Самочувствие и возможные последствия колоноскопии
Колоноскопия — метод инвазивного лечебно-диагностического исследования нижних отделов пищеварительной системы при помощи колоноскопа. Для чего делают колоноскопию кишечника, а информация о том, как подготовиться к исследованию и что брать с собой на колоноскопию.
Перед проведением процедуры обычно применяют общий наркоз или седацию, что подавляет стрессовый фактор и полностью избавляют от неприятных ощущений. О том, как делают колоноскопию под наркозом, мы уже писали в отдельной статье.
Исследование отделов кишечника проводят специальным длинным зондом, оснащённым оптическим оборудованием, подсветкой.
При необходимости могут быть выполнены лечебные манипуляции:
Ухудшение самочувствия после лечебно-диагностической процедуры обычно считается нормой. Дискомфорт обусловлен необходимостью нагнетания воздушных атмосфер, инвазивностью метода исследования и преследуемой целью.
На заметку: неприятные ощущения сохраняются после проведения хирургических манипуляций около 5 дней. Об осложнениях говорят при сохранности нетипичных симптомах более 5 дней, а также при нарастании их интенсивности.
Для чего при колоноскопии делают седацию
Седация — это щадящий метод обезболивания. С помощью специальных медикаментозных средств обследуемый вводится в состояние поверхностного наркоза, или, как его еще называют, медикаментозного сна.
Несмотря на простоту практики анестетического метода, седация не применяется без показаний из-за рисков:
- Индивидуальной непереносимости.
У пациента могут возникнуть аллергические реакции на лекарства, применяемые для введения в медикаментозный сон. Самое безобидное проявление ответной реакции организма — это крапивница. Существуют и более серьезные риски, из-за которых врачи могут отказаться сделать колоноскопию под наркозом. Например, вероятность анафилактического шока.
- Побочных эффектов.
Каждый лекарственный препарат имеет список противопоказаний. На фоне применения наркоза также бывают побочные эффекты: нарушения функций сердечной мышцы, понижение давления, рвота, тошнота и т. д.
- Перфорации кишечника.
Когда делается колоноскопия под наркозом, врач не имеет возможности ориентироваться на ощущения пациента, а по ним соответственно — на правильный ход проведения диагностики. В качестве последствия может наступить такое осложнение, как перфорация, то есть сквозное повреждение и в редких случаях разрыв.
Что делать, если болит живот
Боли после колоноскопии говорят не только о наличии осложнений. К примеру, если у пациента болит живот после колоноскопического исследования, то причиной такой боли является наличие газа в кишечнике.
Важно знать! В ходе проведения исследования в кишечник подается воздух, посредством которого происходит выпрямление стенок кишечника.
Практически каждый пациент жалуется на боль в желудке, а также дискомфорт. Это нормальное явление, которое проходит в течение первого дня. Для ускорения выведения воздуха из кишечника можно принять сорбенты.
Последствия колоноскопии, при которых пациент ощущает сильную боль, могут нести в себе и смертельную опасность. Одним из таких серьезных осложнений является развитие перитонита. При перитоните наблюдается повреждение стенок кишечника, в результате чего каловые массы попадают в брюшную полость. Если своевременно не удалить такие каловые массы, то это может привести к смертельному исходу. Такой вид осложнения обнаруживается преимущественно сразу, поэтому врач имеет время устранить развитие патологии. Если осложнение обнаруживается после, то пациент после процедуры будет ощущать сильные боли в области живота. Для устранения осложнения потребуется проведение обширной операции или резекции участка кишки.
Что делать, если у пациента болит живот после колоноскопии? Прежде всего необходимо сообщить об этом врачу. Если боли очень сильные, чего не должно быть, то осуществляется немедленная реанимация пациента. Если пациент выписан и находится дома, то следует срочно вызвать скорую. Любое странное ощущение после проведения исследования должно иметь свое объяснение. Стул, диарея, кровь с поносом, а также повышенная температура – все это является основным признаком различных осложнений.
ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД
Если колоноскопию и можно называть операцией, то только малоинвазивной, так как она позволяет провести хирургические манипуляции с ограничениями. Как только процедура исследования завершается, то пациент переводится в палату, где ему потребуется провести некоторое время под присмотром медперсонала. Если процедура проводилась под общей анестезией, то пациента приводят в сознание после переведения в палату. Если после исследования на протяжении одного часа у пациента отсутствуют негативные симптомы, то врач отпускает его домой, но в сопровождении родственников.
Во избежание развития серьезных патологий после колоноскопии, врач рекомендует пациенту избегать употребления грубых видов пищи, что позволит исключить развитие запоров кишечника. Питаться необходимо легкоусвояемыми видами пищи, например, бульоны, каши, отварные овощи и фрукты. Стул после проведения эндоскопического метода появляется преимущественно на 2-3 сутки, но только при соблюдении основного условия, согласно которому пациент должен питаться продуктами, рекомендуемые врачом. Употребление пищи с недостаточным количеством клетчатки может привести к тому, что пациент не сможет сходить в туалет.
Если пациента беспокоят симптомы метеоризма, при которых также болит желудок, то необходимо принять таблетки активированного угля. Делать клизму или принимать слабительные препараты без назначения врача категорически запрещается.
До и после колоноскопического исследования пациенту запрещается принимать препараты железа и антиагреганты. Прекратить прием этих лекарств следует сразу после записи на проведение исследования кишечника. Обо всех видах лекарств, которые принимает пациент, следует сообщить врачу заранее, что позволит исключить развитие серьезных осложнений как во время колоноскопии, так и по ее завершению.
Осложнения колоноскопии могут возникнуть посредством следующих факторов:
- Низкий уровень квалификации эндоскописта, который проводит процедуру.
- Недостаточная подготовленность пациента к процедуре. Если пациент приходит на исследование с не полностью очищенным кишечником, то врач в праве отказать ему в дальнейшем обследовании.
- Сильная перистальтика кишечника.
- Истончение стенок кишечника, а также развитие дистрофических явлений.
Если у пациента появляются осложнения, то многие начинают обвинять врача. При колоноскопии важна квалификация специалиста, который проводит исследование. Но следует отметить, что врачебные ошибки возникают в редких случаях, в то время, как неподготовленность пациента встречается гораздо чаще.
Боли после колоноскопии кишечника
Боль после манипуляции может сохраняться до 5 суток, однако, болезненность умеренная, похожая на тупые тянущие ощущения внизу живота, иррадиирующие в кишечник. Боли могут усиливаться при дефекации. Болезненные ощущения после колоноскопического исследования обычно появляются после хирургического вмешательства (удаление полипов, коагуляции сосудов).
Болезненность нередко становится причиной повреждения зондом стенок кишечника, например, при выраженной узости просвета, некоторых анатомических особенностях различных отделов кишечника.
Боль возникает и при имеющихся патологиях кишечника:
Устранение болей требует применения:
- Спазмолитиков: Но-Шпа, Дротаверин, Папаверин, Спазмалгон;
- Нестероидных противовоспалительных средств: Ибупрофен, Кетопрофен, Нурофен.
При неэффективности препаратов назначают другое симптоматическое лечение, направленное на устранение причины болей и тяжесть клинических признаков.
Запор после колоноскопии кишечника
Часто от многих пациентов можно услышать: «не могу сходить в туалет после колоноскопии». Затруднение дефекации после колоноскопического исследования может носить отдалённый характер. Учитывая что перед исследованием и несколько дней после должна соблюдаться специальная диета для колоноскопии, то запор может быть следствием резкого перехода с полужидкой пищи на привычный рацион питания (мучное, мясная продукция, агрессивная пища).
Такое нарушение легко устранить обильным питьём и включением в рацион клетчатки, растительного масла и свежих овощей.
Однако, запор может стать следствием других осложнений:
- Отёчность слизистых оболочек в области проведения хирургических манипуляций;
- Неполное удаление опухоли в кишечнике;
- Застой крови в дистальных отделах кишечных путей;
- Снижение перистальтики кишечника (травматическое повреждение стенок и гладкой мускулатуры).
При сохранении запора более 5 суток и стойком нарушении стула, болезненных позывах к дефекации, следует незамедлительно обратиться к врачу.
Важно! При общем ухудшении состояния, повышении температуры, сильном недомогании, можно подозревать инфекционное поражение или кишечную непроходимость.
Понос после колоноскопии
Бывает и напротив, после колоноскопии развивается стойкая диарея. Разжиженный стул нередко становится отдалённым последствием подготовки к процедуре.
Основными причинами развития диареи после диагностической манипуляции являются:
- Нарушение пищеварительных процессов;
- Переход на другой рацион (с бесшлаковой диеты на обычное питание);
- Усиление перистальтики кишечника;
- Отдалённые побочные явления после применения слабительных препаратов для подготовки к исследованию.
Понос обычно проходит, спустя 3-4 дня после диагностического исследования. В рацион можно ввести рисовый отвар, обычный отварной рис, крупы.
Для лечения может потребоваться применение:
- Энтеросорбентов: Энтеросгель, Полисорб, Смекта;
- Препаратов для нормализации микрофлоры кишечника: Хилак-Форте, Аципол.
Кровь после колоноскопии
Кровотечение после исследования следует оценивать по следующим параметрам: цвет, интенсивность, характер появления.
Кровоточивость возникает по целому ряду некоторых факторов:
- Недостаточная коагуляция сосудов;
- Неполное удаление полипов;
- Травматическое поражение стенок кишечника инструментарием.
Кровь может выделяться сгустками вместе с каловыми массами, выделяться вне зависимости от процессов опорожнения кишечника, оставаться на бумаге или белье в виде сукровичных выделений.
Внимание! Опасность представляет алая кровь, регулярно выделяющаяся из ректального канала, особенно сопряжённая с общим ухудшением самочувствия.
После колоноскопии бурление в животе
Бурление в животе относится к ранним последствиям после колоноскопии. Обычно это вызвано остаточным воздухом после нагнетания воздушных атмосфер перед проведением исследования, а также санацией полости кишечника антисептическими растворами, слабительными средствами и клизмами перед проведением.
Бурление — реакция на нарушение кишечной микрофлоры. Решить проблему можно назначением пробиотических комплексов (Линекс, Хилак-Форте).
Температура после колоноскопии
Повышение температуры в пределах субфебрилитета на 2-3 дня после манипуляции является нормой и считается здоровой реакцией организма на нагрузку (седация или общий наркоз, проведённые хирургические манипуляции, воздействие на кишечник зондом и инструментарием).
При повышении температуры более 37,5 спустя 3-5 дней после манипуляции, общем ухудшении самочувствия можно подозревать вторичное инфицирование, вызванное недостаточной гигиеной, нарушением техники проведения хирургического вмешательства на фоне колоноскопии.
Инфекционный процесс может быть вызван параллельной простудой, поражением рото- или носоглотки вирусной, бактериальной или грибковой инфекцией.
После колоноскопии возможен ли синдром раздражённого кишечника?
Синдром раздраженного кишечника — стойкое функциональное расстройство кишечных отделов более 2-3 месяцев без явных инфекционных или органических причин.
Патология обычно является следствием:
- хронического воспаления,
- кишечного дисбактериоза,
- нарушения моторики гладкой мускулатуры кишечника.
К сожалению, до сих пор не выяснены истинные причины возникновения патологического процесса, скорее это совокупность сразу нескольких факторов.
Синдром раздражённого кишечника может возникать при постоянном агрессивном воздействии внешних или внутренних факторов. Обычно колоноскопия не является причиной СРК, однако при отсутствии реакции пациента на различные осложнения после манипуляции, риски развития повышаются в разы.
Сама процедура не способна вызвать одномоментное развитие функционального расстройства, но вполне может стать пусковым механизмом при несоблюдении пациентом рекомендаций врача или различных осложнений после исследования.
Объяснения врача
Прежде всего, необходимо преодолеть психологический барьер перед унизительным на первый взгляд процессом, и кроме того, очистить сознание от беспочвенных мифов о возможных последствиях анестезии.
- Во-первых, стоит принять тот факт, что врач-проктолог сознательно выбрал свою специальность, прекрасно осознавая, что ему не так уж часто придётся разговаривать с людьми, глядя им в глаза. И ваше сокровенное место в этом смысле вряд ли чем его удивит;
- Во-вторых, назначение наркоза при этой процедуре, как правило, вполне обосновано, так как неприятные болевые ощущения могут преследовать вас в воспоминаниях гораздо дольше, чем будет длиться сама колоноскопия под наркозом.
Давайте разграничим понятия местного обезболивания и общей анестезии, которую и называют у нас в стране наркозом.
Локальное (местное) обезболивание с помощью ксилокаина и ему подобных веществ в случае колоноскопии весьма условно, так как смазанный анестетиком наконечник колоноскопа не способен реально обеспечить комфорт и отсутствие неприятных ощущений.
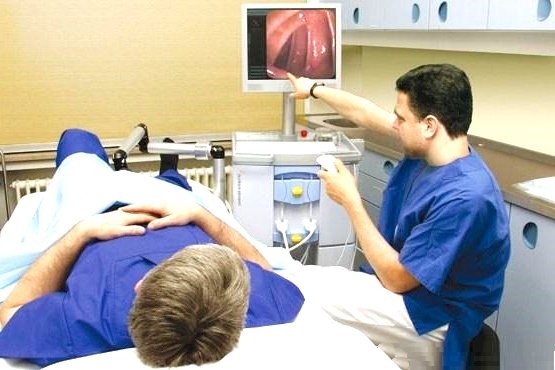
Колоноскопия без наркоза позволяет задать все вопросы врачу в ходе исследования
Надо грустно признать, что государственные учреждения нашей страны до сих пор не используют анестезию во время колоноскопии, кроме особых случаев: возраст пациента до 12 лет, наличие спаечных и деструктивных заболеваний кишечника, способных спровоцировать сильную боль во время процедуры, а также повышенный болевой порог и нестабильная психика человека, обратившегося за помощью. Вам крупно повезет, если Вы попадете в одну из этих “особых” групп. Считается, что потерпеть в этой ситуации даже полезно, так как боль в определённых точках — диагностический маячок для специалиста. А если пациент расслаблен, доволен и в принципе погружён в медикаментозный сон, спросить его об ощущениях не получится. И вообще, черный анестезиологический юмор гласит: “хорошо “зафиксированный” (привязанный к столу) пациент в анестезии не нуждается…”
А любители “диалога с врачом во время процедуры” могут и добровольно отказаться от колоноскопии с наркозом, чтобы воочию увидеть на экране все находки в собственном кишечнике.
В свою очередь, на западе врачи придерживаются мнения, что мучиться от боли во время диагностической процедуры в XXI века – это неоправданное варварство, каждый человек вправе рассчитывать на квалифицированную помощь анестезиолога. Если, все-таки процедура ожидается без анестезии, то для обезболивания рекомендован спазмолитик Тримедат (официальная инструкция).
Кстати, если вам предлагают провести колоноскопию с наркозом без анестезиолога, настоятельно рекомендую покинуть это медучреждение в ту же минуту и забыть его название, как неприличное слово. Иногда больному говорят: процедура будет без наркоза, не надо впадать в панику – возможно вам назначена “виртуальная колоноскопия“, это другая процедура и она – безболезненная.
Что бы вам не говорили, наркоз — противоестественная процедура, имеющая свои противопоказания и риски, поэтому проводить её может только лишь квалифицированный врач анестезиолог-реаниматолог с действующем сертификатом, да к тому же в помещении, приспособленном для оказания экстренной помощи. Ни одна уважающая себя клиника не станет нарушать законодательство, представленное в том числе в Приказах Миндздравсоцразвития России «Об утверждении порядка оказания анестезиолого-реанимационной помощи населению».
Потратьте полчаса своего времени на беседу с врачом-анестезиологом и обязательно поведайте ему обо всех своих прошлых и настоящих недугах, известных вам аллергических реакциях и о принимаемых препаратах. Не бойтесь показаться слишком дотошным, расспрашивая доктора о ходе колоноскопии под наркозом. Чем больше вы узнаете о предстоящей процедуре, тем меньше панических страхов и радужных иллюзий у вас останется.
Так или иначе, вам будет предложен один из двух вариантов общей анестезии.
- Первый — внутривенная анестезия с применением седативных препаратов, таких как профопол или кетамин. Такой вариант обезболивания, как правило, предпочтителен, хотя противопоказаний у него достаточно. В частности, профопол с осторожностью назначается лицам, страдающим эпилепсией, астмой, ишемической болезнью сердца, нарушениями функции печени и почек. А кетамин не применяется при наличии нарушений мозгового кровообращения, артериальной гипертензии и эклампсии. Страдающим алкоголизмом он также противопоказан. Стоит отметить, что в настоящее время в ход чаще идёт комбинация из нескольких препаратов кратковременного действия, в составе которой есть и седатик, и анестетик. Ингредиенты такого коктейля врач подбирает строго индивидуально, и вам ничего не остаётся, как полностью довериться специалисту.
- Второй вариант — ингаляционная анестезия с применением соответствующих анестетиков, например, фторотана, закиси азота или севофлюрана. Как правило, к такому наркозу прибегают в случаях, когда болевой синдром может быть очень выраженным, или же он способен вызвать серьёзные осложнения у человека с определёнными сопутствующими патологиями. Противопоказаний у всех этих препаратов достаточно. Севофлюран не назначают лицам с высоким внутричерепным давлением, фторотан противопоказан тем, у кого наблюдается аритмия или имеется печёночная недостаточность. А закись азота уж точно не подойдёт человеку, страдающему заболеванием центральной нервной системы или хроническим алкоголизмом.
В данном случае, акцентировать внимание на том, что при внутривенном наркозе вас ожидают тяжёлые сновидения, которых можно избежать путём ингаляционного введения препарата, совершенно нецелесообразно. Одно из главных правил анестезиолога предписывает соотносить степень риска от применяемого наркоза с объективной потребностью в нём. Проще говоря, не стоит прокалывать пупок под общей анестезией.
Итак, подробно обсудив ход колоноскопии под наркозом со специалистами, вы должны незамедлительно отбросить все негативные мысли, настроиться на волну радости и жизнелюбия и твёрдо уверовать в благополучный исход этой минимальной по длительности, но не по значимости процедуры. Пусть вас греет мысль о собственной сознательности и ответственности, не позволяющей отмахиваться от проблемы из-за суеверного страха перед походом в поликлинику. Точная диагностика и своевременное лечение — залог полноценной жизни в течение многих лет.
Что делать после колоноскопии кишечника?
После манипуляции ещё некоторое время следует соблюдать лечебный рацион для снижения нагрузки на пищеварительную систему. При проведённых хирургических манипуляциях нужно исключить физические нагрузки, контролировать регулярность стула и сразу реагировать на признаки запора.
Восстановление кишечника после колоноскопии направлено на:
- Нормализацию внутренней микрофлоры;
- Устранение неприятных ощущений;
- Предупреждение отдалённых постманипулятивных осложнений.
источник
Из-за чего болит живот после колоноскопии и что можно предпринять
Вмешательство в организм человека никогда не проходит бесследно. Поэтому даже после инвазивной диагностики или микроопераций возникают симптомы, которые связаны с нормальными восстановительными процессами либо являются признаками серьезных осложнений. Мы расскажем, почему может после колоноскопии болеть живот. Какие проявления опасны, а что является вариантом нормы.
Обследовать столь извилистый и протяженный орган очень трудно стандартными способами — УЗИ, МРТ, КТ. Сегодня самыми достоверными среди исследований являются эндоскопические методы, когда внутрь органа вводится видеокамера или оптический прибор, который позволяет увидеть под увеличением слизистую оболочку. Кроме того, с помощью такого оборудования врач может провести удаление полипов прямой кишки и других отделов толстого кишечника, устранить кровотечение и спайки.
Процедура проводится только после предварительной подготовки:
- Соблюдение диеты за 3 суток до колоноскопии, суть которой в том, чтобы не создавать большого количества каловых масс в органе и предупредить газообразование.
- В день накануне процедуры прекращают кушать и начинают чистить кишечник. Сегодня необязательно делать объемные клизмы. В аптеке есть препараты для приготовления водных растворов, которые мягко и эффективно освобождают кишечник от содержимого. Дозировка рассчитывается по весу. В среднем на чистку органа уходит до 5-6 часов.
Колоноскопия под наркозом или без, что лучше?
Что безопаснее и эффективнее — колоноскопия под наркозом или без? Если вопрос стоит именно так, то есть определенные преимущества в проведении процедуры без анестезии. Что это? И перевешивают ли они неудобства и боль, которые иногда причиняет колоноскопия?
Что такое колоноскопия
Достаточно обратиться к переводу термина, чтобы понять, что он означает: с греческого двоеточие
— «двоеточие»,
Скопос
— «рассмотреть».
толстая кишка — это исследование толстой кишки человека, проводимое путем введения в прямую кишку эндоскопа (устройства с камерой на конце).
И для большинства людей одного определения достаточно, чтобы вызвать тревогу и остановить иногда жизненно важную операцию.
показания колоноскопии:
- частые запоры;
- подозрение на воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит);
- наследственная предрасположенность к раку толстой кишки;
- подозрительные симптомы: Кровь и слизь в стуле, неестественный цвет стула, боль при движении кишечника;
- нерегулярный стул;
- частое вздутие живота.
В отличие от ректальной маноскопии, где можно оценить только состояние прямой кишки и сигмовидной толстой кишки (на максимальной глубине 30 см), при колоноскопии можно исследовать всю толстую кишку (на глубине около 150 см).
Как проводится
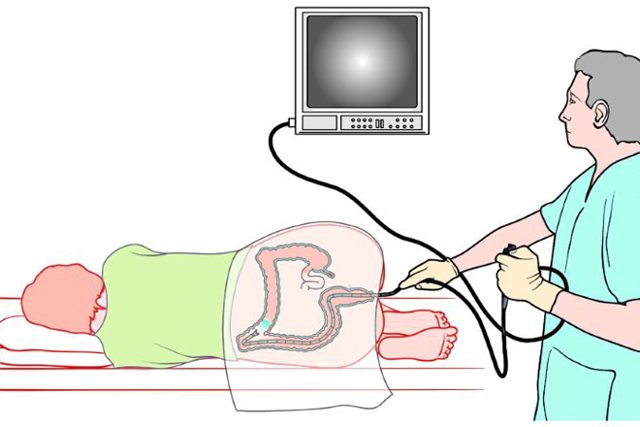
Для проведения колоноскопии пациент должен лежать на левой стороне и сгибать колени. Врач лечит анус антисептиком и осторожно вводит эндоскоп, оснащенный камерой и источником света. На мониторе сразу же появляется увеличенное изображение прямой кишки.
Заталкивая гибкую трубку глубже, врач постепенно оценивает все участки толстой кишки. Трубка полая внутри, так что врач может использовать ее, чтобы доставить необходимые инструменты в проблемные зоны. Это может быть ирригационная трубка (если слизистая оболочка загрязнена фекалиями) или петля для удаления полипов.
Помимо эндоскопа, который проводит обследование, рядом обязательно находится медсестра, которая периодически слегка надавливает на желудок пациента, чтобы продолжить исследование трубки.
Важно! Пациент должен только четко следовать рекомендациям и инструкциям врача. Он должен лежать неподвижно, чтобы не навредить себе.
Продолжительность колоноскопии от 5 до 30 минут. Минимального времени достаточно для профилактической диагностики. При наличии полипов на пути, которые необходимо удалить, или подозрительных участков, из которых необходимо сделать биопсию, время увеличивается до получаса.
Чего боятся пациенты
Колоноскопия имеет плохую репутацию из-за множества отрицательных отзывов. И почему-то пациенты, которые хотят пройти эту процедуру, больше внимания уделяют негативным мнениям. Отсюда два основных страха.
Боль
Особенно если человек страдает от запора и боли во время движения кишечника. В этом случае у него может быть боль в прямой кишке, и даже малейшее прикосновение к анусу болезненно. Поэтому такой человек никогда не посмеет сделать колоноскопию.

Но даже пациенты, у которых нет боли, боятся, что она появится во время исследования. Виноваты в этом те же негативные отзывы, которые так часто можно встретить в Интернете. Некоторые люди пишут, что они даже кричали во время всей колоноскопии, и что они больше никогда этого не сделают. Но все зависит от болевого порога и наличия заболевания толстой кишки.
Стыд
Пациенты также опасаются неприятных моментов, возникающих при надувании или вымывании кишечника воздухом (когда есть остатки фекалий и эндоскоп не может двигаться дальше). Это вызывает дискомфорт, который является невыносимым желанием сдуться. Но это всего лишь ложные побуждения, связанные с впрыском воздуха. И если вы расслабитесь, колоноскопия будет удобной.
Анестезия
18 При проведении колоноскопии врач может использовать обезболивающие гели или спреи (например, лидокаин) под местной анестезией. Это особенно важно для людей, страдающих от геморроя. В случае геморроя человек просто не может пережить процедуру без анестезии, поэтому используется местная анестезия.
Но в настоящее время большинство людей склонны делать колоноскопию под успокоительным.
Это вид общей анестезии, но с погружением в поверхностный сон и сохранением всех рефлексов и функций (пациент дышит самостоятельно).
Седация достигается внутривенным введением Пропофола, короткодействующего снотворного. Это безопасно, потому что рядом всегда есть анестезиолог, который проверяет жизненно важные параметры: дыхание, давление, пульс.
Кстати! Анестезия — слишком громкое название для седации, но пациенты предпочитают использовать этот термин, так как он означает бессознательное состояние и боль во время процедуры.
Плюсы
Преимущества колоноскопии с анестезией очевидны. Перед процедурой можно спокойно заснуть, а затем проснуться и получить результаты. Ни нервов, ни стыда, ни боли. Небольшой дискомфорт в кишечнике пройдет через несколько часов, а остальная часть анестезии «выветрится» через 15-30 минут. У анестезии есть определенные недостатки, о которых обычно говорят врачи, так как пациенты обычно получают успокоительное. Однако, поскольку пациент не может реагировать на манипуляции с эндоскопом, некоторые заболевания могут быть проигнорированы. Потому что очень сильная боль может указывать на серьезные проблемы и необходимость более тщательного обследования.
Еще один недостаток, но для пациента это уже дорого. Седацию можно проводить только за плату, и она стоит от 2 до 5 тысяч рублей, в зависимости от серьезности клиники и используемого анестетика.
После колоноскопии болит живот: почему это происходит и что делать
Эндоскопическое исследование толстой кишки – высоко информативная и важная диагностическая процедура осмотра оптическим прибором, позволяющая поставить точный диагноз. Довольно часто бывает ситуация, когда у пациентов после колоноскопии болит живот. В большинстве случаев это – кратковременное преходящее явление, но иногда причиной боли могут быть осложнения.
Колоноскопия в принципе хорошо переносится пациентами и не считается травматичной, однако в ряде случаев исследование делать нельзя. Необходимо об этом знать, а после процедуры обязательно принять восстановительные меры. Важно уметь отличить остаточные болевые ощущения от опасных клинических проявлений, чтобы вовремя обратиться к врачу.
Когда врачи не делают колоноскопию без наркоза
Колоноскопия под наркозом в больнице показана детям младше 18-летнего возраста. Здесь стоит понимать, что ребенок, оказываясь в медучреждении, уже испытывает стресс из-за неизвестной обстановки и страха, что ему придется проходить неприятные процедуры. Даже незначительные болевые ощущения могут травмировать еще не до конца сформировавшуюся детскую психику.
Еще одно прямое показание — спаечная болезнь. Такое состояние довольно часто диагностируется у людей, переживших хирургическое вмешательство на органах малого таза либо брюшной полости.
Людям с низким порогом чувствительности также требуется медикаментозная помощь для комфортного прохождения обследования кишечника. Более того, таким пациентам психологически проще готовиться к предстоящему мониторингу, если они уверены в абсолютной безболезненности.
При отсутствии явных противопоказаний можно сделать колоноскопию под наркозом по желанию обследуемого. Для этого необходимо обсудить тему с лечащим врачом и анестезиологом, которые помогут взвесить все «за» и «против», дадут заключение и ценные рекомендации.
Описание процедуры и особенности подготовки к колоноскопии
Колоноскопия представляет собой осмотр внутренней поверхности всей толстой кишки, куда входят прямая, сигмовидная, ободочная (восходящая, поперечная и нисходящая) и слепая кишка. Исследование проводится с помощью гибкого фиброоптического прибора колоноскопа, который снабжен видеокамерой, системой увеличения и освещения.
Введенный через прямую кишку, зонд постепенно продвигается в вышележащие отделы толстой кишки, при этом она слегка раздувается воздухом, чтобы облегчить проходимость, улучшить видимость и исключить повреждение стенки.
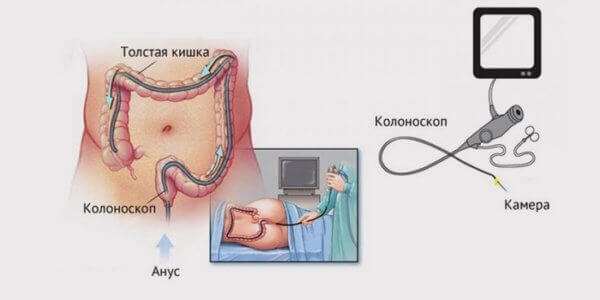
Важным условием для получения достоверных данных осмотра является предварительная подготовка кишечника, он должен быть абсолютно свободным от каловых масс и жидкости. Для этого проводятся 2 группы мероприятий:
- диетотерапия – за 2 суток до исследования исключается грубая пища, клетчатка, продукты, вызывающие метеоризм;
- очищение кишечника – с помощью очистительной клизмы, микроклизм или слабительных средств.
Способ очищения кишечника зависит от возраста и состояния здоровья больного, его нужно заранее согласовать с врачом.
Подготовка
Перед исследованием выполняют такие основные действия:
- Соблюдают диету.
- Консультируются по поводу приема лекарственных препаратов для разжижения крови.
- Подбирают оптимальное средство для очистки кишечника пред колоноскопией.
Каждый из пунктов обсуждается с врачом индивидуально.
Диета
Питание меняют за 5-7 дней до процедуры. Из рациона исключают продукты с высоким содержанием клетчатки (злаки, бобовые, свежие овощи, фрукты), жирное мясо, молочные продукты. Для исключения повышенного газообразования нужно отказаться от хлебобулочных изделий, газированных напитков, полуфабрикатов, специй.
В меню оставляют вчерашний хлеб, нежирные овощные бульоны, рис и картофель. Можно пить черный и зеленый чай, кисель, сок.
В случаях когда эндоскопическое исследование проводят под общим обезболиванием, в этот же день есть нельзя. В медицинское учреждение приезжают строго натощак.
Слабительные средства
За сутки до исследования придерживаются такого плана:
- В 6.00-7.00 вводят микроклизму.
- Завтракают и обедают в привычном объеме.
- В 16.00 начинают прием слабительных препаратов.
Их доза рассчитывается в зависимости от массы тела.
| Масса тела | ˂80 кг | ˃80кг |
| Препарат и доза | 3 л Диагнола 3 л Фортранса | 4 л Диагнола 4 л Фортранса |
Схема приема препаратов различна. Например, Диагнол пьют по 100 мл каждые 10 минут. Всю дозу пьют за один вечер. А Фортранс принимают в 2 этапа: 2 литра вечером и 2 литра в утреннее время. Каждые 10 минут выпивают по 250 мл.
Противопоказания к колоноскопии
Введение зонда в толстую кишку может в ряде случаев быть небезопасным, поэтому имеются такие противопоказания:
- кишечная непроходимость;
- наличие грыж;
- воспаление брюшины (перитонит);
- любая острая брюшная патология;
- инфекционные заболевания;
- болезни сердца – стабильная стенокардия, постинфарктное состояние, сердечная недостаточность;
- высокое артериальное давление;
- болезни бронхов и легких с дыхательной недостаточностью;
- пониженная свертываемость крови;
- период беременности.
Неблагоприятные последствия и возможные осложнения
Осложнения колоноскопии по причинам возникновения можно разделить на 3 группы:
- связанные с техникой проведения;
- связанные с наркозом;
- связанные с погрешностями подготовки.
Осложнения технического характера
В случае, если эндоскопия проводится слишком быстро, непрофессионально, есть вероятность повреждения слизистой оболочки кишки, после чего возникает кровотечение, воспалительный процесс. В более тяжелых случаях может быть сквозное прободение с развитием перитонита. Подобные осложнения крайне редки.
Осложнения после наркоза
Детям до 12 лет, а также лицам с повышенной болевой чувствительностью, страхом перед процедурой, со спаечной болезнью и по собственному желанию пациента исследование делают под наркозом. Обычно дают непродолжительный наркоз внутривенным введением препаратов. После них могут быть такие явления, как головная боль, тошнота, рвота, у пожилых людей нарушение сердечного ритма. Эти явления поддаются медикаментозной коррекции.
Погрешности подготовки
В случае, когда пациент не придерживался рекомендованной диеты, принимал пищу перед исследованием и большую дозу слабительных средств, после процедуры может наблюдаться жидкий стул. На фоне раздраженного кишечника понос может сопровождаться коликами в животе, вздутием. Если диарея затяжная – более 2 суток, необходимо обратиться к врачу.
Другие последствия колоноскопии
Если с калом выделяется кровь в небольшом количестве после проведения колоноскопии, это бывает после проведения биопсии – взятия щипцами участка слизистой оболочки на гистологическое исследование. Это явление может длиться 2-4 суток до заживления раны.
Бывает, что после колоноскопии повышается температура тела до субфебрильных цифр. Это бывает в результате реактивного воспаления кишечника в ответ на манипуляцию. Если же температура больше 37,4-37,6°, имеет тенденцию к повышению, это говорит о развитии осложнений, нужно обратиться к врачу.
Колоноскопия и ее последствия
В ходе исследования кишечника при помощи колоноскопа специалист может не только провести визуальный осмотр внутренних стенок, но еще и выполнить удаление новообразований, полип, а также осуществить забор тканей для проведения лабораторного анализа. Преимуществом данного метода является отсутствие необходимости совершать хирургический разрез, а также исключение развития негативных последствий.
Если негативные последствия после колоноскопии и возникают, то исключительно в редких случаях. После колоноскопии кишечника не исключается развитие следующих возможных последствий:
- Прободение кишечника. Такое осложнение встречается чаще всего в 1% случаев, причиной развития которого является повреждение тканей кишечника. При развитии такого вида осложнения требуется провести неотложную помощь.
- Осложнения на фоне анестезирующих препаратов. К таким осложнениям относится аллергия, возникающая при наличии непереносимости организмом того или иного анестезирующего препарата.
- Развитие кишечного кровотечения. Такое последствие встречается крайне редко, но при этом не исключается. Такой вид последствий после колоноскопии может возникнуть через несколько дней. Устранить такой вид осложнения можно при помощи хирургического вмешательства, если патология возникла через некоторое время после окончания исследования. Если же кровотечение развивается в ходе исследования, то устраняется оно путем прижигания сосудов или введения адреналина.
- Проникновение инфекции внутрь организма.
- Развитие болевых ощущений после процедуры.
- Разрывы селезенки, которые встречаются в единичных случаях.
При наличии одного из представленных выше осложнений или негативных симптомов после колоноскопии, необходимо сразу же обратиться к врачу или вызвать скорую помощь. Основными симптомами вышеперечисленных осложнений являются следующие признаки:
- Повышение температуры тела до 38 градусов и выше.
- Появление признаков тошноты, а также рвота, которая возникает беспричинно.
- Ощущения сильной боли в животе.
- Стул обуславливается наличием крови и слизи.
- Не редко у пациента начинается понос, в котором имеются признаки наличия крови.
- Пациент становится слабым, истощенным.
Почему может болеть живот после колоноскопии — вероятные причины
В принципе, явных болевых ощущений после проведения исследования быть не должно. В основном, пациентов беспокоят чувство дискомфорта и тяжести в животе, вздутие кишечника. Боли характерны, если у больного имеется хронический спастический колит, неспецифический язвенный колит, которые могут обостриться после осмотра зондом.
Наиболее частая причина дискомфорта и болевых ощущений – скопление газа в кишечнике, который был введен в процессе процедуры для раздувания. Его несложно вывести специальными средствами.
Виной появления болей может быть несоблюдение диеты, прием грубой пищи в восстановительный период. Возникает раздражение и спазмы кишечника, сопровождающиеся болями.
Другие причины болей связаны с повреждением слизистой кишки и развитием воспаления в кишечнике, в животе, в полости таза. Такие боли нарастают по интенсивности, сопровождаются повышением температуры тела, ухудшением общего состояния.
Что делать, если болит живот?
Если после процедуры колоноскопии все же болит живот, что нужно делать в таких случаях? Для начала следует усвоить, что пациент не может самостоятельно определить – норма ли это, или же какие-то последствия. Поэтому, если боль интенсивная, если она не утихает в первые 2-3 суток и нарастает, нельзя заниматься самолечением, а посетить специалиста, который делал исследование.
В банальных случаях уменьшить болевые и неприятные ощущения можно в домашних условиях с помощью медикаментозных препаратов и народных средств.
Оказание помощи: медикаменты, средства народной медицины
Среди аптечных препаратов используют сорбенты – активированный уголь, полисорб и аналоги. Для нормализации перистальтики дают смекту, дюфалак, хилак форте, при спастических болях можно принять но-шпу, дротаверин, галидор. В случае, если боли не острые, не сильные, имеют ноющий характер, допускается прием анальгетиков.
Среди народных средств полезны будут обволакивающие отвары – из липы, овса, а также травяные чаи с ромашкой, мятой, календулой, зверобоем, корнем валерианы. Их нужно пить за полчаса до еды, подготавливая кишечник к приему пищи.
Запрещенные манипуляции после процедуры
После колоноскопии в течение 1-2 недель следует воздержаться от приема лекарств, разжижающих кровь – антикоагулянтов, аспирина и его аналогов, индометацина, ибупрофена. Нельзя также принимать сильнодействующие анальгетики в первые дни, они могут «смазать» клиническую картину в случае развития осложнения.
У многих больных после исследования возникает чувство переполненности в прямой кишке, в животе. Оно связано с раздражением и отеком слизистой оболочки. В этот период (до 2 недель) недопустимо ставить клизмы или принимать слабительные, которые стимулируют перистальтику, состояние может только ухудшиться.
В каком случае надо срочно обратиться к врачу?
Если после проведенной колоноскопии сильно болит кишечник, нужно сразу обратиться к врачу. Кроме этого, поводом для срочной медицинской помощи являются такие симптомы:
- сильное вздутие живота, не отхождение газов;
- отсутствие стула;
- упорные и сильные боли в животе, в области таза;
- обильное выделение крови с калом;
- тошнота, повторная рвота, сухость во рту;
- напряжение мышц брюшной стенки;
- высокая температура тела;
- нарушение общего состояния.
Эти признаки могут проявляться по отдельности или сочетаться, но все они говорят о неблагополучии, когда необходимо неотложное лечение.
Некоторые рекомендации для восстановления кишечника после процедуры
Во избежание развития нежелательных последствий колоноскопии кишечник нуждается в реабилитационных мерах:
- щадящем диетическом питании;
- восстановлении нормальной микрофлоры.
Диета после колоноскопии
В подвергшемся воздействию клизм и зонда кишечнике возникает раздражение и повреждение клеток верхнего слоя слизистой оболочки. На их восстановление может уйти 1-1,5 недели при условии щадящего питания.
В меню должны быть только продукты, которые легко усваиваются, не оставляют шлаков и не раздражают пищеварительный тракт. Следует исключить сырые овощи и фрукты, острые и кислые блюда, приправы, животный жир, бобовые, газированные напитки и алкоголь. Пища должна быть хорошо обработанной, приготовленной на пару, в духовке.
Рекомендованы рисовая и овсяная каши, мясные и рыбные супы, нежирные отварные мясо и рыба, кисломолочные продукты, некислые фруктовые соки без мякоти. Важен режим питания, оно должно быть дробным – объемом до 250 мл 6-7 раз в день. За полчаса до еды рекомендуется выпить полстакана минеральной воды без газа или травяной чай.
Восстановление микрофлоры
При очищении кишечника теряется множество полезных бактерий, их дефицит может привести к нарушению стула, воспалению, гиповитаминозу. Ускорить процесс восстановления микрофлоры помогут 2 группы препаратов:
- пробиотики, содержащие культуры бактерий — Лактобактерин, Бифидобактерин, Бифиформ, Линекс и другие аналоги;
- пребиотики, которые содержат углеводы, являющиеся питательной средой для «заселенных» в кишечник бактерий – Дюфалак,Порталак, Лактусин, Нормазе и другие представители этой группы, их природными аналогами являются продукты морковь, тыква, спаржа, которые можно употреблять в отварном и тушеном виде.
источник
Как готовиться к колоноскопии?
Учитывая то, что в ходе диагностики доктор будет осматривать толстую кишку, крайне важно предварительно очистить слизистую оболочку. Требуемого эффекта трудно добиться при помощи клизмы. Именно поэтому пациентам рекомендуют заранее готовиться при помощи диет и лекарственных средств, продающихся в любой аптеке. Правильная подготовка к диагностической колоноскопии включает в себя, как правило, два следующих этапа:
- За три дня до прохождения процедуры требуется отказаться от употребления жирных сортов мяса. Запрещено употребление рыбы наряду с молочными продуктами, злаками, крупами, ржаным хлебом. Важно также отказаться от свежих овощей и фруктов. Запрещены алкогольные напитки, газированная вода, острые приправы и консервы. Разрешается съедать белый хлеб и бульоны вместе с нежирным мясом, яйцами, макаронами, рисом, отварным картофелем, сливочным маслом. Пить при этом можно сок или кисель. Очищение кишечника для колоноскопии имеет важное значение.
- Накануне прохождения процедуры пациент должен принять слабительное. В рамках подготовки кишечника к обследованию назначается раствор полиэтиленгликоля или таких препаратов, как «Дюфалак» и «Фортранс». Кроме того, человеку потребуется выпить два литра жидкости накануне обследования. Еще два литра пьют в день процедуры в том случае, если она запланирована на послеобеденное время. Если на подготовку отведено меньше суток, весь объем раствора выпивают с четырех до восьми часов вечера.
Подготовку к наркозу при колоноскопии проводят непосредственно в день самой процедуры. При этом с утра следует отказаться от еды и питья. Также важно снять контактные линзы с зубными протезами перед соответствующей манипуляцией.
Где сделать колоноскопию? Процедуру можно провести в любом медицинском учреждении или диагностическом центре.
Несколько слов о колоноскопии
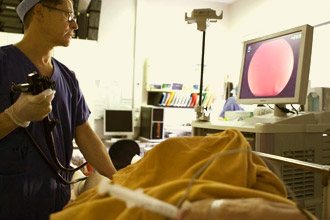
Это малоинвазивная лебечно-диагностическая процедура, необходимая для исследования состояния кишечника, его слизистой, стенок и сосудов. Суть ее заключается в введении в прямую кишку пациента специальной трубки – зонда, в котором размещена камера, фонарик и манипулятор для управления аппаратом. Все, что видит камера, выводится на экран монитора, и врач сразу же может оценить состояние разных отделов кишечника, внимательно рассмотреть полипы, дивертикулы, новообразования и иные патологии на стенках прямой кишки.
Кроме того, прямо во время колоноскопии специалист может провести и лечебные манипуляции, а именно – удалить небольшие полипы, прижечь кровеносные сосуды, которые представляют опасность для жизни пациента. Эти преимущества данного метода сделали его самым популярным среди всех видов диагностики кишечника.
Если действия, производимые врачом с диагностической целью, почти не приносят пациенту неприятных ощущений, то о лечебных манипуляциях этого не скажешь. В данном случае целостность слизистой кишечника нарушается, и конечно это не может пройти незамеченным для пациента. При правильном проведении этой процедуры все боли после колоноскопии должны покинуть пациента в течение нескольких дней.
Возможные риски, осложнения и противопоказания
Колоноскопия под наркозом не проводится, если обследуемый страдает от хронических заболеваний, таких как:
- Психосоматические расстройства;
- Бронхиальная астма или бронхит;
- Сердечная недостаточность;
- Язвенный колит и другие ВЗК в запущенной стадии;
- Перитонит;
- Заболевания, связанные с недостаточной свертываемостью крови.
Противопоказаниями также служат:
- Недавно перенесенный инсульт;
- Беременность и послеродовой период у женщин;
- Воспалительные процессы в брюшной полости;
- Стеноз митрального клапана.
Разные формы наркоза помогают избежать болевых и неприятных ощущений во время колоноскопии, но не гарантируют отсутствие осложнений. Поэтому некоторые клиники предлагают пациентам оставаться под стационарным наблюдением в течение нескольких дней после диагностики. Пожилые люди в большей степени подвержены рискам осложнений, т. к. наркоз не может не оказывать воздействие на жизненно важные органы.
В числе возможных последствий:
- Тошнота и рвота до и после приема пищи;
- Кровянистые выделения во время дефекации;
- Аллергические реакции на коже;
- Повышение температуры и артериального давления;
- Болезненные ощущения в области спины и живота;
- Обострение хронических сердечных и легочных патологий;
- Присоединение инфекций (редко);
- Повреждения стенок кишечного тракта и гепатит В (редко);
- Заражение крови (практически исключено);
- Остановка дыхания во время диагностики в случае непредвиденной реакции на наркоз.
В течение 2-3 дней после колоноскопии может нарушаться процесс дефекации. При любых беспокоящих признаках необходима консультация врача.
Подписывайтесь на нас в социальных сетях
Последствия колоноскопии
Они проявляются в крайне редких случаях, однако специалист обязан предупредить о них пациента заранее, еще до проведения процедуры. Список таких последствий следующий:
- Кишечное кровотечение. Оно случается у одного пациента из 1000. Кровь может появиться в кале у больного как сразу во время процедуры, так и непосредственно после нее, и даже спустя несколько суток по ее завершении. Причин тому может быть несколько. Наиболее часто так происходит из-за небольшой травмы слизистой кишечника аппаратом. Особенно часто это затрагивает пациентов с аномальным, сложным строением кишечника с чрезмерно большим количеством загибов.
- Прободение кишечника. Речь идет о сильном нарушении целостности кишечника, а именно – о протыкании одной из его стенок. Подобные осложнения после колоноскопии чреваты летальным исходом, а потому пациенту требуется срочная медицинская помощь. Устранить такие последствия колоноскопии можно только операцией, когда врач хирургическим методом восстанавливает поврежденную ткань слизистой.
- Инфицирование вирусами, в том числе и наиболее серьезными – гепатитом С и В, ВИЧ-инфекцией, сифилисом, сальмонеллезом. Несмотря на тщательную дезинфекцию и ответственное отношение медицинского персонала к своему делу, такие случаи до сих встречаются. Колоноскопия – инвазивная процедура, а значит, риск заражения есть всегда. Тонкая слизистая кишечника обладает прекрасной всасываемостью и не защищает от заражения.
- По окончании проведения колоноскопии, после процедуры у пациента могут начаться дыхательные расстройства. К таким последствиям нередко приводит наркоз.
- Повышение температуры и боли в нижней части живота. Чаще всего они случаются при затрагивании во время процедуры воспаленных участков кишечника.
Почему после колоноскопии болит живот?
Практически все пациенты чувствуют дискомфорт сразу после операции, но спустя пару дней обычно все приходит в норму. Но что делать, если болит живот после колоноскопии, и ощущения пациента слишком сильны? Почему вообще боль появилась?
Чаще всего источником боли является попадание воздуха в кишечник. Воздух не впитывается ворсинками и пытается найти выход, мигрируя между разными участками кишечника. Такое перемещение воздуха и доставляет пациенту сильные болевые ощущения.
В некоторых случаях воздух все же выходит естественным путем. Обычно это происходит после активной физической нагрузки. Но если боль не покидает пациента, терпеть ее нельзя. Необходимо обратиться к проктологу и сообщить ему о последствиях диагностической процедуры. Врач может удалить воздух при помощи колоноскопа. Также пациенту может быть прописан прием энтеросорбентов, например, активированного угля или микроцеллюлозы, которая отлично впитывает не только токсины, но и газы. Также пациенту могут быть прописаны слабительные средства или клизмирование лекарственными отварами, но подобное восстановление кишечника после колоноскопии допускается только под присмотром врача.
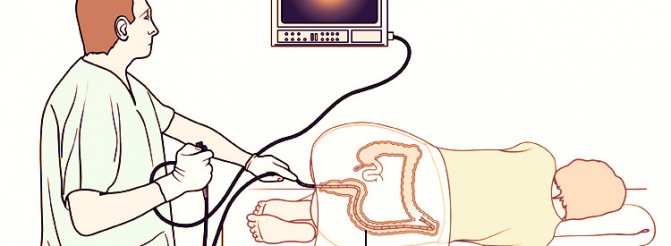
Развитие неблагоприятных последствий после колоноскопии
Во время процедуры доктор при помощи колоноскопа может не только визуально осмотреть кишечный тракт, но и произвести удаление доброкачественных образований, полипов, а также взять кусочки тканей для выполнения лабораторного исследования.
К главному преимуществу данной методики относят отсутствие необходимости в осуществлении хирургического надреза. Ко всему этому, колоноскопия является одним из безопасных способов, который редко ведет к неблагоприятным последствиям.
Если осложнения после процедуры и возникают, то лишь в крайних случаях при несоблюдении рекомендаций врача или неопытности специалиста.
К основным осложнениям относят:
- прободение кишечника. Такой тип осложнения наблюдается только у одного процента пациентов. Основной причиной патологии считается повреждение тканевых структур кишечного тракта во время введения эндоскопа. В данном случае требуется срочное оперативное вмешательство;
- аллергическую реакцию на обезболивающие препараты. Происходит в том случае, если пациент не осведомлен о том, как его организм реагирует на анестетики;
- кишечное кровотечение. Данный вид осложнения встречается также редко, как перфорация кишечного тракта. Кровотечение проявляется через несколько дней после процедуры. Прекратить кровотечение можно при помощи оперативного вмешательства. Но бывает и такое, когда кровь идет во время исследования. Тогда патологию устраняют на месте при помощи прижигания сосудов;
- попадание инфекции в организм;
- появление болевого синдрома;
- разрывание селезенки.
Если пациент ощущает боли после колоноскопии кишечника, то необходимо срочно посетить доктора. Также нужно обратить внимание и на другие симптомы в виде:
- повышения температуры до 38-39 градусов;
- появления тошноты и рвоты беспричинно;
- обнаружения в каловых массах слизи или крови;
- развития поноса;
- ослабленности и истощения организма;
- общего недомогания.
Эти признаки сигнализируют о возникновении серьезных осложнений, которые требуют срочного осмотра специалистом и проведения оперативных процедур.
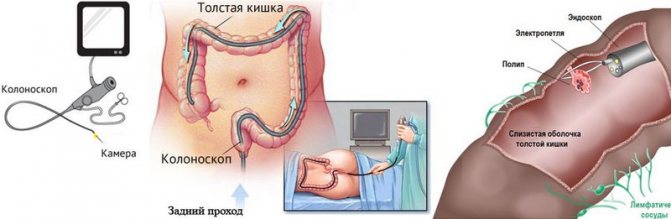
Почему так важен процесс восстановления после колоноскопии?
Кажется, что значимость имеет сама лечебно-диагностическая процедура, а все, что происходит после нее, уже не столь важно.
Ответственный и квалифицированный врач должен объяснить пациенту, что восстановление после колоноскопии – крайне важный этап завершения процедуры, и длится он не несколько минут или часов, а около 20 дней!
Почему это так важно? Следует вспомнить, что в качестве подготовки к процедуре пациенту клизмированием очищался кишечник, то есть вся флора из этого отдела пищеварительного тракта была полностью удалена. Конечно, нормализация баланса бактерий просто требует восстановления. В противном случае понос после проведения колоноскопии с высокой степенью вероятности коснется пациента. Учащенный стул и диарея страшна не только обезвоживанием, но и активизацией патогенов, которые так или иначе присутствуют в толстом кишечнике. Все это в конечном итоге может закончиться появлением стойкого дисбактериоза, колита и даже перитонита.
Как восстановить кишечник после колоноскопии по всем правилам? Существуют правила и рекомендации, которые должен соблюдать больной. В основном они касаются временных изменений в рационе больного:
- В течение первых 2-3 дней пациенту допускается употреблять только вареные продукты или приготовленные на пару. Такая еда не добавит работу кишечнику, и орган сможет восстановиться.
- Обязательное введение в рацион таких продуктов, как нежирный творог, речная рыба, натуральный неароматизированный йогурт, нежирный кефир. Они помогают восстанавливать микрофлору в желудке и кишечнике, а значит, способствуют быстрому избавлению от неприятных ощущений в желудке и кишечнике.
Количество жиров после колоноскопии кишечника также нужно ограничить. Здесь нужно отметить, что полный отказ от жиров также не пойдет на пользу пациенту, иначе сходить в туалет с целью дефекации будет очень сложно. На запор после колоноскопии особенно часто жалуются больные, которые слишком буквально понимают все рекомендации врача и не понимают, что здоровое питание – лишь ограничение части продуктов, но не абсолютное исключение их из рациона.
- Основной едой в первые дни после процедуры должны стать легкие бульоны. Калорийность такого рациона будет невысокой, но именно так и происходит постепенный переход к нормальной привычной жизни.
- На какое-то время под запретом у пациента будут следующие продукты – каши из цельнозерновой крупы, колбасы, сладости, свежая выпечка.
В качестве мер дополнительной помощи врач может прописать пациенту прием пробиотиков – бактерий, которые необходимо организму для нормального пищеварения и хорошего самочувствия. Следует отметить, что подобные средства нужно принимать в жидком виде, поскольку таблетированная твердая форма лекарств может усилить неприятные ощущения в области живота.
Чем можно помочь себе в домашних условиях?
Если болит низ живота, то можно помочь себе и народными средствами. Применять такие средства можно тогда, когда консультация специалиста по каким-то причинам недоступна. В остальных случаях лучше обратиться к врачу.

Рецепт1. Отвар семян подорожника. 1 ст.л. семян заливают стаканом кипятка и настаивают в течение получаса. Теперь состав процеживают и принимают по 1 ст.л. за 30 минут до еды. Этот отвар способствует естественному быстрому отхождению газов и тем самым избавляет от дискомфорта внизу живота.
Рецепт2. При сильном вздутии рекомендуется принять активированный уголь. Количество средства зависит от веса пациента. В среднем разовая дозировка – 4-5 таблеток, которые необходимо растолочь, растворить в стакане воды и выпить содержимое. Использовать такое средство можно только между приемами пищи.
Рецепт3. Массаж живота. Мягкое массирование живота по часовой стрелке, по направлению вниз, помогает бороться с газами и способствует их быстрому отхождению. Делать такие движения нужно очень аккуратно, чтобы не усилить болевые ощущения. Пациент при этом должен быть максимально расслаблен. Немаловажной является и комфортная температура воздуха. Ощущение холода мешает и ухудшает протекание всех процессов в организме, а также может стать причиной появления спазмов в кишечнике и желудке.
Рецепт4. Свечи с обезболивающим эффектом. К ним можно отнести самые простые средства, например, суппозитории с папаверином, которые мягко снимают боль в области ануса, кишечника и в нижней части живота. Действие таких свечей длится около 3 часов.