Хирургическое лечение рака прямой кишки
В настоящее время клинические онкологи ставят основной целью лечения больных раком прямой кишки является полное выздоровление. При этом стараются сохранить функцию управляемой дефекации, поэтому важен подход со стороны больного количества специалистов, которые сочетают показанные методы противоопухолевого воздействия.
Основным методом лечения при онкологических заболеваниях конечных отделов толстого кишечника является хирургическое вмешательство. Обычно его дополняют химио- и лучевой терапией.
Радикальные вмешательства по поводу злокачественных образований прямой кишки направлены на их удаление с захватом регионарных (близрасположенных) лимфатических узлов. Выбор метода определяется стадией онкологического процесса и отдаленностью опухоли от ануса. Значение имеют также конституциональные особенности пациента, наличие и тяжесть сопутствующей патологии.
Опухоли прямой кишки распространены среди общей онкологической патологии, занимая первые места в структуре заболеваемости. В свое время постоянно увеличивающая частота их возникновения послужила причиной более пристального внимания.
В связи с этим была разработана следующая единая классификация для рака прямой кишки. Она включает не сколько появление симптомов, но анатомо-морфологические особенности опухолевого процесса.
Определение стадии заболевания по системе TNM7 (2009) служит основным способом выбора объема и вида операции. Она включает в себя следующие параметры:
| Стадия | T | N | M |
| 0 | is | 0 | 0 |
| I | 1,2 | 0 | 0 |
| II (A,B,C) | 3,4 | 0 | 0 |
| III (A,B,C) | любая | 1,2 | 0 |
| IV (A,B) | любая | любая | 1 |
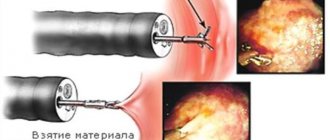
Планирование оперативного лечения проводится после установления диагноза в соответствии с нозологической формой по МКБ-10 (международная классификация болезней). Это возможно только при гистологическом исследовании материала, полученного при колоно- или операционной биопсии (проводят также исследование матастатического очага).
Если опухоль локализуется менее чем в 15 см от ануса (определяют с помощью ригидного ректоскопа), она классифицируется как ректальная.
Диагностический минимум
В предоперационном периоде проводят обследование пациента в следующем объеме:
- Оценка анамнестических данных, физикальный осмотр;
- Общий и биохимических анализы крови с оценкой показателей функционирования печени, почек;
- Определение уровней онкомаркеров РЭА, СА 19-9 и других по показанию врача;
- Ректо-, колоно- и/или ирригоскопия с биопсией;
- УЗИ, КТ/МРТ (не менее 1,5 Т) органов брюшной полости;
- Рентгенография/КТ органов грудной клетки (для оценки наличия отдаленных метастазов);
- Трансректальное УЗИ/МРТ органов малого таза (определяют глубину инвазии и вовлечение регионарных лимфатических узлов).
Диета
Чтобы правильно подготовиться к оперативному вмешательству, необходимо за 2-3 недели (при возможности) скорректировать свое питание следующим образом:
- Необходимо принимать пищу в дробном режиме – небольшими порциями, через равные промежутки времени, 5-6 раз в сутки;
- Отказываются от жирных, копченых, излишне соленых, пряных, острых или приготовленных на гриле блюд;
- Ограничивают употребление молока, твердых сыров, грибов, орехов, кофе, крепкого чая, манной и рисовой каши;
- В рацион вводят различные кисломолочные продукты, овощи и фрукты в любом виде;
- Белый хлеб заменяют на отрубной или из ржаной муки;
- Ежедневно необходимо потреблять не менее 2 л воды, включая компоты, узвары, первые блюда на нежирном бульоне;
- Рекомендуют кушать каши из гречневой, перловой, овсяной круп с добавлением сухофруктов (чернослив, изюм, курага);
- Пищу готовят на пару, отваривают или запекают под фольгой.
После выполнения всех требований больного госпитализируют в стационарное отделение, где дальнейшей подготовкой займется медицинский персонал.
Разновидности оперативных вмешательств
Выполнение операции на ранней стадии позволяет продлить жизнь больного на десятки лет, достигнув полного выздоровления в большинстве случаев. Чем тяжелее опухолевая прогрессия, тем объемнее и сложнее хирургическое вмешательство.
Операция при раке прямой кишки может проходить в таких вариантах:
- Эндоскопическая;
- Радикальная.
Эндоскопическое лечение
Выделяют следующие показания для проведения эндоскопического лечения опухолевых заболеваний прямой кишки:
- Наличие аденом с эпителием в состоянии тяжелой дисплазии (клеточные мутации);
- При аденокарциноме прямой кишки с наличием инвазии до пределов подслизистого слоя (по заключения УЗИ/МРТ);
- Опухоль
- Поражено не более 30% кишки в диаметре;
- Образование подвижно.
Проводят полипэктомию или подслизистую резекцию участка прямой кишки с тяжелой клеточной дисплазией.
Применение эндоскопического варианта лечения связано с риском рецидива или развития осложнений в раннем послеоперационном периоде (болевой синдром, кровотечение или перфорация кишки).
Радикальные операции
Если опухоль локализована менее чем в 6-7 см от анального прохода, проводят удаление прямой кишки брюшно-промежностным методом. При более отдаленных локализациях возможно сохранить сфинктер при выполнении резекции (частично убирают часть органа).
Операция по удалению рака прямой кишки проводится такими способами:
- Брюшно-промежностная экстирпация прямой кишки (операцию Кеню-Майлса);
- Передняя резекция прямой кишки;
- Брюшно-анальная резекция прямой кишки;
- Операция Хартмана;
- Паллиативные операции.
Брюшно-промежностная экстирпация
Такой вид вмешательства предполагает удаление всей прямой кишки с частью сигмовидной и ободочной. После этого накладывают одноствольную колостому в левой нижней части живота (подвздошная область).
Операция состоит из следующих этапов:
Вмешательство начинают с нижней срединной лапаротомии для мобилизации сигмовидной и прямой кишки с формированием колостомы. После этого рану на переднебоковой стенке живота ушивают. Далее удаляют прямую, оставляя дренаж в предкопчиковом (пресакральном) пространстве.
Под «мобилизацией» следует понимать выведение части органа для работы с ним. При этом обычно превязывают (лигируют) или временно накладывают зажимы на сосудисто-нервные пучки.
Передняя резекция
Операция рака прямой кишки в виде передней резекции выполняется также из нижней срединной лапаротомии. Проводят следующие этапы:
- Мобилизация прямой кишки и ее пересечение на 4-5 см ниже опухоли;
- Пресечение ободочной кишки с наложением анастомоза с культей прямой;
- В пресакральном пространстве оставляют дренаж, в кишку через задний проход вводят зонд.
Брюшно-анальная резекция
При проведении этой операции низводят сигмовидную, часть ободочной кишки после срединной лапаротомии. Далее мобилизуют прямую и выполняют такие действия:
- Растягивают анальный канал с рассечением по заднепрямокишечно-проходной линии;
- Отсепаровывают слизистую оболочку над анальным каналом, после чего отсекают прямую кишку;
- Низводят прямую и сигмовидную част кишечника на показанном уровне через задний проход, а их края фиксируют по периметру анального канала.
В некоторых случаях хирурги отказываются от иссечения слизистой оболочки анального канала, делая анастомоз (сообщение) между низведенной ободочной и оставшейся частью прямой кишки.
Операция Хартмана
Операция по Хартману выполняется очень похоже с предыдущими методиками. Хирурги действуют по следующему алгоритму:
- Доступ – нижняя срединная лапаротомия;
- Мобилизация сигмовидной, ободочной и прямой кишки;
- Пересечение прямой кишки ниже места расположения опухоли, ушивание ее культи;
- Отсечение пораженного отдела;
- Наложение одноствольной колостомы в левой подвздошной области.
Паллиативные операции
Такие виды операций, исходя из названия, преследуют цель временного продления жизни пациента на тяжелых стадиях онкологического заболевания, что позволит уменьшить его страдания.
Паллиативные вмешательства проводят при наличии яркий симптомов кишечной непроходимости или невозможности выполнения радикального лечения. Выбор объема операции обычно остается на усмотрение хирурга-онколога.
Чаще накладывают двуствольную коло- или сигмостому с ее выведением на переднебоковую стенку живота слева.
Схемы проведения операций
Операции при раке прямой кишки проводят соответственно установленной стадии заболевания по следующей схеме:
| Стадия | Объем операции | Другие виды лечения |
| Т0 |
| Наблюдение. |
| Т1-2 |
| Наблюдение. |
| Т3-4 |
|
|
Критерием успешного радикального вмешательства является выживаемость больных в течение последующих 5-ти лет после проведения операции (и/или других видов лечения). При раке прямой кишки она составляет в среднем около 40-50%. Но следует учитывать, что пациенты обращаются уже на поздних стадиях, что значительно влияет на показатели.
Рак прямой кишки опасен тем, что может протекать абсолютно бессимптомно на первых стадиях или «маскироваться» под другие заболевания – геморрой, сифилис, эндометриоз, саркома, ворсинчатая опухоль. Однако это не исключает одновременного наличия нескольких патологий.
Ситуация намного благоприятнее при проведении оперативного лечения на I-II стадии опухолевого заболевания, а также при экзофитном раке (растущий в просвет кишки) с высокой степенью дифференцировки (зрелости) клеток.
Проведение операции всегда сопряжено с определенными рисками. В некоторых случаях могут развиться следующие последствия:
- Присоединение вторичной инфекции (чаще в области раны или колостомы);
- Кровотечение;
- Удлинение периода репарации (восстановления) тканей у ослабленных больных, а также с множественной сопутствующей патологией;
- Расхождение послеоперационных швов;
- Перитонит;
- Различные варианты нарушения пищеварения (запор, диарея, метеоризм);
- Недержание каловых масс или мочи;
- Эректильная дисфункция вплоть до импотенции;
- Спаечный процесс в брюшной полости.
Худший прогноз следует ожидать у молодых больных, в частности при анальном раке.
Реабилитация и диспансерное наблюдение
В послеоперационном периоде в зависимости от стадии онкологического заболевания больного наблюдают или проводят дополнительное лечение (химио- или лучевая терапия) для достижения эффектов полной ремиссии.
Реабилитация включает соблюдение общих принципов послеоперационного восстановления. Как правило больные признаются нетрудоспособными в течение неопределенного количества времени (зависит от объема вмешательства, возраста, стадии процесса).
Послеоперационный период предполагает соблюдение следующих рекомендаций:
- Первые 1-3 дня после операции есть будет нельзя, допускается только питье минеральной негазированной воды;
- На весь период пребывания в стационаре – щадящая еда (полужидкие каши, протертые супы);
- Ношение бандажа с целью снижения нагрузки на мышцы живота (препятствует резкому повышению давления в брюшной полости);
- При наложении колостомы – следование указанием врача или специального инструктора по уходу за ней;
- После выписки диета №4 с дополнением в виде показанных медикаментозных препаратов;
- Умеренная активизация больного.
Основной целью реабилитационного периода является профилактика осложнений в условиях стационара и разъяснение больному необходимости дальнейшего диспансерного наблюдения. В некоторых случаях может потребоваться консультация психолога.
После завершения лечения рекомендуют следовать такому плану наблюдения:
- В течение первых 2 лет регулярный физикальный осмотр у лечащего врача-онколога проводят каждые 3-6 мес. В последующие 3-5 лет – 1 раз в 6-9 мес;
- После 5 лет с момента проведения операции наблюдаются один раз в год или при появлении характерных жалоб;
- Периодически проходят такие обследования:
- Пальцевое исследование прямой кишки;
- Определение онкомаркеров в сыворотке крови каждые 3 месяца первые 2 года и в последующем один раз в 6 мес;
- Проведение колоноскопии через 1 и 3 года, далее – каждые 5 лет, при наличии полипов – ежегодно;
- УЗ-исследование органов брюшной полости и малого таза каждые 3-6 мес (зависит от риска прогрессирования или рецидива);
- Рентгенография органов грудной клетки ежегодно/КТ с внутривенным контрастированием однократно через 18 месяцев после операции рак прямой кишки.
Диспансерное наблюдение необходимо для раннего выявления прогрессирования онкологии с целью своевременного начала курсов полихимиотерапии или других вариантов хирургического лечения (в том числе метастатических очагов или рецидива опухоли).
Источник: https://easymed-nn.ru/zabolevaniya/onkologiya/operaciya-na-pryamoy-kishke.html
После операции на прямой кишке последствия
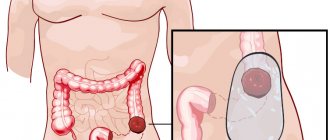
Прямая кишка – это конечный отрезок пищеварительного тракта человека, выполняет очень важную функцию: здесь накапливается и выводится наружу кал. Нормальное функционирование этого органа очень важно для полноценной качественной жизни человека.
Основные заболевания прямой кишки: геморрой, выпадение прямой кишки, анальная трещина, проктит, парапроктит, язвы, доброкачественные и злокачественные опухоли.
Наиболее значимыми и наиболее сложными операциями на прямой кишке являются операции при онкологических заболеваниях этого органа.
Именно потому, что в прямой кишке происходит накопление кала, ее слизистая имеет наиболее продолжительный контакт с отходами пищеварения по сравнению с другими отделами кишечника. Этим ученые объясняют тот факт, что наибольший процент всех опухолей кишечника составляют опухоли прямой кишки.
Радикальным лечением рака прямой кишки является операция. Иногда хирургическое лечение комбинируют с лучевой терапией, но если поставлен диагноз опухоли прямой кишки – операция неизбежна.
Прямая кишка расположена большей частью в малом тазу, глубоко, что затрудняет к ней доступ. Через обычный лапаротомический разрез можно удалить только опухоли надампулярной (верхней) части этого органа.
Виды резекций прямой кишки
Характер и объем операции зависит от места расположения опухоли, а точнее – расстояния от нижнего края опухоли до заднего прохода, от наличия метастазов и от тяжести состояния больного.
Если опухоль расположена менее 5-6 см от ануса, выполняется брюшно-промежностная экстирпация прямой кишки, то есть полное удаление ее вместе с окружающей клетчаткой, лимфоузлами и сфинктером.
При этой операции формируется постоянная колостома – нисходящая сигмовидная кишка выводится наружу и подшивается к коже в левой половине живота.
Противоестественный анус необходим для вывода каловых масс.
В первой половине XX века при обнаружении рака прямой кишки выполнялась только ее удаление.
В настоящее время подход к радикальному лечению опухолей этого органа пересмотрен в пользу менее калечащих операций. Выявлено, что полное удаление прямой кишки не всегда необходимо. При локализации опухоли в верхней или средней трети проводятся сфинктеросохраняющие операции – переднюю резекцию и брюшно-анальную ампутацию прямой кишки.
Основные виды операций на прямой кишке, применяемые в настоящее время:
- Брюшно-промежностная экстирпация.
- Передняя резекция прямой кишки.
- Брюшно-анальная ампутация с низведением сигмовидной кишки.
В случаях, когда радикально удалить опухоль нельзя, проводится паллиативная операция, устраняющая симптомы непроходимости кишечника – выводится колостома, а сама опухоль остается в организме. Такая операция только облегчает состояние пациента и продлевает его жизнь.
Передняя резекция прямой кишки
Операция проводится при расположении опухоли в верхнем отделе кишки, на границе с сигмовидной. Этот отдел легко доступен при брюшном доступе. Сегмент кишки вместе с опухолью иссекается и удаляется, нисходящий сегмент сигмовидной и культя прямой кишки сшиваются вручную или с помощью специального аппарата. В результате сфинктер и естественное опорожнение кишечника сохраняется.
Другие методы лечения
- При размерах опухоли более 5 см и подозрении на метастазирование в региональные лимфоузлы оперативное лечение обычно комбинируется с предоперационной лучевой терапией.
- Трансанальная резекция опухоли. Проводится с помощью эндоскопа в случаях малого размера опухоли (не более 3 см), прорастании ее не далее мышечного слоя и полной уверенности в отсутствии метастазов.
- Трансанальная резекция части прямой кишки.
- Возможно также проведение лапароскопической резекции прямой кишки, что значительно уменьшает травматичность операции.
Противопоказания к операциям на прямой кишке
Поскольку операция при злокачественных опухолях относится к операциям по жизненным показаниям, единственным противопоказанием к ней является очень тяжелое состояние пациента.
Довольно часто такие больные действительно поступают в стационар в тяжелом состоянии (раковая кахексия, анемия), однако предоперационная подготовка в течение некоторого времени позволяет подготовить и таких пациентов.
Источник: https://okishechnike.com/info/posle-operacii-na-prjamoj-kishke-posledstvija/
Как лечат?
Способ лечения рака прямой кишки определяется в зависимости от состояния больного, расположения и размера опухоли. Центральный метод лечения — операция. Но на 3-4 стадии ее недостаточно, и применяется комплексный подход:
- Лучевая терапия до и после операции;
- Хирургическое вмешательство;
- Полихимиотерапия.
Комплексное лечение серьезно повышает шансы на выздоровление.
В среднем операция рака прямой кишки стоит:
- в Израиле — от $ 20 000;
- в Германии — от € 15 000;
- в России — от 20 000 руб.
Как проводится операция при раке прямой кишки и возможные последствия
Появление наростов на стенках кишки связано с развитием опухоли. При начальном этапе новообразование доброкачественное, а вследствие провоцирующих факторов становится онкологическим проявлением.
Если консервативное лечение было оказано не вовремя, то пациенту необходима операция при раке прямой кишки.
Для удаления злокачественной опухоли выделяют несколько методов проведения хирургической процедуры.
Клинические проявления и стадии опухоли в ректуме
Чтобы не перепутать онкологическое заболевание в прямой кишке (ректум), требуется знать симптомы, а после и назначается лечение. Когда появляется злокачественная опухоль, то пациент ощущает общий упадок сил и наблюдается бессонница. Постепенно снижается аппетит, и возникает боль в костях. Из-за плохого питания возникает головокружение.
Больной со злокачественным наростом в прямой кишке может не замечать повышение температуры тела до 37°С. Этот признак начинает проявляться постоянно.
Больной начинает ощущать и не переносить любые запахи, а в каловых массах присутствует кровь и слизь. Когда образование в прямой кишке продолжает развиваться, то болевой синдром проявляется в следующих местах:
- крестце;
- копчике;
- промежности.
Во время акта дефекации каловые массы выходят в виде ленты. Пациент жалуется на частые позывы к опорожнению кишечника и чувство инородного тела в прямой кишке. Это способствует появлению запоров.
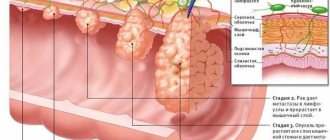
Симптомы появляются с протеканием определённой стадии заболевания. Поэтому начальный этап характеризуется опухолью в пределах слизистого эпителия. Поражение занимает небольшое место и не метастазирует.
Следующий этап сопровождается увеличением нароста до 5 см. На этой стадии могут наблюдаться метастазы к ближним лимфатическим узлам. Третий этап характеризуется превышением размеров опухоли более 5 см. Метастазы присутствуют в лимфоузлах. На итоговой стадии новообразования переходят на другие органы и системы. Происходит метастазирование в другие ткани и лимфоузлы.
Терапевтические методы
Начальные стадии опухоли, расположенной в прямой кишке, можно вылечить при помощи хирургического вмешательства. Применение лучевой и химиотерапии не помогут избавиться от заболевания. Поэтому лечение проводят комплексно. Специальную терапию проводят перед и после проведением операции по удалению рака прямой кишки.
Оперативные процедуры по лечению онкологии
Вмешательство по удалению опухоли в прямой кишке не делают, если состояние пациент поступил к хирургу в тяжёлом состоянии. Кроме этого, при определённых заболеваниях операцию при раке прямой кишки не делают из-за ослабленного организма. В остальных случаях, в зависимости от показаний диагностики, проводят методы лечения рака с полным или частичным удалением ректума.
При передней резекции врачи проводят удаление при нахождении нароста в верхней части прямой кишки. Вмешательство происходит в виде надреза нижней части живота и удаляется соединение сигмовидной кишки и ректума. Низкая резекция делается, когда опухоль находится в средних или нижних отделах прямой кишки. Хирург проводит полное удаление ректума.
Проведение экстирпации у пациента происходит с двумя разрезами, расположенные в животе и промежности, когда рак поражает большую часть ректума. Пациенту удаляют прямую кишку, участки с наростами в анальном канале и рядом находящиеся ткани.
Местное удаление проводится при опухоли 1 степени с применением эндоскопа. Процедура позволяет удалить мелкие наросты в прямой кишке. Если образования находятся рядом с анальным отверстием, то эндоскоп не используют. Опухоль удаляют с помощью введения через анус хирургических инструментов.
Кроме резекции, в хирургии применяются методы удаления опухоли с сохранением сфинктера. В этом случае могут провести трансанальное иссечение. Показанием для проведения хирургического вмешательства считается появлением опухолей в нижней части прямой кишки. Для процедуры используются специальные хирургические инструменты. При этом не удаляют лимфатические узлы.
Хирург может применить открытую лапароскопию. Для этого требуется провести несколько разрезов в брюшной стенке. В одно отверстие вводят лапароскоп, в остальные вставляют хирургические инструменты и удаляют наросты или поражённый участок. Лапароскопическая резекция позволяет пациенту быстро восстановиться после операции.
Подготовительные мероприятия для пациента
До хирургического вмешательства проводится подготовка больного к процедуре. Пациенту рекомендуют употреблять минимальное количество продуктов с клетчаткой. Лечащий врач отменяет лекарства, способствующие разжижению крови. Вместо них, выписываются антибактериальные препараты.
За день до операции требуется больше пить жидкости, но нельзя есть твёрдую пищу. Это позволяет без труда провести очистку кишечника.
Принудительное опорожнение кишечника можно проводить несколькими способами. Для этого подходят очистительные клизмы, которые делают на протяжении дня через равные промежутки времени. При необходимости используют сильные слабительные препараты, а за 8 часов до процедуры запрещено принимать пищу и пить жидкости.
Если пациент поступил в ослабленном состоянии, то операцию по удалению опухоли в прямой кишке откладывают. В условиях стационара им проводят переливание крови. Врачи назначают внутривенное введение необходимых растворов. После нормализации состояния разрешается проведение операции. Проведение оперативного метода лечения доходит свыше 3 часов. Удаление наростов проходит под общим наркозом.
Как проходит процесс восстановления после операции
Когда проводится полная экстирпация ректума, то на этом месте хирургами создаётся стома. Врачи должны предупредить о проведении и создании искусственного анального отверстия. Этот факт становится причиной отказа от проведения экстирпации.
После операции необходимо придерживаться рекомендаций врача. Несколько дней пациент проводит в стационаре. Послеоперационное пребывание в больнице позволяет нормализовать пищеварение и процессы организма.
Врач-онколог выписывает медикаментозные средства. Если пациент с колостомой, то ему объясняют, как жить с этим приспособлением. В современной медицине отверстие могут быть закреплены пластинами, которые прилегают к коже.
Кроме этого, оговариваются методы и средства по уходу за стомой.
Возможные осложнения после удаления наростов
Неприятные последствия могут быть не только до лечения, но и после оперативного вмешательства. Проведение экстирпации прямой кишки из-за сложности процесса может пройти с осложнениями для пациента.
К последствиям относят следующее:
- неполное удаление новообразований;
- повреждение нервных окончаний;
- повреждение других органов.
Поэтому у пациента может возникнуть риск повторного появления опухоли. Иначе возникают проблемы с мочеиспусканием, когда больной не контролирует процесс опорожнения мочевого пузыря. Иногда возникает внутреннее кровотечение.
Рекомендации при выписке из стационара
Когда лечение рака прямого кишечника завершено и пациент находится дома, то ему требуется ухаживать за стомой. После удаления опухоли продолжается терапия, заключающаяся в нормализации питания. Врачи рекомендуют придерживаться диеты при онкологии.
Коррекция питания при раке прямой кишки одинакова, как до процедуры, так и после неё. Поэтому блюда употребляют небольшими порциями до 6 раз в день. В меню должны входить кисломолочные продукты. Полезными считаются овощи и фрукты, из которых делают пюре или салаты.
Помогают улучшить пищеварение гречневые, перловые и овсяные каши. Разрешено употреблять нежирное мясо и морепродукты. Блюда должны подаваться в отварном виде или на пару.
Со временем начинают нарушать диетическую терапию, это приводит к проблемам с пищеварительным трактом.
Если появляется жидкий стул после операции опухоли, то требуется убрать из рациона продукты с низким содержанием клетчатки. Когда период реабилитации заканчивается и пищеварение нормализуется, то пациент может перейти на обычные продукты. Для этого стоит проконсультироваться с диетологом.
Помимо питания, когда проведена операция при опухоли прямой кишки, то пациенту проводят упражнения. Они необходимы для укрепления мышц ректума и сфинктера.
При обнаружении симптомов нароста в кишечнике следует проводить своевременную помощь. Иначе потребуется лечить последствия опухоли прямой кишки, которые могут заканчиваться летальным исходом.
Онкологические образования в ректуме сопровождаются в виде болей и выходом из заднего прохода гноя и слизи вместе с калом.
На начальных стадиях проводят удаление наростов без тотального удаления прямой кишки.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
врачу Рекомендуем: Что такое хронический аппендицит: признаки у мужчин и женщин
Источник: https://gastrot.ru/kishechnik/opuhol-pryamoj-operatsiya-i-posledstviya
Причины возникновения опухоли в кишечнике
Предрасположенность к мутационному изменению клеток в слизистой оболочке кишечника отмечается после воздействия на нее канцерогенных веществ, поступающих в организм с продуктами питания. Такие вещества, в основном, являются составляющими жаренной пищи, копченых продуктов и синтетических. Некоторые продукты питания содержат заменители натурального вкуса, запаха и цвета, что негативно влияет на пищеварительный процесс, на функциональность желудка и кишечника. Однообразное и несбалансированное питание, изнурительные диеты для снижения веса, также могут послужить фактором риска для воспалительных процессов в кишечнике с последующим перерождением в рак. Причиной возникновения онкологии могут быть алкогольные и наркотические интоксикации, а также отравления токсическими веществами лекарственного происхождения и после принятия некачественных продуктов питания.
Поступление канцерогенов в организм может наблюдаться и у работников вредного производства.
Поражение раком кишечника может возникнуть при частых застойных явлениях, запорах и шлаковых отложениях на стенках кишечных каналов. Длительные запоры не только повышают канцерогенный уровень, но и оказывает раздражающий эффект способом давления на стенки кишечника. Не являются исключением и инфекционные заболевания, и воспалительные процессы кишечной системы с хроническим течением, такие как:
- Язвенная болезнь;
- Эзофагит и лейкоплакия пищевода;
- Дуоденит;
- Колит;
- Болезнь Крона;
- Энтерит;
- Полипоз и аденоматоз;
- Панкреатит.
Предраковым состоянием могут являться и послеоперационные рубцы, полипы, дивертикулы, гранулемы и инфильтраты.
Не последнее место в этиологии рака кишечника занимает генетическая предрасположенность.
Операции на прямой кишке: показания, виды, показания, прогноз
Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах. Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Прямая кишка – это конечный отрезок пищеварительного тракта человека, выполняет очень важную функцию: здесь накапливается и выводится наружу кал. Нормальное функционирование этого органа очень важно для полноценной качественной жизни человека.
Основные заболевания прямой кишки: геморрой, выпадение прямой кишки, анальная трещина, проктит, парапроктит, язвы, доброкачественные и злокачественные опухоли.
Наиболее значимыми и наиболее сложными операциями на прямой кишке являются операции при онкологических заболеваниях этого органа.
Именно потому, что в прямой кишке происходит накопление кала, ее слизистая имеет наиболее продолжительный контакт с отходами пищеварения по сравнению с другими отделами кишечника. Этим ученые объясняют тот факт, что наибольший процент всех опухолей кишечника составляют опухоли прямой кишки.
Радикальным лечением рака прямой кишки является операция. Иногда хирургическое лечение комбинируют с лучевой терапией, но если поставлен диагноз опухоли прямой кишки – операция неизбежна.
Прямая кишка расположена большей частью в малом тазу, глубоко, что затрудняет к ней доступ. Через обычный лапаротомический разрез можно удалить только опухоли надампулярной (верхней) части этого органа.
Подготовка к операции на прямой кишке
Основные обследования, которые назначают перед операцией:
- Анализы: общие анализы крови, мочи, биохимический анализ крови, коагулограмма, определение группы крови и резус-фактора.
- Исследование маркеров инфекционных заболеваний – вирусных гепатитов, сифилиса, ВИЧ.
- Электрокардиограмма.
- Рентгенография органов грудной клетки.
- Ультразвуковое обследование органов брюшной полости.
- Осмотр терапевта.
- Для женщин – осмотр гинеколога.
- Для более точного определения распространенности опухоли возможно назначение МРТ органов малого таза.
- Обязательна биопсия новообразования для определения объема удаления тканей (при менее дифференцированных видах опухолей границы удаляемых тканей должны быть расширены).
За несколько дней до операции:
- Назначается бесшлаковая диета (с минимальным содержанием клетчатки).
- Отменяются препараты, вызывающие разжижение крови.
- Назначаются антибиотики, убивающие патогенную кишечную флору.
- В день накануне операции не разрешается употребление твердой пищи (можно только пить), а также проводится очистка кишечника. Ее можно провести:
- С помощью очистительных клизм, проводимых через некоторое время в течение дня.
- Или приема сильных слабительных препаратов (Фортранс, Лавакол).
- За 8 часов до операции не разрешается прием пищи и воды.
В случаях, когда пациент очень ослаблен, операция может быть отложена до нормализации общего состояния. Таким больным проводится переливание крови или ее компонентов (плазмы, эритроцитов), парентеральное введение аминокислот, солевых растворов, лечение сопутствующей сердечной недостаточности, проведение метаболической терапии.
Операция резекции прямой кишки проводится под общим наркозом и длится не менее 3-х часов.
Послеоперационный период
Сразу после операции больной помещается в отделение интенсивной терапии, где в течение 1-2 суток будет проводиться тщательное наблюдение за функциями сердечной деятельности, дыхания, желудочно-кишечного тракта.
В прямую кишку вводится трубка, через которую несколько раз в день просвет кишки промывается антисептиками.
В течение 2-3 суток пациент получает парентеральное питание, через несколько дней возможен прием жидкой пищи с постепенным в течение двух недель переходом на твердую пищу.
Для профилактики тромбофлебита на ноги надеваются специальные эластические чулки или применяется эластичное бинтование.
Для уменьшения напряжения мышц живота рекомендуется ношение специального бандажа.
Назначаются обезболивающие препараты, антибиотики.
Основные осложнения после операций на прямой кишке
- Кровотечение.
- Повреждение соседних органов.
- Воспалительные нагноительные осложнения.
- Задержка мочи.
- Расхождение швов анастомоза.
- Послеоперационные грыжи.
- Тромбоэмболические осложнения.
Жизнь с колостомой
Если предстоит операция полной экстирпации прямой кишки с формированием постоянной колостомы (противоестественного заднего прохода), пациент должен быть предупрежден об этом заранее. Этот факт обычно шокирует больного, иногда до категорического отказа от операции.
Необходимы очень подробные объяснения больному и родственникам, что вполне возможна полноценная жизнь с колостомой. Существуют современные калоприемники, которые с помощью специальных пластин крепятся к коже, незаметен под одеждой, не пропускает запахи. Выпускаются также специальные средства для ухода за стомой.
При выписке из стационара стомированные больные обучаются уходу за стомой, контролю за выделениями, им подбирается калоприемник соответствующего типа и размера. В дальнейшем такие пациенты имеют право на бесплатное обеспечение калоприемниками и пластинами.
Диета после операций на прямой кишке
Первые 4-6 недель после операций на прямой кишке ограничивается потребление грубой клетчатки. В то же время актуальной становится проблема предупреждения запоров.
Разрешается употребление отварного мяса и рыбы, паровых котлет, пшеничного несвежего хлеба, супов на некрепком бульоне, каш, овощных пюре, тушеных овощей, запеканок, молочных продуктов с учетом переносимости молока, блюд из макарон, яиц, фруктовых пюре, киселей. Питье – чай, отвары трав, негазированная минеральная вода.
Объем жидкости – не менее 1500 мл в сутки.
Постепенно диету можно расширить.
Актуальна проблема предупреждения запоров, поэтому в пищу можно употреблять хлеб из муки грубого помола, свежие овощи и фрукты, насыщенные мясные бульоны, сухофрукты, сладости в небольших количествах.
Пациенты с колостомой обычно испытывают неудобства при чрезмерном отхождении газов, поэтому они должны знать продукты, которые могут вызвать повышенное газообразование: молоко, черный хлеб, фасоль, горох, орехи, газированные напитки, пиво, сдоба, свежие огурцы, редис, капуста, лук и некоторые другие продукты.
Реакция на тот или иной продукт может быть сугубо индивидуальной, поэтому таким пациентам рекомендуется вести пищевой дневник.
Возможные осложнения
Так как резекция прямой кишки является сложной операцией, то естественно, что могут возникнуть различные последствия. Такими осложнениями считают:
различные инфекции; негативное воздействие наркоза; грыжа или кровотечение; проблемы с мочеиспусканием; повреждение других органов.
Также следует учитывать факторы, которые могут усугубить осложнения после операции. Врачи всегда сообщают пациентам о причинах, из-за которых могут появиться сложности с проведением резекции и дальнейшим выздоровлением, например:
инфекционные заболевания; диабет и курение; избыточный вес; возраст пациента превышает 70 лет; болезни сердца и легких.