Реактивный панкреатит у детей возникает чаще в возрасте от 10-14 лет, но заболевание может появиться и раньше. Болезнь характеризуется сильным инфекционным процессом, поэтому у ребенка возникают осложнения со стороны желудочно-кишечного тракта.
Необходимо отметить, что если возник реактивный панкреатит у ребенка в раннем возрасте, то симптомы менее выражены.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
Симптомы
При таком виде панкреатита происходит острый отек ткани железы. Это в свою очередь ведет к передавливанию выводных протоков, непосредственно поджелудочной железы. После чего у ребенка затрудняется отток ферментов и сока ПЖ в желудочно-кишечный тракт.
Помимо отечности тканей железы у ребенка также возникают болевые признаки. Как правило, боль при таком панкреатите носит опоясывающий характер, место локализации – область выше пупка. Данное заболевание у детей сопровождается и общими симптомами.
Например:
- У ребенка возникает сильная тошнота;
- При тяжелом течении болезни возникает рвота. Отметим, что рвотные массы при реактивной форме заболевания будут с желудочным содержимым;
- Диарея;
- Капризность и раздражительность;
- Часто у ребенка поднимается температура 37-38 С.
К явному признаку можно отнести сухость в ротовой полости, а также возникновения белого налета на языке.
Родителям на заметку! Как только у вашего ребенка отпадает интерес к играм, а также возникают все вышеперечисленные симптомы, необходимо немедленно обратиться к врачу.
У детей старшего возраста заболевание начинается с болевого синдрома. Ребенок может жаловаться на сильную боль в области спины и живота.
Также читайте: Какой врач лечит поджелудочную железу
Характер боли разнообразный:
- Острый;
- Ноющий;
- Волнообразный.
Если рослый ребенок может рассказать, что его беспокоит, то грудничок нет. Поэтому в этот период нужна внимательность родителей. Как только грудничок плачет несколько дней подряд, поднимется температура, а также возникнет двигательное беспокойство – повод посетить доктора.
Диагностические мероприятия
Нарушенная работа поджелудочной железы проявляется всеми типичными симптомами: болью, тошнотой, рвотой, сниженным аппетитом, поносом. В некоторых случаях длительное время клинические проявления могут отсутствовать. Но в дальнейшем это приводит к выраженным изменениям пищеварительного процесса.
Диагностика таких состояний представляет определенные трудности из-за нечеткости проявлений и незначительных изменений при функциональных методах обследования.
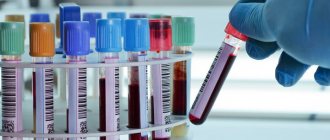
Биохимические показатели крови – активность ферментов (чаще всего — амилазы). При обострении хронического панкреатита цифры превышают норму в 3 раза. В других случаях этот процесс бывает настолько кратковременным, что определить ее увеличение в крови не удается.
Копрограмма — кал блестящий, жирный, вязкий и липкий, «прилипает к горшку», при анализе в нем выявляется:
- большое количество жиров — стеаторея;
- непереваренные мышечные волокна — креаторея;
- крахмальные зерна как результат неполного расщепления углеводов — амилорея.
Фекальный эластазный тест – золотой стандарт диагностики. Определяется эластаза-1: она не изменяется при прохождении через весь кишечник:
- норма эластазы — не ниже 200 мкг/г;
- умеренная недостаточность — 200–100 мкг/г;
- выраженная недостаточность — менее 100 мкг/г.
Инструментальные методы исследования.
УЗИ определяет:
- эхогенность поджелудочной железы;
- изменение размеров;
- четкость контуров;
- наличие кист или кальцификатов.
Томография (компьютерная, магнитно-резонансная) дает четкую картину строения ткани железы, точно определяют даже незначительные структурные изменения.
Существует достаточное количество других функциональных и лабораторных исследований, но в данном случае они будут неинформативными.
Какие первые действия родителей и врачей?
Если у вашего ребенка появился один из вышеперечисленных признаков, нужно как можно быстрее вызвать врача. Родители не должны просто ждать доктора, до его приезда необходимо обеспечить ребенку покой.
Второй этап для родителей – рассказать все жалобы, оповестить врачу о полном состоянии ребенка.
Что должен сделать доктор?
Конечно для начала выслушать родителей и провести полный осмотр ребенка. После этого выписывается направление на лабораторные анализы, чаще всего анализ крови. Ведь в анализе крови можно быстро обнаружить, есть ли у ребенка воспалительный процесс или нет.
Если по первому результату анализа возникли подозрения на панкреатит, то назначают биохимический анализ крови, который поможет определить уровень ферментов ПЖ.
После лабораторного обследования врачи отправляют ребенка на ультразвуковую или компьютерную диагностику. Для того, чтобы точно поставить диагноз, в обязательном порядке проводят лапароскопию.
При тяжелом течении болезни ребенка госпитализируют вместе с родителем. Лечение заболевания у детей осуществляется консервативно и под строгим наблюдением.
Диагностика патологии
При появлении характерных для панкреатита симптомов необходима консультация педиатра и гастроэнтеролога.
При подозрении на развитие заболевания проводится ряд диагностических мероприятий, направленных на выявление степени тяжести и формы недуга, а также для дифференцирования от других патологий со схожими симптомами (аппендицит, язва желудка, почечные колики, холицестит).
Диагностика предполагает следующие процедуры:
- обследование брюшины методом пальпации, который позволяет определить очаг болей и сделать предварительные выводы по поводу того, какие органы поражены;
- взятие образцов крови для проведения общего анализа – это позволяет установить факт развития воспалительных процессов, при которых в крови повышается уровень лейкоцитов и увеличение СОЭ;
- сонография (ультразвуковое обследование) брюшной полости (процедура применяется с целью определить степень увеличения поджелудочной и установить наличие некротических участков);
- выполнение КТ и МРТ.
Дополнительным методом выявления дисфункции поджелудочной железы может служить копрограмма. При панкреатите в каловых массах обнаруживаются скопления крахмала, непереваренной сетчатки и нейтральных жиров.
Лечение
В терапевтический курс входит прием лекарственных препаратов. Совместно с медикаментозной терапией врачи прописывают ребенку диету. Если заболевание возникло у ребенка на грудном вскармливании, то диета назначается маме.
Важно! Препарат назначается не только исходя из возраста пациента, но и от степени тяжести болезни. Поэтому не стоит заниматься самолечением.
Первый этап лечения – прием препаратов, которое помогут уменьшить объем вырабатываемого желудочного сока, чаще всего прописывают в детском возрасте Пирензепин.
Также читайте: Виды и классификация панкреатита поджелудочной железы
В качестве обезболивающего препарата, а также, чтобы улучшить пищеварение, могут прописать Фестал или Панретин. Если у ребенка возникла аллергическая реакция, то назначают Но-шпу. Для улучшения оттока сока ПЖ необходимо принимать спазмолитические препараты, например Платифиллин. Отметим, что этот препарат помогает устранить и болевой симптом.
Как вы понимаете, что при таком заболевании нарушается пищеварительный тракт, поэтому необходимо пополнить организм легкоусвояемым питательным материалом. Поэтому врачи в старшем возрасте назначают ребенку Глюкозу капельно.
Важно! Лечить реактивный панкреатит можно и другими препаратами, которые назначит лечащий доктор.
Многие спрашивают, можно ли вылечить панкреатит народной медициной? Нет, одни рецепты трав при таком заболевании не принесут положительного результата, ведь в обязательном порядке необходимо принимать медикаментозные средства и придерживаться диеты. При необходимости народные методы могут назначить, но только в комплексе с основной терапией.
Панкреатит у детей: причины
Панкреатит – серьезное заболевание. У взрослых основными причинами возникновения этого недуга являются злоупотребление алкоголем и желчнокаменная болезнь. У детей панкреатит встречается реже, а причины шире и многообразней.
Панкреатит развивается при воспалении желчевыводящих протоков
Панкреатит появляется, когда желчевыводящие протоки воспаляются и ферменты, вырабатываемые поджелудочной железой, остаются в ней. Желчь начинает воздействовать на саму железу, разрушая ткани. Происходит выброс желчи в кровь, что может вызвать механическую желтуху и привести к отравлению организма.
Выделяют острую и хроническую форму. Острый панкреатит встречается намного реже. Хроническая форма более распространена – она диагностируется у детей в возрасте от 7 лет. В дошкольном возрасте случаи панкреатита встречаются намного реже.
Примерно в одном случае из четырех определить точную причину развития болезни невозможно.
Возможные причины:
- наследственность, генетическая предрасположенность
- тупая травма поджелудочной железы (вследствие сильного удара)
- болезни желчевыводящей системы
- пищевая аллергия
- инфекции (гепатит, ветряная оспа, грипп, герпес и др.)
- медикаменты (метронидазол, фуросемид, сульфаниламиды, тетрациклины и др.)
- отравления токсичными веществами (свинец, ртуть, мышьяк)
- повышенное давление в желчевыводящих протоках
- хронический холецистит
- паразитарные заболевания (описторхоз)
Чаще всего заболевание развивается на фоне несбалансированного рациона ребенка (прием жирной, жаренной, острой пищи) и нарушения режима питания.
От правильного выявления причин развития заболевания будет зависеть насколько лечение панкреатита у детей будет успешным.
Правильная диета при реактивном панкреатите в детском возрасте
Основная цель диетического питания – устранить воспалительные изменения, а также быстро восстановить функцию поджелудочной железы.
Этапы диет
Впервые 3 дня, назначается голод. Почему? За счет голодания у ребенка прекращается секреторная активность, тем самым обеспечивается покой воспаленного органа.
Но это не значит, что ребенок полностью должен отказаться от приема пищи, ведь в противном случае возникнет обезвоживание организма. Поэтому впервые 3 дня разрешается пить воду без газа, например «Боржоми».
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
Второй этап – щадящая диета, которая длиться в течение 14 дней. В этот момент придерживаются диетического питания №5.
Третий этап – вне стадии обострения. Длительность третьего этапа от 2-3 месяцев, все зависит от общего состояния ребенка.
Также читайте: Панкреатит при беременности: что делать
Какие именно блюда можно кушать?
- Протертые супы;
- Сухари;
- Каши;
- Картофельное пюре.
Можно приготовить блюдо из моркови, свеклы, цветной капусты или тыквы.
Опасность неправильного питания
Доктор Комаровский в своих передачах рассказывает про многие болезни, в том числе про панкреатит. Он говорит «Если мы кормим ребенка гадостью в красивой обложке, то потом удивляется – откуда у нас болезни!». Поэтому важно всегда придерживаться правильного питания, а не только в период заболевания.
По словам доктора Комаровского, если родители перестанут придерживаться диеты при любом виде панкреатита, то все симптомы заболевания обостряться. Ведь медикаментозная терапия должна быть комплексной, только так можно избавиться от болезни.
Теперь вы понимаете, какие бывают симптомы у детей и какое лечение должно быть. Помните, что лечение проходит строго под наблюдением доктора.
Видео по теме
О детях и о поджелудочной железе

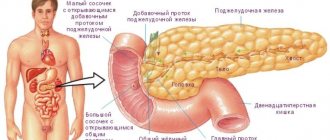
Поджелудочная железа – важный пищеварительный орган, который лежит ниже желудка на уровне конечных грудных и начальных поясничных позвонков. Состоит он из трех частей: голова, тело и хвост. У новорожденных орган весит около 3 г, длина варьируется от 3 до 6 см. До 5-летнего возраста ребенка процесс увеличения происходит интенсивно, достигая массы 20 г. Дальнейшее развитие замедляется и к 12 годам постепенный прирост доводит массу органа до 30 г.
Почему увеличивается поджелудочная?
У ребенка изменение размеров головки поджелудочной железы имеет следующие причины:
- абсцесс;
- кистозная аденома;
- псевдокиста;
- злокачественная опухоль;
- рубец малого кишечного сосочка;
- перекрытие выводного железистого протока камнем;
- опухоль на сосочке 12-перстной кишки, не позволяющая выделять панкреатическому секрету;
- дополнительный выводной проток в головке, образовавшийся на почве дуоденита и воспаления малого сосочка 12-перстного отдела кишечного тракта.
Хвост поджелудочной железы также меняет свои размеры вследствие влияния разных факторов. Причины аномалии доктора находят в псевдокисте, поразившей железу при остром панкреатите. Псевдокиста – это измененный участок со стерильным содержимым и стенками, сформированными из железистой ткани.
Поджелудочная железа становится увеличенной у ребенка из-за кишечных опухолей и рубцов, кистозной аденомы, гнойных скоплений. Малыша донимают колики, рвота, понос.
Серьезные причины того, что хвост стал увеличен, у маленького ребенка могут крыться в злокачественных новообразованиях. Достигая больших размеров, распадаясь или вызывая кровоизлияния, опухоли вызывают локальную отечность пищеварительного органа.
Железистый хвост причины разрастания и воспаления может иметь и такие:
- камень в вирсунговом протоке;
- абсцесс поджелудочной, или гнойная ткань в капсуле;
- кистозная аденома – опухоль доброкачественного характера, развитая из железистых структур.
Причины аномального увеличения поджелудочной железы при относительном здоровье организма – это и родительские упущения. Например, мама стремится накормить ребенка, но рацион составлен неправильно либо малыш употребляет пищу с добавками и искусственными веществами. Искажение состава ферментов и размеров органа случается на фоне нарушений моторики ЖКТ, гастритов, травм живота и текущих вирусно-бактериальных заболеваний.
Как понять, что поджелудочная увеличена?
Основными симптомами увеличения пищеварительного органа у ребенка являются:
- повышение температуры тела;
- отказ от еды из-за тошноты, горечи во рту, рвоты;
- боль ноющая или жгучая, отдающая в поясницу, правую руку;
- локализация дискомфорта в верхней части живота;
- слабость, бледность, похудение;
- расстройство стула (понос без слизистых и кровянистых включений).
В диагностике железистой патологии важен такой признак, как «панкреатическая триада». Это значит, что не переработанные железой белки, жиры и углеводы меняют консистенцию кала. Продукты дефекации становятся жидкими и жирными, на их поверхности просматривается пленка. Кал плохо смывается и источает зловонный запах.
При воспалении железы все симптомы нарастают постепенно. В случае развития опухоли или кистозного элемента признаки патологии проявляются гораздо позже через продолжительный отрезок времени от первоначальных изменений. Поэтому при малейших подозрениях на проблемы с железой малыша следует показать специалисту и пройти УЗИ.
Разросшиеся хвост и голова поджелудочной структуры – опасные изменения. Они оказывают компрессию на близлежащие органы. Аномально увеличенная головка давит на 12-перстную кишку ребенка. Последствием данного воздействия становится кишечная непроходимость.
Как вернуть железе нормальные размеры?
Что делать, как помочь малышу при появлении патологических признаков? Для начала его нужно показать гастроэнтерологу, а до похода в клинику перевести кроху на гидродиету с питьём минеральной щелочной воды. Для ослабления болей левее пупка можно приложить холод. При жалобах ребенка на острую нестерпимую боль необходимо вызвать «скорую».
Схему лечения измененной железы врачи предлагают консервативную или оперативную. Общие принципы терапии для восстановления размеров органа сводятся к следующим мероприятиям:
- угнетение секреторной деятельности ингибиторами протонной помпы, блокаторами гистаминовых рецепторов и гормональными веществами;
- снижение отечности прикладыванием холодных грелок;
- коррекция работы органа искусственными пищеварительными ферментами;
- перевод малыша на парентеральное питание, когда полезные вещества организм получает через инъекции;
- хирургическое вмешательство при необходимости ликвидации воспаленного очага или мертвых тканей.
Восстановление размеров железы диетой
Добиться выздоровления детей помогает диета по Певзнеру № 5. Ее главные принципы требуют максимального ограничения жирной пищи и любых жировых ингредиентов в блюдах. Заменять их рекомендуется белковыми составляющими – они улучшают состояние больного органа.
Чтобы хвост и голова нормализовали свои параметры, из детского рациона убирают следующие продукты:
- соки;
- варенье, шоколад, мороженое;
- сырые овощи, зелень, фрукты;
- жирную молочную пищу (цельное молоко, сливки, сметану);
- наваристые мясные отвары и блюда, из них приготовленные.
В период лечения пищеварительной структуры Комаровский напоминает о важности паровой обработки продуктов и отваривания. Каши доктор советует варить на воде, овощное рагу готовить на пару, фрукты – запекать. Чай ребенок может пить черных сортов, но с минимумом сахара. Из выпечки разрешается кушать галетное печенье, крекеры, хлеб сушеный.
Если в организме малыша протекают неопластические процессы, применять только диету в качестве лечения нецелесообразно. Опухоль в железе устранима только хирургическим способом. В реабилитационном периоде важность правильно составленного рациона выходит на 1 место, поскольку пострадавший орган нуждается в понижении нагрузки.
Как лечить железу народными средствами
Самое простое народное лечение поджелудочной заключается в употреблении картофельного сока. Пару клубней розового сорта тщательно моют и перетирают вместе с кожицей. Из кашицы отжимают сок и дают ребенку 2 р. в сутки по четверти стакана. Еще через 5 мин. предлагают выпить немного кефира. Общий курс сокотерапии – 2 недели. Далее устраивают 7-дневный перерыв и продолжают поить малыша картофельным соком.
Дети любят сладости. Для поджелудочной железы это пристрастие используют, приучив кроху съедать по утрам 1 ч. л. меда. Продукт пчеловодства полезно запивать теплым молоком (пол стакана). Если ребенок страдает аллергией или сахарным диабетом, кормить его в лечебных целях медом запрещено.
В терапии детей 2 – 3 лет часто встречаются препараты солодки. Когда у малыша увеличена железа, 1 ч. л. сухих корешков растения знахари советуют соединить с корнями репейника и одуванчика (по 5 г каждого). Сбор следует настоять в полулитре кипятка около 3 часов. Фитопрепарат дают ребенку в умеренно горячем виде 4 р. день порцией пол стакана. Средство нормализует выработку панкреатических веществ.
Комментирует наш специалист
- Если процесс увеличения затронул поджелудочную железу из-за острого панкреатита или абсцесса, не отказывайтесь от помещения малыша в хирургическое отделение. Там ему успешно проведут и консервативную, и оперативную терапию.
- Срочность иссечения выявленной на железе псевдокисты согласовывайте с хирургом. В некоторых случаях патологический участок оставляют и вынуждают его рассосаться при помощи медикаментов.
Заболевания и патологии поджелудочной железы
Сложность всех проблем с поджелудочной железой отчасти связаны с ее особым местоположением. Она находится по центру живота, и, в отличие от других органов пищеварительной системы, располагается забрюшинно. Поэтому недоступна для пальпации, что затрудняет диагностику патологии, связанной с ней. Выявляются большие размеры железы функциональными методами. Но поставить диагноз на основании одного факта ее увеличения невозможно: оно может быть проявлением аномалии развития или возникнуть под внешним воздействием, не являясь патологическим. Такая панкреатомегалия не представляет угрозы для здоровья и жизни ребенка.