Диагностирование заболевания
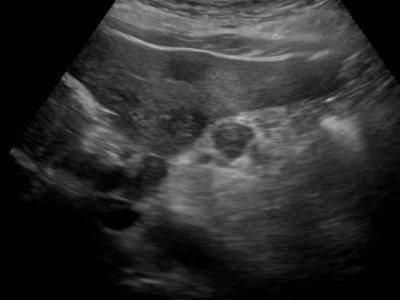
При первых симптомах больному следует обратиться за медицинской помощью. После общего осмотра и сдачи анализов потребуется дальнейшее обследование. Часто в подобных случаях исследование проводят с помощью ультразвуковой диагностики. Это безболезненный и доступный метод обследования, позволяющий провести исследование на патологии поджелудочной железы, до обнаружения онкологических заболеваний на ранних стадиях.
В каких случаях проводят УЗИ поджелудочной железы
Процедуру проводят для подтверждения диагноза – точность определения способа высокая. Порой ультрасонография поджелудочной железы проводится при подобных особенностях:
- неутихающие боли в виде спазмов в левой стороне желудка;
- возможное подозрение на желтуху;
- обнаруженные во время осмотра образования (киста, опухоль);
- стремительное похудение без приложения усилий;
- нестабильность стула;
- наличие болей во время осмотра источника недомогания;
- при обследовании прочих внутренних органов, с обнаружением возможных изменений в поджелудочной железе.
Обследование поджелудочной железы с помощью УЗИ проводят при панкреатите и возможных заболеваниях. При совпадении симптомов велика вероятность неточности в диагнозе, выливающейся в неточности лечения.
Подготовка к проведению УЗИ на панкреатит
Чтобы провести процедуру правильно, следует основательно подготовиться. Если речь идёт о внештатной оперативной ситуации, УЗИ проводят без подготовки. Точность будет намного ниже, видимый результат не гарантирован. Для планового УЗИ больному обязательно разъясняется, каким образом подготовиться к обследованию. Рассмотрим подробнее порядок действий:
- УЗИ чаще назначают на утро, натощак, в указанное время в пищеварительной системе накоплено мало воздуха.
- Если позволяет время, за 2 дня до процедуры убрать из рациона продукты, вызывающие газообразование (фрукты, овощи, молочные изделия, газировка).
- Для снижения метеоризма допускается приём активированного угля либо эспумизана.
- Последний приём пищи должен состояться минимум за 12 часов до проведения УЗИ, либо результат искажается.
- Рекомендуется перед исследованием сделать клизму.
- Нежелательно употребление медикаментов, алкоголя, курения перед предстоящим процессом.
Для полной картины болезни потребуются точные данные. Соблюдение перечисленных правил подготовки позволит получить таковые.
Необходимые условия
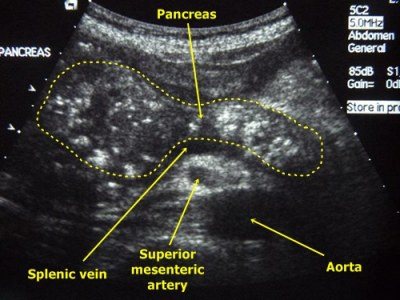
Ультразвуковое обследование поджелудочной железы призвано выявить аномалии в этой области, связанные с нарушением работы желудка, печени, селезенки, кишечника, желчного пузыря.
Ультрасонография определяет контуры структур внутри органа, их размеры, форму, посторонние образования и участки, имеющих различную эхогенную плотность, что является признаком возможной патологии.
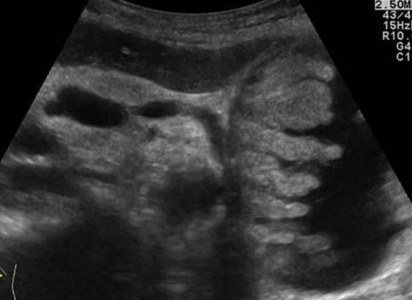
Поджелудочная при ультразвуковом исследовании в норме
Серьезное воздействие на результаты исследования могут вносить газы в кишечнике.
Чтобы избежать их появление, необходимо соблюдать правила подготовки:
- запрещается проводить гастрологическое обследование перед выполнением исследования ПЖ;
- для исключения искажения результатов перед УЗИ запрещено курение, прием алкогольных напитков;
- при нарушении стула перед обследованием необходимо выполнить очистительную клизму;
- в ночь перед выполнением УЗИ рекомендуется принять 4 таблетки активированного угля (подробно о применении препарата перед процедурой читайте в статье…);
- для минимального влияния на результаты анализов, рекомендуется не употреблять пищу за 10 ч до УЗИ;
- за 2 суток до обследования необходимо исключение из приема в пищу продуктов, вызывающих газообразование: овощи, фрукты, молочнокислые продукты, газированная вода.
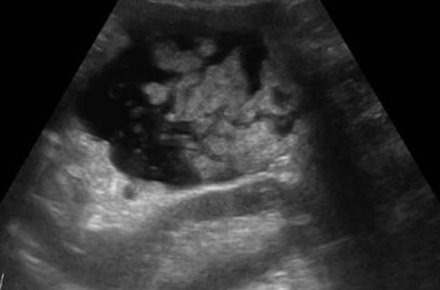
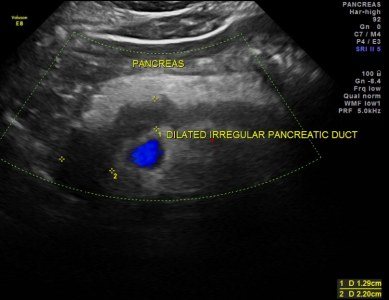
Расширен проток поджелудочной
УЗИ поджелудочной железы может не показать полную картину болезни в связи с низкой выраженностью симптомов при хроническом панкреатите и наличии зон неравномерного распределения эхоплотности. Для получения качественных результатов исследования в дополнение к ультразвуковой диагностике может выполняться эндоскопическая ретроградная холангиопанкреотография и компьютерная томография ПЖ.
Использование нескольких методов исследования показывает наиболее полную информацию о состоянии органа, позволяет определить более эффективный метод терапии реактивного и хронического панкреатита.
Результаты здоровой поджелудочной железы
При проведении обследования УЗИ покажет общую картину с помощью медицинских показателей, непонятных пациенту. Главные цифры, по которым возможно догадаться о существовании патологии, представляют параметры поджелудочной железы — форма и размер. Сведения доступны для сравнения любому пациенту. Потом УЗИ выявляет остальные моменты, характерные для диагноза панкреатит.
Когда на аппарате сканируют поджелудочную железу, ясно вырисовываются составляющие органа: тело, хвост и головка. Для взрослого человека нормальными считаются размеры:
- тело до 21 мм;
- хвост до 35 мм;
- головка до 32 мм;
- ширина протока не больше 2 мм, стенки ровные.
Сам силуэт поджелудочной железы обрисован чёткой линией, структура равномерна. Немаловажный показатель – эхогенность органа, определяющая способность железы увеличивать либо впитывать сигнал датчика аппарата. На экране выявляется параметрами изображения, яркости и чёткости. Показатель в норме совпадает с данными по печени и селезенке.
Рассмотрим подробнее показатели, определяемые при панкреатите. При разных видах панкреатита на экране отображается индивидуальная картина.
Где сделать УЗИ поджелудочной железы?
Ультразвуковое исследование проводится в специализированных частных клиниках, либо в тех государственных медучреждениях, где есть специальные аппараты УЗИ, дающие возможность сканировать и визуализировать данный орган. Процедура требует определенной подготовки от пациента. Подробную консультацию относительно нее, можно получить при предварительной записи на УЗИ. Проводить исследование рекомендуется в первой половине дня.
Что показывает УЗИ поджелудочной железы, каковы нормальные показатели?
Как правило, ультразвуковую диагностику поджелудочной железы делают не отдельно, а в комплексе с исследованием всех органов брюшной полости. При сканировании, специалист просматривает печень и желчный пузырь. Также изучает состояние кишечника и селезенки. В ряде случаев и показаний, доктор обследует даже желудок.
Если поджелудочная полностью здорова, ее структура однородна. Однако иногда могут проявляться небольшие включения. Если аппарат предусматривает черно-белое изображение, эхогенность тканей орана будет идентичной печени и селезенки.
Помимо самого органа, врач, проводящий процедуру также проверяет проток поджелудочной железы. Особенно важна эта часть ультразвукового исследования при диагностировании панкреатита либо опухоли головки.
Описание, как проверить поджелудочную железу УЗИ?
Проверку поджелудочной с помощью УЗИ рекомендуется делать натощак. Последний прием пищи должен быть за 12 часов до назначенной процедуры. Ультразвуковая диагностика проводится таким образом — пациент ложится на кушетку. На кожный покров специалист наносит специальный гель и наводит аппарат на область, которую необходимо визуализировать. Для того чтобы просмотреть хвост органа, больного переворачивают на бок. Соответственно, месторасположения датчика изменяют также. С целью проверки тело и головки железы, пациенту необходимо будет привстать.
Диагноз хронического панкреатита ставят на основании проведённого УЗИ. Однако сами по себе результаты УЗИ недостаточны для диагностирования этого заболевания на 100%. Возможности УЗИ в диагностировании несколько ограничены по сравнению с диагностикой острой формы заболевания. Это связано с основными эхопризнаками хронической формы болезни.
Как выглядит острый панкреатит
Известен ряд форм острого панкреатита, патология подразумевает лёгкое и тяжёлое течение болезни. В первом случае орган несильно повреждается, при первом снятии симптома становится трудно выявить серьёзность ситуации. Тяжёлая форма проявляется в виде определенных показателей.
Показатели острого панкреатита
Общая картина признаков острого панкреатита на УЗИ сводится к моментам:
- общие размеры органа увеличены;
- границы поджелудочной железы имеют неясный контур, с искривлениями;
- повышение эхогенности в источниках воспаления;
- структура неоднородна;
- проток намного шире обычной нормы;
- обнаруживаются жидкостные состояния в зоне органа, изменения у соседних органов;
- при тяжёлой форме возможны обнаружения кист, область распада, прочие нехарактерные изменения.
Изменения в брюшной полости указывают на острый панкреатит. Наряду с лабораторными исследованиями, анализируя каждый симптом вместе с УЗИ- обследованием, подтверждение диагноза острого панкреатита будет достоверным.
Результаты УЗИ
Гастроэнтеролог не сможет поставить точный диагноз лишь на основании опроса больного и его осмотра. Ему необходимы дополнительные анализы и обследования для получения дополнительных данных.
Заключение УЗИ при панкреатите дает врачам достаточно много информации. Эта методика, правда, менее достоверна, нежели магниторезонансная томография и компьютерная томография, способные обеспечить точность диагноза на сто процентов. Особенно сложно найти что-либо на начальной стадии болезни.
Однако в большей части случаев ультразвуковое исследование, грамотно провиденное и корректно расшифрованное опытным узким врачом, позволяет выявить патологию, а также найти локализацию областей с опухолями и некрозами.
Проводя ультразвуковое исследование, врач пытается выявить наличие или отсутствие:
- неоднородностей;
- уменьшения эхоплотности;
- истонченности, мягкости паренхимы;
- увеличения протоков поджелудочной железы.
Все это позволяет ему предполагать наличие панкреатита. В настоящее время активно применяется пара методик ультразвуковой диагностики:
- классический, привычный нам вариант;
- ЭУС, или эндоскопическая ультрасонография.
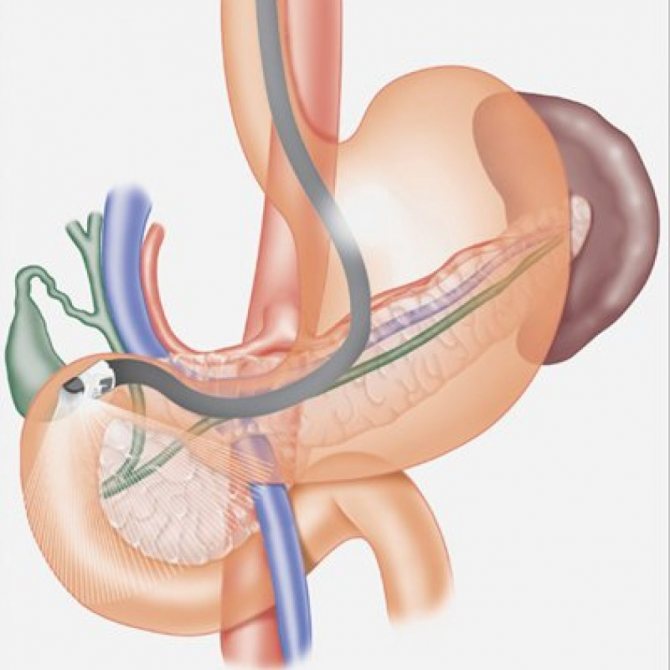
Эндоскопическая ультрасонография считается более информативной, нежели классический вариант. Однако проведение этого обследования доставляет больше дискомфорта пациенту. Дело в том, что в этом случае, датчик, позволяющий изучать поджелудочную железу, вводится через желудочную полость. Так его получается приблизить к обследуемому органу на максимально близкое расстояние. В результате достигается более значительная точность выявления:
- размера и структуры поджелудочной железы;
- состояния лимфоузлов;
- отсутствия или наличия патологий в билиарной системе.
Наибольшая эффективность метода эндоскопической ультрасонографии достигается при выявлении билиарного варианта панкреатита. Она также достаточно точна при определении локализации:
- областей панкреонекроза;
- кист;
- опухолей.
Эта диагностика успешно применяется в лечении многих видов новообразований. Она помогает дренировать псевдокисты, а также вводить в примыкающую к поджелудочной железе область лекарственные средства.
Главный недостаток этой методики – риск травмирования и, как следствие, инфицирования. Поэтому эндоскопическую ультрасонографию применяют лишь при наличии достаточных на то показаний.
Панкреатит на УЗИ в классическом его варианте виден не так хорошо. Однако этот метод неплохо дополняет опрос и осмотр пациента, а также прочие обследования и анализы. С помощью ультразвукового исследования вполне реально:
- определить признаки заболевания в хронической форме;
- выявить присутствие или отсутствие новообразований;
- провести дифференциальную диагностику.
Какую методику ни избрали бы врачи и сколько бы данных ни получили в результате, они стараются дополнить их информацией, обеспечиваемой другими методами диагностики. Только тогда они имеют достаточно наглядную картину.
Для здоровой поджелудочной
Во время сканирования поджелудочной железы при панкреатите, равно как и без него, врач пытается увидеть контуры и размеры всех ее частей:
- тела;
- головки;
- хвоста.
Если железа здорова, эти ее составляющие видны четко. Размер тела составляет не более 21 миллиметра, головки – не более 32 миллиметров, хвоста – не более 35 миллиметров. В панкреатическом протоке диаметр достигает двух миллиметров максимум. Стенки его в норме – ровные. Ровным и при этом четким должен быть и контур собственно поджелудочной железы.
Если она здорова, то структура ее однородна. В отдельных случаях допустимо наличие отдельных участков, где эхогенность понижена или повышена – от полутора до трех миллиметров. Важно понимать, что эхогенностью называют способность органа к поглощению или усилению идущего от датчика ультразвукового сигнала. На экране аппарата ей соответствуют яркость и интенсивность картинки. Если все в порядке, то у поджелудочной железы этот показатель не должен отличаться от эхогенности селезенки с печенью.
При остром панкреатите
Когда врач делает УЗИ при остром панкреатите, он отмечает, что размеры поджелудочной железы увеличены. Также ему видно, как в очагах воспалений усилилась ее эхогенность. Железа при этом имеет нечеткие, неровные контуры.
Увидеть острый панкреатит на УЗИ можно с помощью такого показателя, как расширение Вирсунгова протока больше, чем на два миллиметра, при этом его стенка визуализирована неровно, нечетко. На этапе панкреонекроза зачастую заметны:
- области распада;
- псевдокисты;
- абсцедирование поджелудочной железы и органов, расположенных поблизости от нее.
Последнее проявляется в виде увеличения размеров и отечности пораженных областей. Если панкреонекроз осложнен, в брюшной полости иногда обнаруживают жидкость, а в сальнике и брюшной стенке – очаги гноя. Важно зафиксировать внимание на определенных, указанных выше моментах.
При хроническом панкреатите
УЗИ при хроническом панкреатите дает несколько отличающуюся картину. Вирсунгов проток при этом устойчиво расширен. Контуры поджелудочной железы покрыты мелкими буграми, местами – зазубренными.
УЗИ выявляет при хроническом панкреатите сниженную эхогенность на фоне увеличения размеров пострадавшего органа. Если болезнь прогрессирует, эхогенность возрастает благодаря атрофии и фиброзу железы. Дело в том, что ткани ее в этом случае склерозируются.
Соединительная ткань, являющаяся более плотной, замещает железистую структуру. Размеры органа становятся меньше, проток же – по-прежнему расширен. Иногда УЗ-обследование выявляет признаки хронического панкреатита, однако не обеспечивает необходимым объемом данных. В таких случаях пациенту показано проведение компьютерной и магниторезонансной томографии.
Показатели хронического панкреатита
На экране УЗИ заметны отдельные изменения, характерные для хронического панкреатита. Особенности проявления:
- постоянное расширение протока свыше 2 мм;
- границы органа обнаруживают зазубренную оболочку, порой с мелкими бугорками;
- помимо увеличенных размеров, эхогенность будет меньше;
- иногда обнаруживаются псевдокисты при запущенной болезни, в подобном случае эхогенность будет выше;
- при прогрессировании болезни экран монитора показывает, насколько визуально поджелудочная железа становится меньше по сравнению с увеличенным протоком, за счёт атрофии;
- если присутствует подозрение на образование камня в органе, получится увидеть пятно в форме круга с эхогенным следом;
- структура органа неоднородна, с диффузными погрешностями.
Эффективность использования УЗИ при панкреатите
С помощью УЗИ исследуют общую визуальную картину состояния органа, касающуюся размеров, формы, силуэта объекта. При появлении изменений появляется повод сконцентрировать внимание на указанном моменте. Применение ультрасонографии считается обязательным способом диагностирования панкреатита в любой форме проявления. Использование метода обследования помогает в постановке диагноза, назначении правильного лечения сложного заболевания, позволяет проводить периодический анализ состояния внутренних органов.
Благодаря УЗИ обнаруживается начальная стадия протекания болезни, легко проводить мониторинг органов. Для врача и пациента проще предупредить надвигающуюся угрозу, чем потом бороться с ней.
УЗИ при панкреатите играет важную роль в обнаружении характерных для этого заболевания патологических изменений в поджелудочном органе. Однако на основании только одних результатов этой процедуры поставить точный диагноз невозможно, ультразвуковой способ сочетают с другими аппаратными и лабораторными методиками.
Показания и противопоказания
Показания к проведению УЗИ поджелудочной железы:
- сильные боли и спазмы в эпигастральной области;
- появление признаков механической желтухи;
- обнаруженные при пальпации опухоли;
- стремительная потеря веса при привычном рационе;
- запоры, сменяющиеся диареей.
УЗИ в диагностике панкреатита не применяют:
- при инфекционных заболеваниях и повреждениях кожи;
- при тяжелом общем состоянии пациента;
- при ожирении 3 степени;
- при дивертикулезе пищевода;
- при недавно перенесенных хирургических вмешательствах в верхние отделы пищеварительной системы;
- при наличии признаков перитонита;
- при острой сердечной недостаточности;
- при аневризме аорты (патологическом изменении стенок сосуда, способствующем расширению некоторых его участков);
- при воспалительных процессах в верхних дыхательных путях и легких;
- при повышении артериального давления;
- при искривлении шейно-грудного отдела позвоночника;
- при обострении хронической коронарной недостаточности;
- при прободной язве желудка.
Подготовка
Правильная подготовка помогает получить достоверные результаты исследования. Перед прохождением УЗИ необходимо соблюдать следующие правила:
- Отказываться от употребления пищи и жидкости в течение 12 часов до процедуры.
- Очистить кишечник накануне проведения УЗИ. Поможет в этом прием адсорбентов и слабительных средств, постановка клизмы.
- Соблюдение специальной диеты. За неделю до обследования из рациона исключают продукты, способствующие возникновению процессов брожения в кишечнике: бобовые, капусту, сдобные хлебобулочные изделия, газированные напитки, сладкие фрукты.
- Прием ветрогонных препаратов, снижающих интенсивность газообразования.
- Отказ от приема лекарственных препаратов в день УЗИ. Осуществляется с разрешения лечащего врача.
Подготовка к диагностике
Прежде чем проходить через процедуру УЗИ поджелудочной железы при панкреатите, врачи рекомендуют тщательно подготовиться. В течение двенадцати часов перед визитом к доктору желательно вообще ничего не есть. Желательно также утром в день обследования хорошо очистить кишечник.
В течение трех дней до этого запрещены к употреблению продукты, которые способствуют активизации образования газов и брожения в желудочно-кишечном тракте:
- капуста;
- любые бобовые;
- груши;
- виноград;
- сдобная дрожжевая выпечка;
- газированные напитки и так далее.
Чтобы снизить метеоризм, доктора разрешают принять препарат типа эспумизана. Но с утра перед ультразвуковым исследованием нельзя ни принимать лекарства, ни курить, ни пить.
Покажет ли УЗИ наличие панкреатита, и насколько точно это будет сделано – зависит от качества следования указанным правилам подготовки. В экстренных случаях больным проводят обследования и без подготовительных манипуляций, однако точность результатов от этого сильно снижается.
Процедура проведения
Схема проведения УЗИ поджелудочного органа включает следующие этапы:
- Принятие правильного положения. Пациента просят лечь на кушетку на спину, живот освобождают от одежды.
- Установка датчика в исходную позицию. Перед этим на кожу наносится специальный гель, облегчающий скольжение прибора.
- Осмотр органа. Датчик УЗИ медленно перемещают в сторону верхнего левого квадранта, слегка надавливая на живот пациента. После этого больного просят повернуться на правый бок. Облегчить визуализацию головки и тела поджелудочного органа помогает принятие полусидячего положения.
- Оценка параметров органа с помощью специальной программы. На основании полученных данных специалист пишет заключение, которое затем передается лечащему врачу.
- Получение изображений органа. Некоторые аппараты дают возможность сделать фото, которое будет использоваться при планировании биопсии или операции.
Анализ результатов
Расшифровка результатов обследования данным методом дает гастроэнтерологу возможность установить диагноз панкреатит, определить его форму и выявить осложнения.

Для этого врач внимательно изучает данные, указанные в протоколе УЗИ.
Нормальные показатели
Для здоровой железы характерны следующие показатели:
- ровные, четкие контуры;
- наличие трех отделов: головки, тела и хвоста;
- размер тела не более 20 мм, головки — 30 мм, хвоста — 35 мм;
- однородная структура;
- наличие небольших областей повышенной или сниженной эхогенности, указывающих на различную способность тканей к поглощению ультразвуковых волн;
- ровные контуры стенок и нормальный диаметр просвета панкреатического протока;
- отсутствие анэхогенных включений.
Грибы при панкреатите оказывают негативное влияние на орган.
Полезны ли йогурты при панкреатите?
Отклонения от нормы
Характер отклонений зависит от формы и длительности течения заболевания.
Диагностировать острый панкреатит с помощью УЗИ проще, чем хронический. Протокол в таком случае отражает следующие изменения:
- выраженное увеличение поджелудочного органа;
- нечеткость контуров;
- расширение протока поджелудочной, изменение границ ее стенок;
- отечность и увеличение близлежащих органов;
- наличие жидкости в брюшной полости;
- появление крупных участков с измененной эхогенностью, представляющих собой абсцессы и свищи.
Хроническое воспаление имеет несколько иные эхопризнаки:
- Изменение размера железы. При длительном течении патологии размер органа уменьшается, что связано с наличием атрофических и фиброзных изменений. Увеличение поджелудочного органа обнаруживается в острой фазе.
- Увеличение одного отдела. Этот признак свидетельствует о наличии осложнений хронического панкреатита (псевдокист, доброкачественных и злокачественных опухолей).
- Неоднородность структуры органа. В тканях появляются множественные гиперэхогенные включения, представляющие собой очаги фиброза.
- Изменение контуров поджелудочной. Внешние участки органа втягиваются, что способствует его деформации.
- Расширение панкреатического протока до 3 мм и более, наличие суженных и расширенных участков.
Что показывает УЗИ
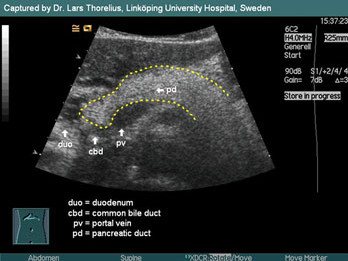
Ультразвуковую диагностику назначают при подозрении на патологию поджелудочной железы для того, чтобы как можно скорее установить точный диагноз и назначить эффективное лечение. При УЗИ поджелудочной железы в обязательном порядке определяют:
- положение;
- форму;
- контуры;
- наличие жидкости;
- эхогенность;
- наличие объёмных образований.
В норме размеры должны быть:
- длина ПЖ – 12–15см;
- головка – до 30 мм;
- тело – до 24мм;
- хвост – до 25 мм.
В большинстве случаев железа расположена правильно. Иногда выявляются аномалии и пороки (кольцевидная форма, транспозиция органов) поджелудочной.
Для определения степени изменений ПЖ пользуются кембриджской классификацией:
| Изменения | Показатели |
| норма | размеры в пределах нормы; контуры чёткие; главный панкреатический проток (ГПП) = 2мм; однородная паренхима. |
| сомнительные изменения | присутствует хотя бы один из таких признаков: железа незначительно увеличена; ГПП 2–4мм; неоднородная паренхима. |
| мягкие изменения | ГПП – 2–4 мм; ПЖ увеличена; паренхима неоднородная; края ПЖ размыты. |
| умеренные изменения | кисты до 10 мм; неравномерный ГПП; есть некрозы; эхогенность повышена; неровность контуров. |
| значительные изменения | кроме увеличения ПЖ, неоднородности контуров визуализируются: кисты свыше 10 мм; патологии ГПП; камни или панкреатическая кальцификация; врастание в соседние органы. |
Часто назначают УЗИ поджелудочной железы при панкреатите, для того чтобы определить, как протекает заболевание. Если она уменьшается, значит, снижается отёчность и пациент выздоравливает.
При диагностике болезней ПЖ значение имеет неравномерность, размытость и зазубренность контуров, наличие жидкости и кальцинатов, размеры протоков. Для точной диагностики надо учитывать все показатели. Например:
- Увеличение ПЖ, изменение контуров и диффузная эхогенность могут свидетельствовать о наличие опухоли, аутоиммунном панкреатите, туберкулёзе, сифилисе, паразитарном поражении органа.
- Наличие жидкости в сумке малого сальника свидетельствует о хроническом панкреатите. При обострении заболевания УЗИ показывает наличие крупных гипоэхогенных участков на фоне повышения эхогенности паренхимы, размытость контуров.
- Если обнаруживается киста с однородным содержимым и плотными, кальцинированными стенками, то это свидетельствует о паразитарном происхождении.
- Снижение эхогенности паренхимы, размытость контуров наблюдается при геморрагическом панкреонекрозе, а повышение – при жировом.
Важно знать! Равномерная эхогенность ПЖ является нормой для людей старше 50 лет и трактуется как возрастное изменение. Но в некоторых случаях это может свидетельствовать о серьёзных патологиях, особенно в сочетании с другими признаками. Поэтому только врач по результатам УЗИ может установить точный диагноз.
Неправильно поставить диагноз по показателям УЗИ поджелудочной железы врач может, если пациент заранее не подготовится к процедуре. В том случае, когда требуется экстренное обследование, специалист знает, что существуют факторы, которые искажают клиническую картину, и он их обязательно учитывает.
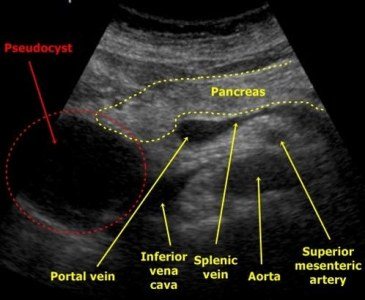
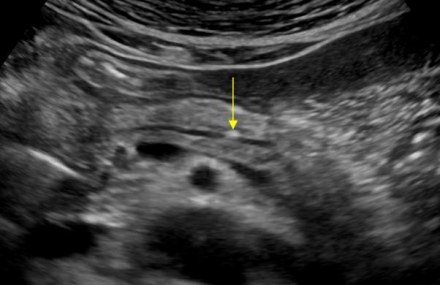
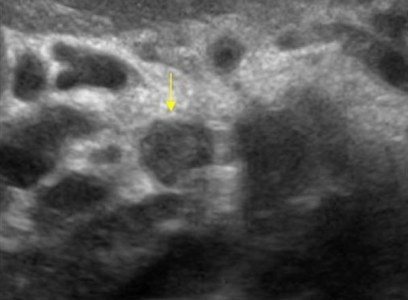
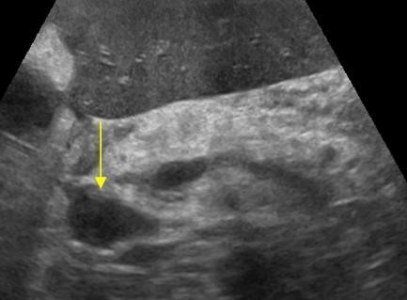
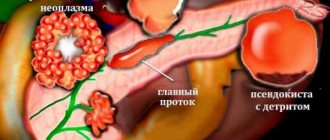
Кисты поджелудочной железы на УЗИ
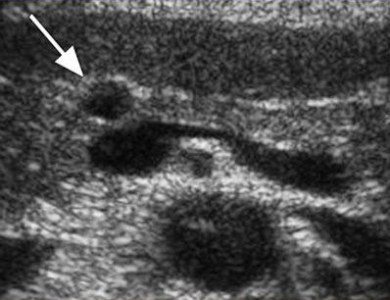
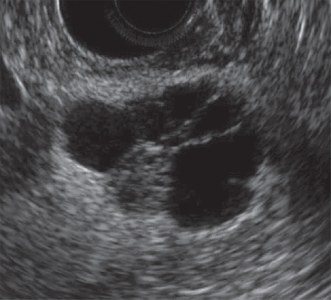
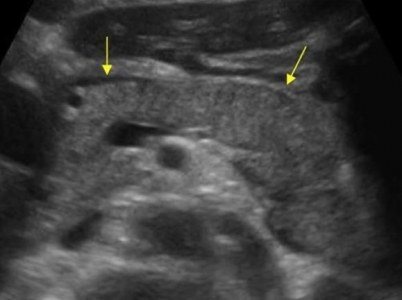
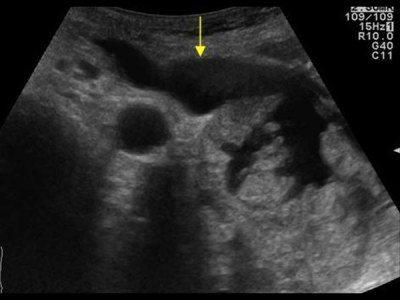
Единичные небольшие простые кисты встречаются как случайные находки в здоровой поджелудочной железе. При хроническом панкреатите небольшие простые кисты весьма распространены. При подозрении на кисту, обратите внимание на усиление контура дальней стенки и эффект усиления сигнала в тканях позади. Простые кисты изолированы от паренхимы гладкой тонкой стенкой. Внутри не должно быть никаких перегородок или неровностей стенки, содержимое кисты анэхогенное. Простые кисты всегда доброкачественные. Но, если киста не очевидно «простая», требуется дальнейшее исследование.
| Фото. Простые кисты поджелудочной железы на УЗИ. А, Б — Одиночные простые кисты в области тела (А) и шеи (Б) поджелудочной железы с тонкой гладкой стенкой и анэхогенным содержимым. В — Классические признаки хронического панкреатита: главный панкреатический проток расширен на фоне атрофии паренхимы, контур железы неровный с зазубринами, в паренхиме обызвествления и маленькие кисты. | ||
|
| |
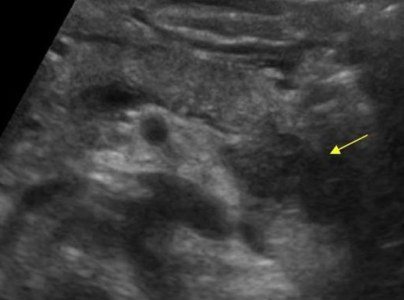
Важно. Часто встречаются простые кисты поджелудочной железы, но не забывайте про кистозные опухоли. Рак является самым опасным заболевания поджелудочной железы.
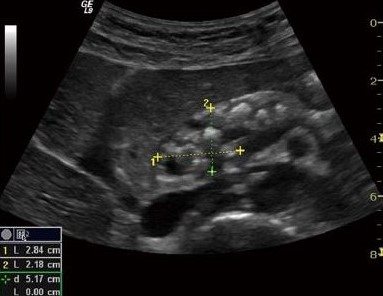
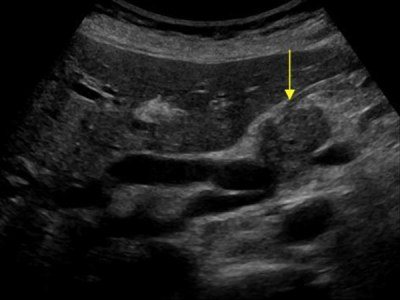
Есть два вида кистозных опухолей поджелудочной железы: доброкачественная микроцистная аденома и злокачественна макроцистная аденома. Микроцистная аденома состоит из множества мелких кист и на УЗИ выглядит как плотное образование. Макроцистная аденома, как правило, включает менее пяти кист размером более 20 мм. Иногда в таких кистах можно разглядеть полипоидные образования.
| Фото. А, Б — Доброкачественная микроцистная аденома поджелудочной железы: большое кистозное образование в головке поджелудочной железы. В — Аденома поджелудочной железы с макро- и микроцистным компонентом. | ||
|
|
|
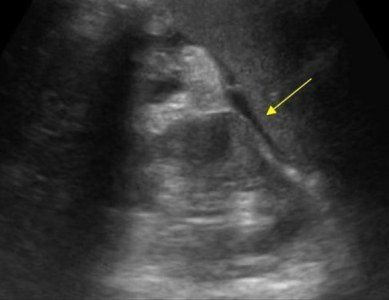
При панкреатите секрет поджелудочной железы переваривает окружающие ткани и образуются псевдокисты. Псевдокисты из брюшной полости могут переходить в грудную клетку и средостение. Часто псевдокисты встречаются у пациентов перенесших острый панкреатит (смотри ниже).
В результате выраженного расширения панкреатического протока дистальнее места обструкции могут образовываться ретенционные псевдокисты.
Что можно определить с помощью УЗИ
Всем больным с воспалением поджелудочной железы назначают ультразвуковое исследование. Его проводят и при остром, и при хроническом панкреатите, и при подозрении на заболевание.
УЗИ покажет, в каком состоянии находятся контуры и ткани железы:
- если контур расплывчатый, значит в поджелудочной происходят воспалительные изменения, начался отек. Но он может быть и свидетельством болезни желудка или двенадцатиперстной кишки;
- контур выпуклый, но при этом гладкий – на железе образовалась киста;
- неровные очертания характерны для панкреатита и новообразований;
- бугристые, размытые края говорят о раковых образованиях.
УЗ исследование также демонстрирует состояние ткани поджелудочной железы. У здорового человека она средней плотности. Если плотность увеличена, значит, разрослась соединительная ткань. Такое состояние характерно для хронического панкреатита, но может быть свидетельством возрастных изменений. На экране такие участки белого цвета.
При пониженной плотности ткани картинка на экране будет черной. Такое состояние характерно для острой формы панкреатита.
На каждой стадии заболевания контуры поджелудочной железы и ее структура видоизменяются. При первой стадии острой формы заболевания контурыподжелудочной железы размытые и неровные, плотность понижена, проток расширен.
На второй стадии возможно появление кисты или абсцесса. Контур при этом будет округлый, плотность тканей снижается.
При хроническом панкреатите контуры становятся нечеткими.Если в железе появились камни, контур приобретет округлое очертание, плотность в этом месте будет увеличена.
Острый панкреатит на УЗИ
Острый панкреатит — это тяжелое осложнение желчнокаменной болезни или следствие токсического воздействия, например, алкоголя.
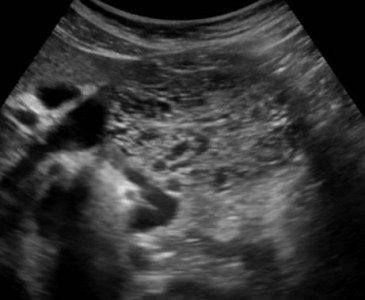
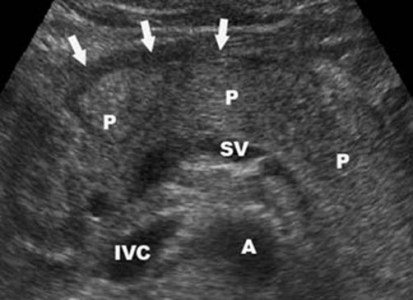
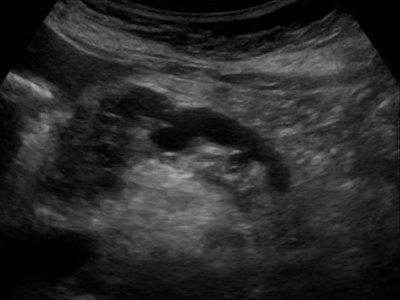
Легкий панкреатит не видно на УЗИ (КТ более чувствительный метод). Тяжелый панкреатит легко определяется ультразвуком. Когда необычайно ясная и контрастная поджелудочная железа выделяется на фоне окружающих тканей, можно предположить отек паренхимы и окружающей жировой клетчатки. Если вокруг поджелудочной железы, вдоль желудка, в воротах печени и селезенки просматривается тонкий слой свободной жидкости, можно с уверенностью диагностировать панкреатит.
| Фото. Острый панкреатит на УЗИ: А — Отек паренхимы поджелудочной железы (р), контур железы необычайно ясен, небольшое скопление жидкости по границе (стрелки). Б, В — Скопление жидкости по контуру тела поджелудочной железы, тонкий ободок жидкости по ходу селезеночной вены (стрелки), паренхима неоднородная, окружающая клетчатка гиперэхогенна — отек и воспаление, расширен общий желчный проток (В). В этом случае надо исключить желчнокаменную болезнь. | ||
|
|
|
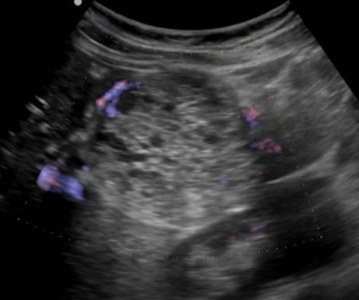
Почти все опухоли поджелудочной железы гипоэхогенные по сравнению с нормальной поджелудочной железой. Только по ультразвуку невозможно различить очаговый панкреатит и опухоль поджелудочной железы. Опухоль и панкреатит могут сочетаться.
| Фото. Острый панкреатит на УЗИ: Поджелудочная железа необычайно контрастна на фоне гиперэхогенных окружающих тканей, тонкая полоса жидкости по контуру (А), в хвосте гипоэхогенный очаг (Б), в воротах селезенки жидкость (В). Гипоэхогенный хвост можно ошибочно принять за опухоль. | ||
|
|
|
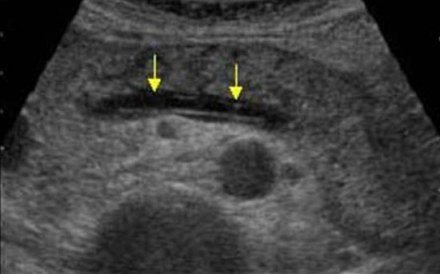
В тяжелых случаях панкреатита панкреатическая жидкость переваривает окружающие ткани, образуя псевдокисты. Такие кисты могут быть единичными или множественными. Они могут увеличиваться в размерах и разрываться.
На УЗИ псевдокисты определяются как овальные или округлые гипоэхогенные образования с четкими контурами. В ранних фазах формирования кисты она представляет собой полужидкое образование и имеет сложную эхоструктуру с внутренними отражениями и нечеткими контурами. Позднее, вследствие аутолитических процессов и осаждения взвеси из крови и гноя, появляются четкие признаки жидкого содержимого и формируется ложная капсула с ровными стенками. Нередко происходит инфицирование псевдокист, тогда могут определяться внутренние эхоструктуры или тонкие нежные перегородки. При обнаружении кисты важно проследить связь кисты с протоком, так как это важно для определения лечебной тактики. Когда псевдокиста размером более 10 см, возникают трудности в определении ее источника.
| Фото. А — Большая псевдокиста между головкой поджелудочной железы и печенью после перенесенного панкреатита. Б, В — Тяжелый некротический панкреатит продольный (Б) и поперечный (В) срезы: обширный некроз, плавление окружающего жира в области хвоста, скопление жидкости вокруг железы. | ||
|
|
|
Когда возникает подобное изменение органа?
В норме, поджелудочный край и сама паренхима органа четко визуализируются на УЗИ.
Но при некоторых обстоятельствах и заболеваниях может визуализироваться волнистый участок, фестончатый угол и другие изменения эхогенности.
Изменения могут быть локальными или диффузными.
Это является диагностическими важными критериями, для установки распространенности процесса.
Диффузный процесс возникает при следующих патологиях:
- Отечность или анасарка. Отеки внутренних органов возникают при непосредственном их поражении или при вторичном поражении в случае патологии другого органа. Первичный отек возникает в случае панкреатита. В таком случае, отечность является показанием к немедленному началу лечения. Анасарка представляет собой отёк всех органов и тканей организма, в том числе и поджелудочной железы. Такое состояние развивается вследствие тяжелого поражения сердечно-сосудистой системы или почечного фильтра.
- Аутолиз или некроз ткани поджелудочной железы. Это крайне тяжелая хирургическая патология, которая является следствием острого панкреатита. В этом случае погибают все функциональное активные клетки органа, и поджелудочная железа четко не дифференцируется. Аутолиз сопровождается выбросом в кровоток большого количества ферментов. При анализе крови врач отмечает, как повышается ферментная активность крови.
- Жировое перерождение ткани поджелудочной железы. При этом происходит замещение активных клеток неактивной жировой тканью. Процесс является хроническим и не сопровождается тяжелой симптоматикой.
- Сахарный диабет 1 типа, несмотря на свою гормональную природу, имеет патологический очаг. При первом типе болезни происходит гибель островком Лангерганса диффузно по всему органу и это заметно на ультразвуковом исследовании.
- Опухолевый процесс органа или метастатическое поражение. Для исключения онкологического заболевания следует провести ряд других исследований, таких как МРТ, КТ и биопсия.
- Поликистозное поражение или множественные кисты органа. Такие патологические очаги имеют четкий вид и ровный край, явления характерны для такого заболевания, как муковисцидоз.
Дополнительно возникновение диффузного процесса наблюдается при фиброзе органа. Данный недуг характеризуется не только высокой эхогенностью, но и уменьшением самого органа.
Нажимайте на картинки, чтобы увеличить.
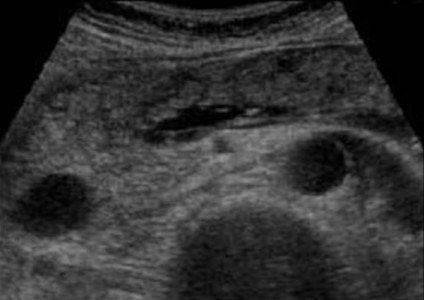
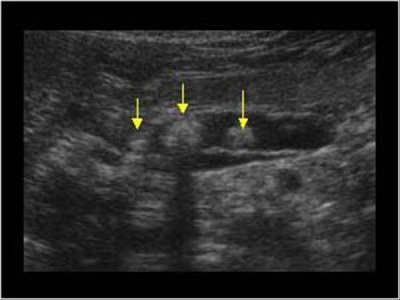
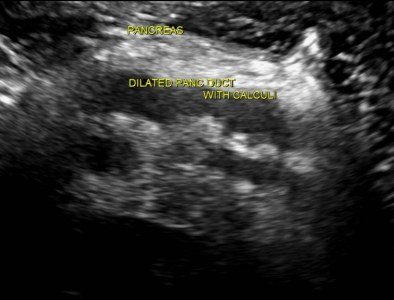
Кальцификаты в поджелудочной железе на УЗИ
Важно. Если есть дилатация протока поджелудочной железы, следует поискать камни в протоке поджелудочной железы и в общем желчном протоке.
Кальцификаты внутри поджелудочной железы могут давать акустическую тень, однако если они имеют маленькие размеры, то выглядят отдельной яркой эхоструктурой без акустической тени. При хроническом панкреатите кальцификаты распределены диффузно по всей поджелудочной железе. Камни в протоке располагаются по ходу протока. Желчные камни в дистальном холедохе могут быть oшибочно приняты за кальцификаты в поджелудочной железе. Кальцификаты хорошо видно на КТ, а для необызвествленных камней предпочтительно МРТ или УЗИ.
| Фото. А — В расширенном протоке небольшой камень. Б — В расширенном протоке поджелудочной железы ряд из нескольких камней с затенением позади. В — У больного с хроническим панкреатитом огромные камни в расширенном протоке. Обратите внимание на интенсивное затенение позади. | ||
|
|
|
| Фото. А, Б — Кальцификаты в паренхиме поджелудочной железы у больных с хроническим панкреатитом. Некоторые кальцификаты имеют тень. В — Мальчик 5-ти лет с хроническим наследственным панкреатитом: обызвествления (маленькие стрелки) и дилатация протока поджелудочной железы (большая стрелка). C — слияние верхней брыжеечной и селезеночной вен. | ||
|
| |
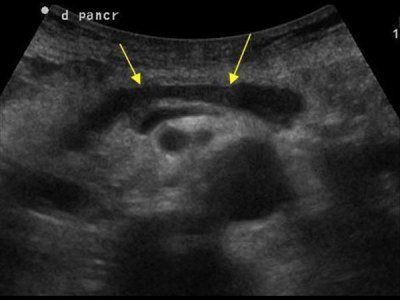
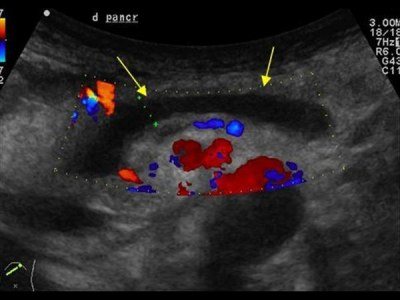
Расширенный проток поджелудочной железы на УЗИ
Внутренний диаметр нормального панкреатического протока менее 3 мм. Проток лучше визуализируется при поперечном сканировании в средней трети тела поджелудочной железы. Для того чтобы убедиться, что вы обнаружили именно проток, необходимо увидеть ткань поджелудочной железы с обеих сторон от него. Селезеночная вена сзади или стенка желудка спереди могут быть ложно интерпретированы как панкреатический проток.
Стенки протока поджелудочной железы должны быть гладкими, а просвет чистым. Когда проток расширен, стенки становятся неровными; сканируйте не только головку поджелудочной железы, но также и весь билиарный тракт.
Основные причины расширения панкреатического протока: опухоль головки поджелудочной железы или ампулы фатерова соска (сочетаются с желтухой и дилатацией билиарного тракта); камни общего желчного или панкреатического протока; хронический панкреатит; послеоперационные спайки.
| Фото. Мужчина с инсулинзависимым сахарным диабетом жалуется на потерю веса и боли в животе несколько месяцев. На УЗИ расширеный общий проток поджелудочной железы с неровной стенкой. При дальнейшем осмотре хорошо видно в протоке кальцификаты с тенью позади (В). | ||
|
|
|
| Фото. Больной с острым панкреатитом: на уровне хвоста сформировалась большая псевдокиста (смотри выше), расширенный проток поджелудочной железы открывается в псевдокисту. | ||
|
|
|
Опухоли поджелудочной железы на УЗИ
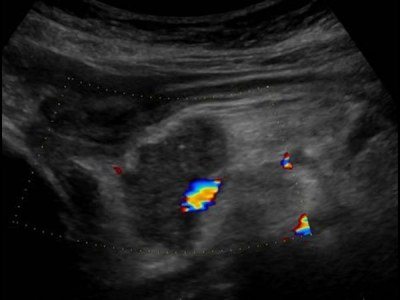
В большинстве (50-80%) случаев опухоль поражает головку поджелудочной железы. Опухоли головки сдавливают общий желчный проток. При раке контур поджелудочной железы нечеткий, характерно локальное увеличение или выбухание железы, иногда внедряющееся в окружающую клетчатку в виде языков или псевдоподий.
В большинстве случаев опухоль поджелудочной железы — это гипоэхогенное образование, почти лишенное внутренних эхоструктур. Однако встречаются опухоли с диффузно разбросанными эхосигналами и с эхосигналами высокой интенсивности в центре при их отсутствии на периферии. Несмотря на то что граница между опухолью и остальной паренхимой железы нечеткая, ее всегда можно приблизительно провести за счет разности в эхогенности нормальной ткани и опухолевого очага.
Хотя гипоэхогенная структура опухоли, особенно при отсутствии мелких участков повышенной плотности в ней, напоминает таковую при кистах, отсутствие эффекта дистального усиления позволяет исключить жидкостный характер образования. Для кист, кроме того, характерна гораздо более ровная и четкая граница.
| Фото. Карцинома головки поджелудочной железы (стрелка): расширены общий желчный проток (А) и проток поджелудочной железы (Б), гипоэхогенная опухоль окружает верхнюю брыжеечную вену (В). | ||
|
|
|
При опухолях головки поджелудочной железы очень часто расширен общий желчный и панкреатический проток, в отличие от хронического панкреатита стенки его ровные и неуплотненные.
Важно. Визуализация главного панкреатического протока в пределах гипоэхогенной зоны свидетельствует в пользу локального отека и против опухоли.
Иногда при раке поджелудочной железы выявляют типичные признаки хронического панкреатита, а также псевдокисты дистальнее места опухолевой обструкции. Это следствие обструкции. Внутрипеченочные метастазы, увеличенные чревные, перипортальные и забрюшинные лимфоузлы свидетельствует в пользу рака.
| Фото. Карцинома головки поджелудочной железы: контур головки неровный за счет объемного гипоэхогенного образования, паренхима тела очень тонкая (атрофия), расширен панкреатический (А) и общий желчный (Б) протоки, в воротах печени большой округлый лимфоузел (В). | ||
|
|
|
| Фото. Большой лимфоузел (стрелка) рядом с поджелудочной железой можно ошибочно принять за опухоль головки. Увеличенные брыжеечные лимфоузлы округлой формы, гипоэхогенные и без центрального рубчика, что указывает на их злокачественность. | ||
|
|
|
| Фото. Большая нейроэндокринная опухоль(стрелки) поджелудочной железы с обызвествлением и метастазами в печени (В). | ||
|
|
|
Берегите себя, Ваш Диагностер!
Что такое рак поджелудочной железы
Рак поджелудочной железы – это злокачественная опухоль, развивающаяся из эпителиальных клеток. В 10% случаев заболевание носит наследственный характер, остальные 90% относят к спорадическим случаям.
Этиологические факторы риска:
- злоупотребление жирной и мясной пищей;
- избыточное поступление легкоусвояемых углеводов (сахар, торты, конфеты, сдоба);
- дефицит витамина Д3;
- алкоголизм и табакокурение;
- нарушение липидного и углеводного обменов: сахарный диабет, метаболический синдром, ожирение;
- сниженная физическая активность;
- хронический панкреатит;
- профессиональная вредность – работа, связанная с контактом с химическими веществами: асбест, формальдегид, толуол.
Симптомы при ранних этапах развития раковой опухоли скудные, не отличаются специфичностью, поэтому периодическое проведение профилактических скрининг-исследований с помощью УЗИ брюшной полости является крайне важным среди людей из групп риска.
Клинические проявления зависят от локализации новообразования.
Если поражается головка ПЖ, которая контактирует с гепатобилиарной системой, то происходит желтушная окраска слизистых и кожи, зуд, темнеет моча, кал обесцвечен, беспокоят боли по типу желчной колики.
В 95% при вовлечении в патологический процесс тела и хвоста – сильные боли в спине, обтурация и непроходимость двенадцатиперстной кишки.
Общими признаками являются:
- Потеря массы тела связана как с самим онкологическим процессом, приводящим к усилению основного обмена, так и с расстройством пищеварения и усвоения питательных веществ из-за дефицита ферментов поджелудочной железы.
- Диспепсия: снижение аппетита, тошнота, рвота, чередование поносов с запорами – возникает из-за ферментной дисфункции железы и холестаза.
- Слабость развивается при нарушении питания, анемии.
- Повышение температуры обусловлено вторичным воспалительным процессом в желчных протоках или воздействием на центры терморегуляции токсических продуктов распада раковой опухоли.
- Асцит появляется при поражении брюшины, при сдавлении воротной вены, метастазах в печени и гипопротеинемии.