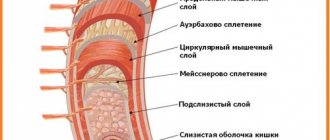
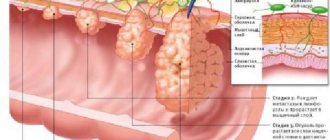
Причины развития патологического состояния
Гиперемия слизистой желудка встречается при следующих заболеваниях.
Хроническое заболевание пищевода, которое характеризуется воспалением его слизистой оболочки из-за постоянного заброса в него содержимого желудка. Иногда при заболевании боль отдает за грудину и напоминает симптомы болезни сердца.
Нередко больные принимают боли за стенокардию, даже не задумываясь о проблемах с пищеварением. К основным признакам патологии относятся: отрыжка воздухом или едой, тошнота, сильная изжога, кисловатый привкус во рту, срыгивание, длительная икота. Хроническая форма эзофагита характеризуется сменой периодами обострения и ремиссии.
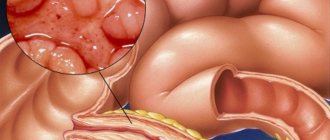
Воспаление слизистой оболочки желудка и дистрофические ее изменения. Форма заболевания определяется местом и характером покраснения и отечности: если слизистая желудка умеренно гиперемирована и имеется незначительный беловатый налет, то можно говорить о незначительном воспалении.
Если покраснение сильное, слизистая истончена и видны кровеносные сосуды, то ставится диагноз атрофический гастрит. Очаговая гиперемия наблюдается при гнойно-воспалительных процессах, характеризуя фиброзную форму. Если слизистая желудка диффузно гиперемирована, то возможно речь идет о поверхностном гастрите.
Клиника заболевания включает в себя следующие симптомы: болезненность и чувство переполненности в области эпигастрия, тошнота и рвота, повышенное слюнотечение, снижение или потеря аппетита, частая отрыжка, вздутие живота, снижение массы тела. Хроническая форма гастрита не имеет выраженных признаков, но характеризуется периодическими обострениями с нарушением работы желудочно-кишечного тракта.
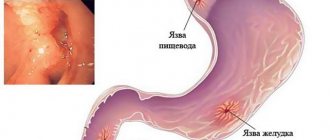
Патология, характеризующаяся поражением слизистой оболочки желудка и образованием в ней язвочек. Признаки заболевания могут быть различные и связаны они с размером и местом локализации дефектов, болевого порога, стадии болезни, возраста пациента и т. д.: боль, которая может возникнуть как на голодный желудок и пройти после приема пищи, так и наоборот, изжога, отрыжка кислым или горьким, ощущение тяжести в животе, быстрое насыщение, метеоризм, снижение или потеря аппетита.
Из всех патологий желудка, язвенная болезнь самая коварная и может сопровождаться рядом осложнений. К ним относятся пенетрация, перфорация, малигнизация, стеноз привратника и кровотечение.
Болезнь, при которой отмечается покраснение и отек слизистой бульбарного отдела 12-перстной кишки. Заболевание может протекать как бессимптомно, так и с выраженным острым периодом. Главными признаками бульбита считаются:
- горьковатый привкус во рту;
- незначительные боли в верхней части живота слева;
- приступы тошноты и рвоты;
- нередко запоры.
Кроме этого могут проявиться и другие неприятные симптомы, такие как беловатый налет на языке, повышенное газообразование, спастические боли в животе на голодный желудок или после принятия пищи. Если никак не лечить патологию, то вероятен риск развития желудочно-кишечного кровотечения.
Воспалительное заболевание, характеризующееся воспалительным процессом в 12-перстной кишке. Нередко болезнь сочетается с гастритом, при котором чаще всего наблюдается поражение антрального отдела желудка.
Характерными признаками патологии являются:
- эпигастральные боли, которые усиливаются при пальпации живота;
- постоянная тошнота;
- редко рвота с примесью желчи;
- урчание в животе;
- метеоризм;
- потеря аппетита и снижение веса.
При застое желчи может появиться желтушность кожи и склер глаз. У лиц пожилого возраста дуоденит часто протекает бессимптомно и диагностируется случайно при прохождении ФГДС. Но существуют и факторы, из-за которых слизистая желудка гиперемирована:
- механическое повреждение органа пищеварения каким-либо предметом;
- нерациональное и неправильное питание;
- инфекционные заболевания (корь, скарлатина);
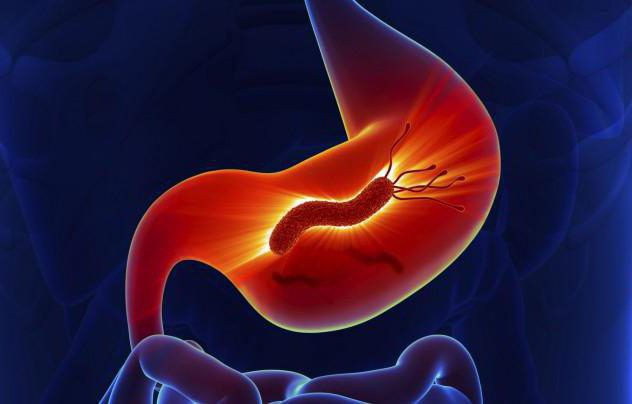
- бактериальная инфекция (хеликобактери пилори);
- почечная недостаточность;
- длительное пребывание в состоянии стресса и депрессии.
Диета при дуодените: меню на неделю
Чтобы добиться успеха в лечении любого заболевания органов ЖКТ, нужно правильно питаться.
Так, правильная диета при дуодените поможет пациенту нормализовать моторику желудочно-кишечного тракта, и дать «отдых» измученной воспалительно-эрозивным процессом на слизистой оболочке 12-перстной кишки.
Диета насыщена продуктами с обволакивающими свойствами, а также блюд жидкой и кремовой консистенции, что способствует их легкому перевариванию и усвоению.
Принципы питания
Главный принцип диеты при дуодените – исключение из рациона всех продуктов, которые могут механически или химически раздражать воспаленную поверхность слизистой оболочки 12-перстной кишки.
На протяжении всего курса активного лечения, а также в период восстановления от заболевания. Пациенту необходимо соблюдать следующие правила питания:
- питание при дуодените должно быть дробным: небольшими порциями, по 200–300 грамм, каждые 3 часа. Ни в коем случае нельзя переедать;
- приемы пищи должны осуществляться по заранее распланированному графику. Это необходимо для того, чтобы организм точно знал, в какое время нужно усиливать секрецию сока, а в какое – лучше приостановить;
- алкоголь, сигареты, жирная, острая, грубая пища – табу. Желательно полностью избавиться от зловредных привычек, и помимо выздоровления от болезни, пациент почувствует общее улучшение самочувствия и повышение жизненного тонуса;
- пищу нужно правильно готовить: варка, обработка паром, запекание;
- в день можно потреблять до 12 г соли, поэтому желательно не добавлять её в пищу при готовке, а подсаливать готовые блюда;
- перед тем как принимать в пищу продукты высокой и средней степени грубости, их нужно предварительно измельчать или перетирать до состояния пюре. Употребление пищи с абразивными частицами, травмирует слизистую оболочку воспаленной двенадцатиперстной кишки;
- поглощая пищу, её необходимо тщательно прожевывать. Тем более чем дольше еда находится во рту, тем лучше она обработается ферментами слюны;
- пищу нужно потреблять в теплом виде (от 20 до 45–50 градусов);
- В день необходимо выпивать не менее 1–1,5 литра чистой негазированной минеральной воды. Игнорируя это правило, пациент затрудняет пищеварение и подвергает слизистую оболочку больного органа дополнительному раздражению;
- важно изменить качественный, а не количественный состав еды: процентное содержание белка повысить, а жиры и углеводы – урезать. Из меню также убираются все сладости (хотя бы на период обострений).
Соблюдая все вышеперечисленные принципы, пациент существенно повышает свои шансы на скорейшее излечение.
Разрешенные продукты в меню при дуодените
Диета при дуодените практически наполовину состоит из каш. Особое место в их списке занимает жидкая овсянка на воде, или молоке, разведенном на 2 трети водой. Также хорошо подходит кукурузная каша.
Слизистая овсяная каша – идеальный вариант: она отлично переваривается, не раздражает слизистую оболочку желудка и двенадцатиперстной кишки, а также мягко обволакивает её, нейтрализуя негативное воздействие соляной кислоты.
В день можно съедать до 450–500 г готовой каши. Это количество разделяется на 2–3 приёма.
Готовую кашу можно слегка присолить (стоит помнить, что в день допустимо не более 12 грамм соли) и сдобрить кусочком сливочного масла. Масло должно содержать как минимум 82% жира, если на брикете указана меньшая цифра, покупать его не стоит, ведь это скорее молокосодержащий продукт, а не настоящее масло из жирных сливок.
Разбавленное или маложирное, диетическое молоко можно пить на завтрак, добавлять в каши или чай.
При воспалении 12-перстной кишки полезно включать в меню некислые фрукты и ягоды:
- Летом выбор огромен: клубника, малина, черника, земляника, сладкие яблоки, черешня.
- Поздним летом и ранней осенью можно есть протертый арбуз (дыню нельзя ни в коем случае).
- Зимой пациенты часто интересуются можно ли им потреблять хурму. Ответ однозначно положительный. У неё низкий уровень кислотности, так что она не вредит слизистой оболочке, а даже, наоборот, лечит её: в составе фрукта имеется тиамин – вещество, нормализующее кислотность желудочного сока. Хурма – это антибактерицидное средство, замедляющее развитие патогенной микрофлоры кишечника.
- Весной, когда выбор свежих фруктов невелик, можно полакомиться бананом или протертым яблоком без кожицы (еще полезней будут печеные яблоки).
- Фрукты нельзя совмещать с молоком. Ягоды можно растирать до состояния пюре и добавлять в молоко. Такой самодельный молочный десерт станет отличным летним полдником.
Первые 12 дней при дуоденальном воспалении нельзя есть мясо. Лишь спустя 2 недели после начала курса лечения и диеты, можно включить в меню отварное нежирное мясо без кожи, и жилок: куриную грудку, телятину. Можно готовить паровые котлеты из нежирной рыбы (форель, минтай, судак) без костей и шкурки, и нежирного мяса, пропущенного через мясорубку.
Лечебная диета приветствует разнообразные супы-пюре, бульоны и протертые овощные супы с вареными овощами: морковью, тыквой, цветной капустой, кабачками и брокколи. Картошку при дуодените нельзя употреблять.
Ужин должен быть сытным и легким. Можно кушать каши, молоко, овсяный или ягодный некислый кисель. Нельзя допускать чувства голода: если уже очень поздно, можно выпить стакан кефира или натурального йогурта без сахара.
Хлеб диетой при дуодените не запрещается. Под ограничение попадают пшеничные отруби и свежий хлеб. Как и при гастрите, здесь допустим подсушенный или поджаренный в тостере хлеб. Разрешены бутерброды из белого хлеба и нежирного сыра.
После каждого приема пищи нужно пополнять водный баланс в организме. Пациенту можно компот из сухофруктов, чай (зеленый, мятный, ромашковый, таволговый, шиповниковый), кисель, нежирный кефир, молоко, йогурт.
Список запрещенных продуктов
Диета при дуодените запрещает употребление следующих продуктов и блюд:
- заводские сладости на жировой и бисквитной и кремовой основе, торты, пирожные, халва, любое печенье, кроме затяжного;
- соленая и острая пища, в особенности соленые орешки, чипсы, сухарики;
- полуфабрикаты: пельмени, сосиски, готовые замороженные котлеты и блинчики;
- бобы, чечевица, нут, горох;
- консервы, любая домашняя закупорка и маринады;
- острые соусы, специи и приправы к блюдам: хрен, имбирь, майонез, горчица, чили, красный, черный перец, аджика, кетчуп;
- кислые суповые заправки, томатные блюда;
- квашеная капуста, лимон, уксус (он исключен как при добавлении в салаты, так и при мариновке мяса или луковых колец);
- салаты из сырых грубых овощей (сырые овощи можно лишь измельченными и в период ремиссии);
- мясо и рыба холодного и горячего копчения (в особенности вреден второй вариант);
- все алкогольные напитки;
- жаренная на масле и жирная пища.
При воспалении двенадцатиперстной кишки запрещены все блюда и продукты, которые механическим или химическим образом раздражают слизистую оболочку.
Примерная диета
Примерное меню на неделю при воспалении 12-перстной кишки можно составить, комбинируя такие варианты.
Варианты завтраков:
- овсянка на молоке или воде, банан, чай;
- творог не жирный с молоком, тост с сыром и маслом, стакан зеленого чая.
- рисовое пюре, кусочек отварного мяса или рыбы, йогурт;
- пюре из тыквы с добавление масла, несколько затяжных печений, чай.
Варианты полдников:
- йогурт и размятый банан;
- белый хлеб и сыр, чай;
- творожная запеканка, кисель;
- яблочный пудинг, чай;
- яблочное пюре и хлеб с маслом, чай.
Варианты обедов:
- овощной суп-пюре из моркови, брокколи и лука, куриная отбивная на пару, густой овсяный кисель;
- суп на бульоне от куриной грудки, паровая рыба, ломтик хлеба, компот из сухофруктов;
- кусочек печеного в духовке мяса, овощное пюре, травяной чай;
- рисовый суп, вареная рыба, сладкий компот;
- запеканка из овощей со сметаной, овсяный кисель.
Варианты ужинов:
- ягодный или овсяный кисель;
- тушеные овощи, теплый травяной чай;
- паровая говяжья котлета и протертое яблоко с морковью;
- мясо нежирное на пару, вермишель мелкая, чай.
По мере выздоровления, пациент может обогащать меню своей диеты новыми блюдами и продуктами: сырыми овощами, мясными продуктами и проч. Важно делать это постепенно, соблюдая те же правила питания, что и первые дни диеты.
Источник: https://gastrolekar.ru/duodenit/pravilnoe-pitanie.html
Диагностика
Просмотрев статистику, можно сделать вывод, что почти 90% людей нуждаются в консультации гастроэнтеролога. Чтобы правильно поставить диагноз, специалист назначает пройти обследование, которое делится на лабораторную и инструментальную диагностику.
К лабораторным методам относятся: исследования желудочного сока, крови, мочи и кала. С их помощью можно определить секреторную функцию, бактериальный состав ЖКТ, активность ферментов и другие немалозначимые функции. Но без инструментальных методов результаты анализов являются малоинформативными.
К инструментальным методам относятся:
- гастроскопия или эзофагогастродуоденоскопия (ЭГДС) — вид исследования, который проводится с помощью специального оборудования (гастроскопа) с гибким шлангом, оснащенного смотровой оптикой и камерой. Противопоказанием для проведения манипуляции служат: заболевания сердца, гипертоническая болезнь, психические расстройства, выраженная дыхательная недостаточность. Перед выполнением процедуры пациент должен отказаться от приема пищи не ранее, чем за 8 часов, а воды за 3 часа, не принимать лекарственных препаратов, курить, даже чистить зубы;
- рентгенография желудка с контрастным веществом. С его помощью можно выявить состояние слизистой оболочки желудка и диагностировать неправильную работу органов ЖКТ. Процедура противопоказана при беременности и во время лактации, непроходимости кишечника, прободении стенки желудка, аллергии на препараты бария. До начала процедуры пациенту необходимо принять контрасное вещество. За несколько дней до проведения рентгена полностью отказаться от бобовых, молочной продукции, вечером накануне манипуляции воздержаться от сдобной продукции, сырых овощей и фруктов;
- УЗ диагностика или эхография – метод, который основан на способности отражать звуковые волны. Этот метод малоинформативен и назначается, чаще всего, маленьким детям. С помощью эхографии и УЗИ можно определить наличие новообразований, язв, утолщение стенок органов и т. д.
Опытный и квалифицированный специалист сразу распознает отечную и покрасневшую слизистую оболочку, так как в норме внутренний слой желудка должен иметь бледно-розовый цвет и прозрачную слизь. Если есть хоть какие-то отклонения от этой нормы, значит, выставляется предварительный диагноз гиперемии слизистой желудка.
Оказание помощи при гиперемии слизистой желудка
При появлении неприятных симптомов в области желудка при гиперемии его слизистой необходимо как можно скорее обратиться к специалисту для назначения правильного лечения. Но если нет возможности сразу попасть к врачу, можно временно воспользоваться несколькими простыми советами.
Обеспечить полный покой, приняв положение лежа. Выпить стакан чистой прохладной воды. Принять Но-шпу или другое спазмолитическое средство. Приложить на эпигастральную область грелку со льдом. Соблюдать строгую диету, пересмотрев свое питание.
Между желудком и кишечником есть промежуточный отдел, который достаточно часто может подвергаться инфицированию. В результате развивается такой недуг, как дуоденит. Эта болезнь редко встречается как самостоятельная патология, чаще всего она протекает на фоне панкреатита, холецистита, колита, гастрита и других расстройств.
Определение
Недомогание хоть раз наблюдается у каждого десятого человека и представляет собой воспаление слизистой 12-перстной кишки. Оно не имеет никаких ограничений по возрасту, но достаточно редко встречается у детей. Хотя гастроэнтерологи отметили, что дуоденитом чаще всего страдают представители мужского пола.
Поставить правильный диагноз может только квалифицированный специалист, после того как будет произведен ряд лабораторно-инструментальных исследований. Терапия напрямую зависит от протекания заболевания, но предпочтение отдается консервативным методам, к которым относят соблюдение щадящего рациона и прием лечебных препаратов. Оперативное вмешательство требуется только в самых тяжелых случаях.
Причины
Чаще всего воспаление 12-перстной кишки возникает как сопутствующее заболевание. Обычно оно появляется на фоне другого кишечного нарушения, а именно:
— диспепсии – дискомфорта в желудке после употребления пищи; — холецистита – воспаления желчного пузыря; — острого гепатита на фоне вирусной инфекции; — язвенной болезни – поражения оболочки тонкой кишки и желудка; — синдрома Золлингера-Эллисона – ульцерогенной аденомы поджелудочной железы; — диареи – хронического расстройства; — гастрита – воспаления слизистой.
Значительный стресс, который вызывается серьезной инфекцией или хирургическим вмешательством, также способствует появлению дуоденита. Нестероидные препараты часто могут провоцировать воспаление 12-ти перстной кишки.
Классифицируют недуг по нескольким критериям:
1. Течение болезни:
- острый – возникает неожиданно и продолжается недолго, в этом случае все симптомы будут проходить весьма остро;
- хронический – нарушение сохраняется на протяжении длительного периода, чаще всего не проявляется болевыми синдромами, иногда может давать знать о себе неприятными, дискомфортными ощущениями.
2. Степень поражения:
- эрозивный – на основании кишки проявляются эрозии и раны;
- поверхностный – присутствует только воспаление.
3. Место образования:
- бульбарный – очаг располагается возле луковицы двенадцатиперстной кишки;
- постбульбарный – оседает в глубине.
Симптомы
Чтобы человек самостоятельно смог диагностировать, что у него дуоденит, необходимо обратить внимание на определенные признаки:
- ноющие и длительные боли в верхних участках живота, которые чаще всего возникают натощак;
- вздутие и распирание кишечника;
- отрыжка пищей, как правило, сразу после трапезы;
- тошнота, иногда рвота с примесью желчи;
- отсутствие аппетита;
- изжога.
Если наблюдается хроническое воспаление 12-перстной кишки, симптомы чаще всего начинают проявляться после стрессовых ситуаций, во время обострения и при погрешностях в диете.
Язвенная болезнь желудка и двенадцатиперстной кишки
Язвенная болезнь встречается у людей любого возраста, но чаще в возрасте 30-40 лет, мужчины болеют в 6-7 раз чаще женщин. Наиболее характерным проявлением язвенной болезни является боль в верхней части живота, которая чаще возникает на голодный желудок, т.е. между приемами пищи.
Боль может возникать и ночью, заставляя пациента просыпаться и принимать пищу. Боль обычно стихает в первые 30 минут после еды. Менее специфичными, но встречающимися при язвенной болезни симптомами являются тошнота, тяжесть после приема пищи, чувство переполнения желудка, рвота, снижение аппетита, массы тела, изжога.
Язвенная болезнь – это хроническое заболевание, в основе которого лежит рецидивирующая язва желудка или двенадцатиперстной кишки. Как правило, язва возникает на фоне гастрита (воспаление слизистой оболочки желудка) или дуоденита (воспаление слизистой оболочки двенадцатиперстной кишки), ассоциированного с инфекцией Helicobacter pylori.
Главной задачей пациента является соблюдение режима питания и аккуратное исполнение назначений врача. Основой лечебной диеты является химическое, механическое и термическое щажение пораженного органа. Исключают продукты, усиливающие секрецию желудка (острые, маринованные, соленые, жаренные, копченые продукты, спиртные напитки, кофе, чай, газированные напитки, наваристые бульоны).
Не следует есть очень горячую или холодную пищу. Курильщикам рекомендуют прекратить курение, поскольку специалистами убедительно доказано, что курение не только затрудняет заживление (удлиняет сроки лечения), но и увеличивает риск рецидива (повторного возникновения) язвы. Также пациентам с язвой следует избегать приема аспирина, нестероидных противовоспалительных препаратов.
Инструментальные исследования

Самым достоверным методом диагностики дуоденита является эндоскопия. Если присутствует поверхностное воспаление 12-перстной кишки, то на мониторе будет наблюдаться неравномерно отечная слизистая оболочка. Так, можно выявить резкую гиперемию в виде единичных пятен. Эти зоны немного выступают над остальной поверхностью.
При выраженном дуодените слизистая принимает диффузно-отёчный вид. Пятнистые участки гиперемии намного больше, часто они соединяются в поля до 2 см в диаметре. На таких областях также присутствуют мелкоточечные геморрагии. Слизистая становится легкоранимой, в просвете можно обнаружить светло-желтую опалесцирующую жидкость и большое количество слизи.
Если присутствует резко выраженное воспаление 12-перстной кишки, то эндоскопическая картина будет еще более яркой. При таком заболевании отмечается феномен манной крупы. УЗИ может привести к локальной болезненности под датчиком при надавливании в антральной области, что помогает дифференцировать неприятные синдромы, обусловленные недугом.
Терапия

Первоначально от пациента требуется соблюдение строго режима питания. Как убрать воспаление 12-перстной кишки? Лечение проводится лекарствами с учетом основной причины недуга.
1. С целью обезболивания применяются анальгетики и обволакивающие средства. 2. При обнаружении инфекции потребуется курс антибактериальной терапии. 3. Для снижения кислотности желудочного сока необходимы специализированные лекарства. 4. Чтобы победить ферментную недостаточность, нужна дополнительная коррекция питания. 5. Обязательно будут прописаны общеукрепляющие препараты, спазмолитики и витамины.
Иногда для терапии требуется использование иммунокорректоров и успокаивающих средств. Отличным эффектом обладают физиотерапевтические методы, а именно магнитотерапия, электрофорез и озокерит, так как они хорошо убирают воспаление 12-перстной кишки. Симптомы и лечение данного заболевания могут быть различны, поэтому пациенту рекомендуют пройти определенные этапы:
- стационарный;
- поликлинический;
- санатарно-курортный.
Тогда можно точно знать, что использовались все возможности для борьбы с заболеванием.
Классификация заболевания
Существует несколько классификаций патологии, проявление симптомов и лечение гастрита двенадцатиперстной кишки будет зависеть именно от уточненных показателей диагноза.
По степени развития:
- острый, он протекает с ярко выраженными симптомами;
- хронический – симптоматика стерта, может не беспокоить до периодов обострений. Чаще они случаются сезонно, или после злоупотребления вредной пищей.
Специалисты подчеркивают, что слизистая кишечника при гастрите в хронической форме повреждается больше и глубже, чем в острой.
По глубине поражения тканей:
- поверхностный отечный,
- атрофический,
- эрозивный,
- интерстициальный.
По локализации:
- бульбарный,
- диффузный,
- локальный,
- постбульбарный,
- папиллит.
Выделяют специфический дуоденит, который возникает вследствие других заболеваний.
Беременность

В этот период лечение дуоденита должно быть дифференцированным, комплексным и строго индивидуальным, а также основываться на определенных принципах: медикаментозная терапия проводится только на момент обострения и при недостатке эффекта от соблюдения режима питания, диеты и антацидов.
Очень часто применяются вяжущие и обволакивающие препараты (рекомендовано растительное происхождение – отвары из зверобоя, цветков ромашки и тысячелистника).
В первую очередь подбираются компоненты следующего действия:
- противовоспалительные (дуб, подорожник);
- спазмолитические (солодка, укроп, мята, ромашка);
- антисептические (зверобой, календула);
- слабительные (ревень, жостер, крушина).
Народные средства

Несмотря на то что в настоящее время большинство врачей знают, как лечить воспаление 12-перстной кишки традиционными методами, пациенты по-прежнему доверяют проверенным веками травяным комплексам. Чаще всего применяют следующие несложные в приготовлении лекарства:
1. Кипятком заливается 1 ч. л. льняного семени, после чего все выстаивается 20 минут. Приготовленный напиток употребляется маленькими глотками натощак. Принимается лекарство на протяжении месяца без перерывов. 2. В равных долях перемешиваются ромашка, мелисса, корень солодки и алтея, кора крушины, лаванда, пастушья сумка. Далее 1 ч. л. подготовленной смеси заливается стаканом кипятка и отправляется на водяную баню. Процедить и выпить все за 30 минут до приема еды. 3. Истолочь 0,5 кг облепихи и залить 0,5 л подсолнечного масла. Этот состав настаивается неделю в закрытой посудине. Далее масса перетирается и принимается, если наблюдается воспаление луковицы 12-перстной кишки, по 1 ст. л. каждый день на протяжении месяца. 4. Подготавливается водный раствор травы зверобоя и в моменты обострения каждый день принимается по несколько глотков. 5. Сок выжимается из листьев и стеблей большого подорожника, после чего туда добавляется немного меда. Полученная смесь выпивается по 1 ч. л. перед употреблением пищи. 6. В чистой и теплой воде замачиваются веточки ревеня, затем они прикладываются в качестве компресса в моменты воспаления на зону желудка.
Отзывы и результаты
Основной Стол №1 значительно расширен в отношении продуктов и способов обработки, что делает его разнообразным и легко переносимым. Он включает основные крупы, овощи, мясо, рыбу и молочные продукты. Содержит норму белка и жиров и может назначаться на длительный период. В отзывах больных отмечается то, что диетическое питание при дуоденитах выполняется до 2,5 месяцев, а потом постепенно расширяется. Все отмечают его положительное воздействие на состояние ЖКТ в целом: исчезают изжога и боли, проходит вздутие и тошнота.
- «… При обострении дуоденита обхожусь без стационара. Делаю гастроскопию, гастроэнтеролог назначает лечение и диету. Мне она помогает, хотя и доставляет дополнительные хлопоты — нужно готовить отдельно протертые супы и паровые блюда. Правда, протертые ем только неделю, а потом перехожу на не протертый диетический стол. В это время готовлю на всех, и семья не против. Можно есть почти все известные каши, овощные пюре или разваренные и измельченные овощные добавки. Специи никакие не добавляю, кроме вареного перекрученного лука в котлетки. Иногда бывает желание съесть чего-нибудь жаренного и копченого, однако два месяца строго выдерживаю. На этом питании обычно худею до 4 кг»;
- «… При эрозиях в двенадцатиперстной кишке была на этой диете 2,5 месяца, несмотря на то, что через 14 дней эрозии зарубцевались. В стационаре была на строгой протертой диете, а уже дома перешла на менее протертую и ела овощи в виде пюре. Приспособилась делать мясные пудинги и мясное суфле, котлеты на 2 дня, а к ним отваривала разные каши-размазни. Ограничения в питании быстро сказались на весе — в результате за 2,5 месяца похудела на 6 кг. Это и понятно, так как по сравнению с привычным питанием стала меньше есть в целом, выпала на это время выпечка и торты, жареные блюда, конфеты, шоколад, орехи. Думаю, что нужно более тщательно следить за питанием и в будущем — врач сказал, что важен режим питания и частый прием пищи»;
- «… Частые обострения гастрита и дуоденита у меня связаны с нерегулярным питанием, едой всухомятку и нервами. Правда, сильных обострений не бывает, поэтому обхожусь без стационара. Сразу начинаю лечение (оно расписано врачом) и желудочную диету. Первый месяц хорошо ее переношу, а потом надоедает. Поскольку к этому времени уже ничего не беспокоит, начинаются всякие нарушения (копченая колбаска, жареные котлеты и картошка), но понемногу. Острые блюда, специи и соусы не могу есть, так как сразу появляются боли. Еще плохо от дрожжевой выпечки — отрыжка и вздутие. Так постепенно изучила реакцию организма и исключила их из питания».
Осложнения
Многие люди даже не подозревают, что у них воспаление 12-перстной кишки. Симптомы такого недуга не всегда можно самостоятельно диагностировать, по этой причине дуоденит часто запускают и поздно начинают лечить, тем самым провоцируя появление таких осложнений:
- воспаление серозной оболочки органа;
- непроходимость кишечника;
- обширное кровотечение;
- язвенное поражение и сужение привратника желудка;
- гнойное воспаление тканей;
- недостаточность дуоденальных гормонов.
Но, несмотря на высокую вероятность наличия осложнений, прогноз при дуодените благоприятный. Если обнаружить недуг на ранних стадиях, можно добиться полного выздоровления.
Специфической профилактики как таковой не существует. Нужно лишь придерживаться здорового образа жизни, а также своевременно лечить расстройства желудочно-кишечного тракта и соблюдать рекомендации относительно приемов пищи. Несколько раз в год приходить на профилактические осмотры к гастроэнтерологу.
Диета при гастрите и язве двенадцатиперстной кишки
Заболевания желудочно-кишечного тракта очень распространены среди школьников и людей более старшего возраста. Гастрит и язва двенадцатиперстной кишки возглавляют вершину по своей популярности среди населения. Состояние больных при данных заболеваниях порой требует немедленного вмешательства, так как их мучают сильные боли в эпигастральной области. Диета при гастрите двенадцатиперстной кишки — первое, что должен предпринять пациент. Это облегчит его состояние и создаст благоприятную почву для дальнейшего лечения.
Диета при воспалении 12-перстной кишки

Больным, страдающим дуоденитом, необходимо придерживаться правильного рациона, который будет способствовать выздоровлению. Прежде всего нужно отказаться от грубой пищи, которая травмирует и так поврежденную слизистую. К употреблению рекомендуются отварные, перетертые, тушеные и приготовленные на пару блюда.
Нужно перестать кушать соленое, острое, кислое и жареное, также недопустимы маринады и копчености. Требуется заменить свежую выпечку хлебцами и сухариками. Полностью противопоказаны горячий шоколад, спиртные напитки, лимонад и кофе.
В рационе должны иметь первенство обволакивающие и щадящие продукты, это могут быть запеканки, каши, пюре, кисели, тефтели, котлеты, овощные и крупяные супы. Очень полезно употреблять кисломолочные маложирные продукты. Также необходимо соблюдать правило дробности и регулярного режима питания. Водный рацион занимает не последнее место: за сутки нужно выпивать минимум 1,5 л жидкости.
Профилактика
Чтобы заболевание 12-перстной кишки больше не потревожило осложнениями и обострениями, необходимо выполнять следующие рекомендации:
- избавиться от вредных привычек (курение, наркотики, алкоголь);
- строго соблюдать ограничения в лечебном питании;
- упорядочить расписание труда и отдыха;
- исключить стрессовые нагрузки;
- своевременно лечить сопутствующие заболевания;
- посещать курсы противорецидивной терапии.
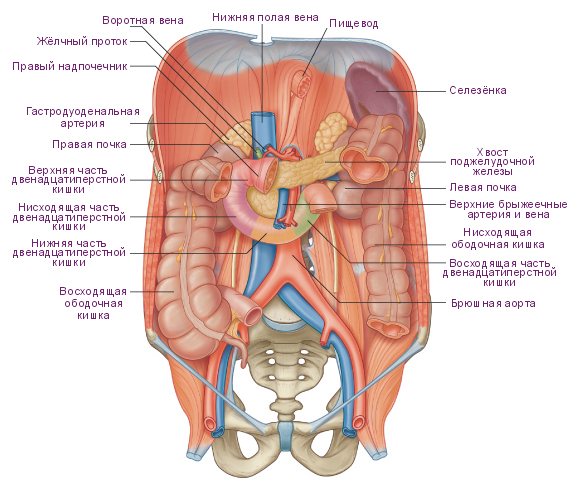
На такой участок пищеварительного тракта, как луковица двенадцатиперстной кишки, возложена особая функция.
Она находится в начале органа, регулирующего поступление пищевого комка из желудка в кишечник. По своей форме эта луковица напоминает небольшую сферу.
В некоторых случаях она подвергается патологическим изменениям: дивертикулу, воспалению и деформации.
Лечение и профилактика
Выявленная патология нуждается в комплексной терапии, подобранной индивидуально и направленной на блокировку симптомов, а также восстановление двигательной функции органа.
Меняется питание. Прием пищи выполняется 4-6 раз в день, небольшими объемами. Блюда должны быть легкоусвояемыми. Рекомендуемый способ приготовления – запекание, варка на пару. Суточное количество принимаемой жидкости – до 2 литров.Продукты, содержащие клетчатку, исключаются из рациона.
Под запретом также жареные, жирные блюда, маринады, консервы, лук, чеснок, острые приправы, редис, шоколад, алкоголь, манная крупа. Чай с сахаром, сухое печенье должны употребляться в небольших количествах.
Медикаментозная терапия состоит из:
- лекарств, нормализующих нервную проводимость клеток;
- препаратов, убирающих спазмы;
- седативных и холинолитических средств.
В некоторых ситуациях пациенту назначаются транквилизаторы.
Эффективным средством лечения считается промывание двенадцатиперстной кишки минеральной водой (порция до 350 мл) 3-4 дня в день. Выполнять процедуру рекомендуется не чаще 2 раз в неделю.
Закрепить полученный результат помогают занятия лечебной физкультурой (ЛФК), специальный массаж.
При дискинезии двенадцатиперстной кишки может быть назначено грязелечение, озокеритотерапия, хорошим эффектом обладают хвойные и кислородные ванны, иглоукалывание, парафиновые аппликации.
После завершения периода обострения рекомендуется санаторно-оздоровительное лечение.
При отсутствии результата от применения консервативных методов выполняется хирургическое вмешательство.
Здоровый образ жизни важен для профилактики заболевания. Необходимо придерживаться режима дня, сбалансированного питания, отказаться от вредных привычек, стараться избегать стрессов, скорректировать физические нагрузки, а также своевременно лечить заболевания ЖКТ.
Кишечный спазм, проявляет себя интенсивными болями в правой верхней части живота и сопровождается чувством тяжести и рвотой. Обычно такие симптомы связаны с неправильным приёмом пищи и проявляются, как правило, ночью или на голодный желудок. Нередко болезненные ощущения проходят после рвоты. Лечение спазма двенадцатиперстной кишки направлено в первую очередь на снятие болевого синдрома, а уже затем – на устранение основных причин, вызвавших заболевание.
Лечебная терапия при дивертикуле
Дивертикул или выпячивание стенки двенадцатиперстной кишки в основном проявляет себя на поздней стадии недуга.
Пациенты не сразу понимают, что их орган пищеварения, следующий за желудком, не в порядке, так как вначале заболевание почти не дает о себе знать.
Единственное, что может почувствовать человек, у которого недавно образовался дивертикул двенадцатиперстной кишки, – это ноющую боль в животе, возникающую периодически. Однако ей свойственно практически моментально исчезать.
Но заболевание, при котором появляется дивертикул двенадцатиперстной кишки, постепенно прогрессирует.
Выпяченный участок трубчатого органа может воспалиться, из-за чего появляются различные симптомы:
- обильное кровотечение из анального отверстия;
- появление в испражнениях сгустков крови;
- острая боль внизу живота;
- постоянные запоры или непрекращающаяся диарея.
Если в двенадцатиперстной кишке появился дивертикул, и его затронуло воспаление, то у заболевшего до 39 градусов подскочит температура тела.
Это болезненное состояние дополнят такие симптомы, как распухание живота, тошнота и постоянный выход скопившихся в кишечнике газов.
Чтобы эти проявления недуга перестали беспокоить, а дивертикул исчез, больному необходимо комплексное консервативное лечение.
Если дивертикул 12-перстной кишки вызвал появление осложнений, то больного кладут в больницу.
Лимфофолликулярная гиперплазия слизистой желудка и подвздошной кишки
Эндокринолог высшей категории Анна Валерьевна
28224
Дата обновления:Июнь 2020
Лимфофолликулярная гиперплазия (ЛФГ) – злокачественное или доброкачественное разрастание лимфоидной ткани слизистой оболочки. В большинстве случае лимфоидная гиперплазия обусловлена доброкачественными заболеваниями.
Патология может обнаруживаться в органах эндокринной системы, но чаще встречается в пищеварительном тракте (в желудке, 12-перстной и подвздошной кишке). Диагноз подтверждается гистологическим исследованием удаленной лимфоидной ткани.
Симптомы могут существенно различаться в зависимости от основного заболевания.
https://www.youtube.com/watch?v=z3Tne5y7N3c
В международной классификации болезней 10-го пересмотра (МКБ-10) доброкачественные новообразования органов пищеварения обозначаются кодом, а новообразования желудка – D13.1.
Что такое лимфофолликулярная гиперплазия?
Обобщенными признаками лимфофолликулярной гиперплазии считаются – рост температуры, ощущение слабости, количественное увеличение лимфоцитов
Лимфоидная гиперплазия желудочно-кишечного тракта подразделяется на локальную (местную) и диффузную (рассеянную). При местной лимфоидной гиперплазии толстой кишки образуются видимые полипы. Диффузная лимфоидная гиперплазия – рассеянное доброкачественное новообразование; считается, что это общий ответ слизистых лимфоидных клеток на неизвестный раздражитель.
Узловая лимфоидная гиперплазия луковицы 12-перстной кишки характеризуется множественными отдельными слизистыми конкрециями. Наиболее частая причина злокачественной лимфофолликулярной гиперплазии кишечника или желудка – экстранодальная В-клеточная лимфома из клеток маргинальной зоны (мальтома, или MALT-лимфома).
Некоторые исследования показывают, что мальтома несколько чаще встречается у женщин, чем у мужчин. Никаких существенных расовых различий в распространенности болезни не выявлено; некоторые исследования показывают, что лимфофолликулярная гиперплазия подвздошной кишки несколько чаще встречается у белых людей, чем у чернокожих.
Классификация
В медицине выделяют доброкачественные и злокачественные формы ЛФГ.
Менее 45% лимфофолликулярных гиперплазий желудка являются доброкачественными. В большинстве случаев они являются результатом прошлого, долгосрочного инфицирования слизистой оболочки желудка хеликобактер пилори.
Определение стадии мальтомы проводится в соответствии с адаптированной Международной группой исследования экстранодальных лимфом классификацией Анн-Арбор. Выделяют 4 основные стадии развития мальтомы. На I и II стадиях наблюдается вовлечение отдаленных и ближайших лимфоузлов. III и IV стадии характеризуются вовлечением соседних органов и тканей, а также лимфоузлов с двух сторон диафрагмы.
Лечение
Не стоит пытаться вылечить заболевание самостоятельно, при обнаружении первых сигналов о надвигающейся болезни необходимо обратиться к гастроэнтерологу за консультацией
Доброкачественная лимфофолликулярная гиперплазия лечения не требует.
Если злокачественное разрастание лимфоидной ткани желудка диагностируется на ранней стадии, антибактериальная терапия может помочь устранить хеликобактер пилори.
Большинство лимфофолликулярных гиперплазий антрального отдела желудка реагируют на современные методы лечения – радиотерапию и химиотерапию.
На поздних стадиях может помочь хирургическое вмешательство, при котором удаляется только пораженная часть или весь желудок. Полное удаление желудка называется гастрэктомией.
Опухоли, которые ограничены внутренним слоем стенки желудка (слизистая оболочка), могут быть удалены в ходе гастроскопии. В этом случае удаляется только часть опухоли и непосредственно соседняя ткань.
При глубоких вросших опухолях необходимо удалить часть или весь желудок, включая окружающие лимфатические узлы, селезенку и часть поджелудочной железы.
Чтобы восстановить прохождение пищи, остальная часть желудка или конец пищевода соединяется с тонкой кишкой.
Дополнительная химиотерапия (проводится как до, так и после операции) может улучшить шансы на выживание пациентов с местными развитыми опухолями, имеющими повышенный риск рецидива.
Если опухоль распространилась на брюшную полость (перитонеальный карциноматоз), жизнь пациента может быть продлена путем хирургического удаления пораженной перитонеальной мембраны в сочетании с так называемой гипертермической внутрибрюшинной химиотерапией.
Если опухоль не может быть полностью удалена, хирургическое вмешательство не проводят. В этом случае лечение препаратами (химиотерапия, возможно, в сочетании с другими лекарствами) может облегчить симптомы, продлить и улучшить качество жизни.
Если желудок сильно сжат опухолью, вставка пластиковой или металлической трубки (так называемый стент) может помочь нормально принимать пищу.
Многие пациенты страдают от проблем с пищеварением после операции.
Прогноз
Прогноз зависит от степени опухоли; 5-летняя выживаемость у пациентов с ранней стадией вялотекущей мальтомы составляет 50%. На поздних стадиях прогноз неблагоприятный; пятилетняя выживаемость составляет 25%.
Раннее начало лечения помогает существенно продлить жизнь пациентам с лимфофолликулярной гиперплазией.
Пациентам запрещено заниматься самолечением, поскольку неправильная терапия может усугубить состояние болезни. Народные методы разрешено использовать только после консультации с врачом, поскольку некоторые средства могут вызывать серьезные побочные эффекты и взаимодействовать с химиотерапевтическими препаратами.
Источник: https://limfouzel.ru/zabolevaniya/limfofollikulyarnaya-giperplaziya/
Действия по лечению от воспаления
Заболевание, при котором происходит воспаление и поражение луковицы двенадцатиперстной кишки поверхностными дефектами, называется эрозивным бульбитом.
Для него характерны такие симптомы, как:
- болезненные ощущения в эпигастральной области, появляющиеся спустя полтора часа после выхода из-за стола и в ночное время;
- часто возникающая изжога;
- отрыжка, из-за которой во рту ощущается горький или кислый вкус, что связано с выбросом вверх содержимого желудка;
- запоры, не дающие сходить в туалет на протяжении нескольких дней.
Кроме того, воспаление луковицы 12-перстной кишки проявляется во рвоте и постоянном чувстве тошноты. То, чем больного вырвало, обычно имеет желтоватый оттенок, так как содержит желчь.
Вместе с этим при воспалении луковицы трубчатого органа ниже желудка беспокоят и такие симптомы, как повышенное газообразование и ощущение, что живот распирает.
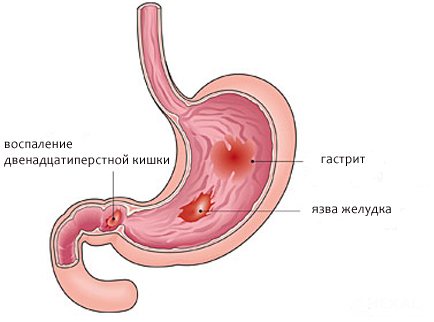
Если луковица, которая находится между желудком и кишечником, воспалена и гиперемирована, то в зоне эпигастрия будут ощущаться сильные боли.
Они могут отдавать в область под левым ребром или распространяться на зону около пупка. Чаще всего такие боли исчезают или стают менее выраженными после перекуса или приема молока.
Также к уменьшению дискомфорта в животе, которым сопровождается воспаление луковицы, может привести рвота.
Рассматривая состояние самой двенадцатиперстной кишки, можно сказать, что при воспалении она отекает и наливается кровью.
Из-за того, что ее луковица гиперемирована, утолщаются складки слизистой оболочки этого трубчатого органа.
Все это – естественное последствие инфицирования системы пищеварения или ведения нездорового образа жизни.
Лечение пищеварительного органа, соединяющего желудок с кишечником, проводится с использованием нескольких медикаментозных средств.
Если двенадцатиперстная кишка гиперемирована, то придется лечиться антацидами, ингибиторами протонной помпы, антибиотиками и многими другими препаратами.
Например, антибиотики нужны для уничтожения бактерии Хеликобактер, из-за которой обычно и появляется эрозия луковицы 12-перстной кишки, а антациды – для защиты слизистой пищеварительных органов от воздействия соляной кислоты.
В купе с медикаментозной терапией можно проводить лечение народными средствами. Воспаление постепенно снимется, а эрозия затянется, если пользоваться настоем из коры дуба.
Для этого необходимо заварить чайную ложку сухого ингредиента 200 мл кипящей воды. Средство настаивается в течение 9 часов и принимается понемногу до каждого приема пищи.
Питание при воспалении двенадцатиперстной кишки
Диета при дуодените — один из элементов комплексного лечения. При соблюдении правил питания быстрее исчезают симптомы заболевания, и становится более эффективной медикаментозная терапия.
Почему нужно особое питание при дуодените?
При дуодените воспаляется слизистая оболочка, выстилающая 12-перстную кишку. Патологический процесс чаще всего начинается из-за нерегулярных приемов пищи, злоупотребления острой, слишком горячей едой и спиртосодержащими напитками.
Снять воспаление со слизистой оболочки можно только благодаря здоровому питанию. Во время лечения больной должен соблюдать специальную диету, предусматривающую щажение слизистой 12-перстной кишки. При соблюдении всех правил питания прогрессирование воспалительного процесса останавливается. Начинается постепенное восстановление слизистой.
Игнорирование правил питания чревато:
- ухудшением самочувствия;
- усилением симптомов заболевания;
- возникновением эрозий и язв в кишечнике;
- появлением опасных осложнений – кишечных кровотечений.
Виды дуоденита и требующиеся диеты
Дуоденит подразделяют на острый и хронический. Если болезнь протекает в острой форме, то в первые 2 дня показан голод и постельный режим. В дальнейшем назначается лечебная диета № 1.
В ее рамках больным показаны супы на овощных бульонах. В такие блюда разрешается добавлять вермишель, рис, вареное яйцо. Улучшать вкусовые качества супов можно сливками.
Допускается употребление негрубых сортов мяса, рыбы.
При хроническом дуодените рекомендуется соблюдать диеты № 1а и № 1б. Первая назначается с момента обострения, а вторая – во время ослабления симптомов заболевания. Диете №1а свойственная пониженная калорийность (от 1,9 тыс. до 2 тыс. ккал).
Еда готовится в жидком, пюреобразном или кашеобразном виде. Рекомендуемая норма потребления еды – 6–7 раз в сутки маленькими порциями. Диета при хроническом дуодените № 1б более разнообразна и калорийна (от 2,5 тыс. до 2,6 тыс. ккал). Еду разрешается готовить в жидком и кашеобразном виде.
Норма потребления еды – 5–6 раз в сутки небольшими порциями.
Правила питания
Недостаточно знать, что можно и что нельзя есть во время диеты при дуодените. Еще очень важно соблюдать правила питания.
Больным рекомендуется не переедать. Питаться нужно дробно, т. е. небольшими порциями (по 200–300 г). Интервалы между приемами пищи должны быть не больше 3 часов, но при этом и не меньше 2 часов. Слишком частое питание тоже вредно.
Диета при дуодените и гастрите требует соблюдения еще нескольких правил:
- Готовить пищу такими способами, как обработка паром, варка, запекание. В период лечения запрещены жареные блюда.
- Есть еду в теплом виде (оптимальная температура – 36–38 градусов). Горячая пища обжигает слизистую, а холодная – плохо переваривается, провоцирует вздутия, запоры.
- Употреблять только протертые продукты. Еда в таком виде лучше переваривается, не травмирует воспаленную слизистую оболочку.
- Не злоупотреблять солью. Эта приправа в большом количестве усиливает секрецию пищеварительного сока, который раздражает воспаленную слизистую оболочку. В продукты разрешено добавлять до 8 г соли.
- Отказаться от алкоголя. Этанол замедляет восстановление поврежденной слизистой оболочки, усиливает воспаление, т. к. провоцирует желудочную секрецию.
- Бросить курение. Сигаретный дым действует негативно не только на легкие, но и на все другие внутренние органы, включая желудок и кишечник.
- Тщательно пережевывать еду. В ротовой полости она обрабатывается необходимыми ферментами. Кроме этого, при тщательном пережевывании в желудок не попадают куски пищи, которые могли бы травмировать воспаленную слизистую оболочку.
Важно также соблюдать питьевой режим. При недостатке жидкости в организме процессы пищеварения замедляются. Слизистая оболочка ЖКТ подвергается дополнительному раздражению. Суточная норма воды – не меньше 1–1,5 л.
Запрещенные продукты
Список запрещенной еды включает в себя белокочанную капусту. Ее нельзя есть при любых патологиях ЖКТ.
Она вредна при болезнях из-за того, что содержит грубую клетчатку, которая повреждает воспаленную слизистую оболочку. У больных из-за капусты усиливаются неприятные симптомы.
После употребления этого продукта в сыром виде мучают боли, изжога. Есть риск возникновения кровотечения, рвоты.
Грубая клетчатка также содержится в грибах, поэтому они тоже запрещены к употреблению при дуодените. Грибы еще вредны при этом заболевании из-за того, что организму их сложно переваривать. На расщепление всех веществ желудку требуется соляная кислота в большом объеме.
При дуодените нельзя есть различные соленья, копчености, консервы как магазинного, так и домашнего производства. Обычно в этих продуктах содержится много специй, противопоказанных при воспалении слизистой оболочки ЖКТ.
Источник: https://lift74.ru/pitanie-pri-vospalenii-dvenadcatiperstnoj-kishki/