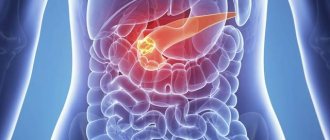
Острый отечный панкреатит знаком немалому числу людей. Возникает патология в результате воспалительного процесса. Возникновению способствуют сами пациенты. Неправильно питаясь, злоупотребляя алкоголем, люди создают благоприятные условия для развития заболевания. Часто причиной возникновения становятся проблемы в двенадцатиперстной кишке. Гастрит провоцирует болезнь.
Гастрит пациента
При правильном лечении заболевание излечимо. Несерьезное отношение к режиму жизни и питания становится причиной появления панкреонекроза, во время которого поджелудочная железа воспаляется, увеличивается, появляется отек. Отечный панкреатит служит легкой формой воспаления. Структура железы имеет дольчатый вид, возможно возникновение очагов некроза и экссудата в брюшной полости.
Причины возникновения:
- Жареная или жирная еда;
- Резкий переход от постной еды к жирной пище;
- Несоблюдение постепенного перехода к привычному режиму после диетического питания;
- Токсичные лекарства;
- Перемена основных продуктов питания (на острую непривычную еду);
- Употребление алкоголя;
- Попадание в организм отравляющих веществ.
Медики говорят, отечный панкреатит часто возникает по причине проблем в пищеварительной системе, из-за неправильного приема пищи, резкого срыва диеты, употребления алкоголя. Отдельные пациенты ошибочно рассуждают о взаимосвязи микробов и появления отека, но причина воспалительного процесса и отечности в спазме и нарушениях в пищеварительной секреции.
Ферменты поджелудочной железы весьма агрессивны и долгое воздействие становится причиной разрушительных процессов в организме. Требуется вовремя выявить отечность и начать лечение, не допуская некротизации. Отечный панкреатит затрагивает и прочие участки, отвечающие за эндокринную систему. По указанной причине уменьшается секреция ферментов, нарушенные синтезирующие процессы глюкагона и инсулина приводят к сахарному диабету.
Какие могут быть осложнения
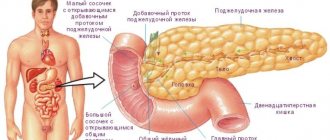
Поджелудочная железа вырабатывает ферменты, необходимые для переваривания пищи. Это амилаза, липаза и протеаза. Они поступают по протокам в двенадцатиперстную кишку, где активируются и расщепляют белки, жиры и углеводы пищи до более мелких структур. Кроме того, часть ее клеток нужна для выработки гормонов, прежде всего, инсулина. Он необходим для нормального усвоения глюкозы и транспортировки ее в ткани. Из-за воспалительного процесса клетки железы гибнут, заменяются фиброзной тканью, поэтому снижается количество ферментов и гормонов.
Панкреатит может протекать в острой или хронической форме. Острое воспаление проходит тяжело, с повышением температуры, сильными болями и нарушением пищеварения. Чем раньше начато лечение этого заболевания, тем благоприятнее прогноз.
Но даже при соблюдении всех рекомендаций врача после выздоровления больной будет ощущать последствия панкреатита всю жизнь. В большинстве случаев заболевание переходит в хроническую форму. Ведь разрушенные клетки поджелудочной железы не восстанавливаются, поэтому ее функции снижаются.
При этом у женщин реже развиваются осложнения, так как они ответственней относятся к своему здоровью, соблюдают диету и следуют рекомендациям врача. У мужчин же обострения случаются чаще, что приводит к более быстрому разрушению тканей поджелудочной железы. Особенно велик риск развития серьезных осложнений у тех, кто злоупотребляет алкоголем.
Есть несколько самых распространенных осложнений, которые часто сопровождают панкреатит:
- гнойные процессы – абсцесс, флегмона, сепсис, перитонит;
- внутреннее кровотечение из-за разрушения стенок сосудов;
- тромбозы вен;
- закупорка желчных протоков и застой желчи;
- появление кист и других опухолей;
- склероз или фиброз поджелудочной;
- сахарный диабет;
- кишечная непроходимость;
- нарушение работы почек;
- патологии других органов.
Вывод
Для тех людей, которые победили панкреатит, восстановление – важная часть жизненного пути. Не дать случиться обострению, не перевести заболевание в статус хронического при соблюдении советов, диет и здорового образа жизни, на самом деле, достаточно просто. Отказаться от алкоголя и сигарет, пустить в свою жизнь правильное питание вовсе не сложно. Легкость жизни без заболевания куда важнее, чем временное удовольствие (а вредные привычки вообще-то довольно сомнительный способ получения приятных ощущений) от принятия яда в виде жирной пищи и красного вина.
Последствия острого панкреатита
При остром панкреатите воспаление развивается быстро и без своевременного лечения может стать причиной серьезных осложнений. Такая форма заболевания отражается на работе всех органов. Ведь пищеварительные ферменты поступают в кровь, что вызывает симптомы интоксикации. Появляющиеся токсины могут проникнуть в мозг, в результате чего развивается токсическая энцефалопатия.
Если из-за воспалительного процесса нарушен отток панкреатического сока, он накапливается в железе. При этом ферменты продолжают вырабатываться, а воспалительный процесс вызывает их активацию. Они начинают переваривать ткани самой железы – развивается панкреонекроз. В результате повреждаются сосуды, что становится причиной кровотечения, или же стенки железы. Из-за этого ее содержимое попадает в брюшную полость и развивается перитонит. Возможно появление абсцессов печени, флегмоны забрюшинного пространства, желудочно-кишечных кровотечений.
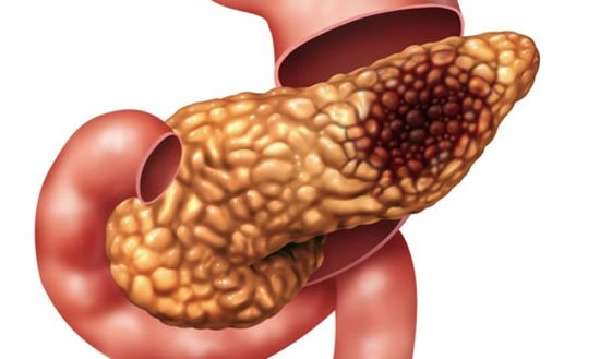
Сильный воспалительный процесс может привести к некрозу тканей поджелудочной железы.
Серьезными последствиями острого панкреатита является также шоковое состояние. При наличии инфекции развивается инфекционно-токсический шок, после кровотечения – гиповолемический. Но наиболее часто встречается болевой шок, так как боли при остром воспалении бывают очень сильными.
Внимание: все эти состояния требуют немедленной госпитализации больного. Без своевременной медицинской помощи может развиться полиорганная недостаточность.
Причиной этого становится увеличение печени и нарушение ее дезинтоксикационных функций. В результате на почки падает большая нагрузка. Без своевременной медицинской помощи больной впадет в кому. Последствием этого может стать летальный исход. Чаще всего причиной смерти становится позднее обращение к врачу, в результате чего развивается почечная или сердечно-сосудистая недостаточность, появляется гнойное воспаление или кровотечение. Возрастает риск летального исхода с возрастом, при алкогольной интоксикации или нарушении диеты.
Причины появления болезни
Образованию панкреатического нарушения функциональности поджелудочной железы острой формы проявления может предшествовать наличие следующих факторов:
- чрезмерный уровень потребления алкогольсодержащей продукции,
- регулярное употребление жареных и жирных продуктов питания, а также копченостей и соленых блюд,
- большое количество лишних килограммов,
- развитие желчекаменного заболевания, холецистита, гепатита,
- проникновение в организм вирусных инфекций, в виде эпидемического паротита либо гепатита В,
- язвенные поражения 12-типерстной кишки и желудка, а также гастрит и прогрессирующая стадия опухолевидной патологии,
- наличие гиперпаратиреоза,
- инвазия гельминтными представителями,
- аномальное сужение прохода в панкреатических протоках,
- сбой на гормональном уровне,
- тупая травматизация брюшной полости, а также оперативные вмешательства,
- развитие пищевой аллергии тяжелой формы,
- прогрессирование муковисцидоза,
- табакокурение,
- наследственная предрасположенность.
Последствия хронической формы
Не все больные знают, чем опасен панкреатит в хронической форме. Многие считают, что если болей нет, то и лечиться необязательно. Но несоблюдение диеты приводит к постепенному отмиранию клеток поджелудочной железы. Это негативно отражается на работе всех органов. Особенно сильно панкреатит влияет на систему пищеварения. Ведь из-за нарушения выработки ферментов пища поступает в кишечник не расщепленной. Питательные вещества хуже усваиваются, поэтому у больного может развиваться анемия, слабость, сонливость, снижение работоспособности. Он худеет, теряет аппетит.
У больных хроническим панкреатитом наблюдается повышенная утомляемость, снижение артериального давления. Если не нарушена выработка инсулина, уровень сахара в крови падет. В результате этого развивается кислородное голодание, из-за чего прежде всего страдают клетки головного мозга.
Опасность хронического панкреатита в том, что из-за недостатка питательных веществ и постоянной интоксикации повышается восприимчивость к инфекциям. Воспаление поджелудочной железы может осложниться гнойным процессом, иногда появляются абсцессы, гнойники или свищи. Из-за этого возможно заражение крови. Кроме того, больной становится уязвим перед вирусными заболеваниями. А на фоне постоянного плохого самочувствия у него развивается депрессия, возможет даже психоз.
Внимание: если больной не соблюдает рекомендации врача и отступает от диеты, процесс разрушения клеток поджелудочной железы проходит быстрее.
Ее клетки заменяются фиброзными, развивается фиброз. Кроме того, начинают образовываться опухоли. Чаще всего это кисты или псевдокисты, но осложнением хронического панкреатита может стать онкология.
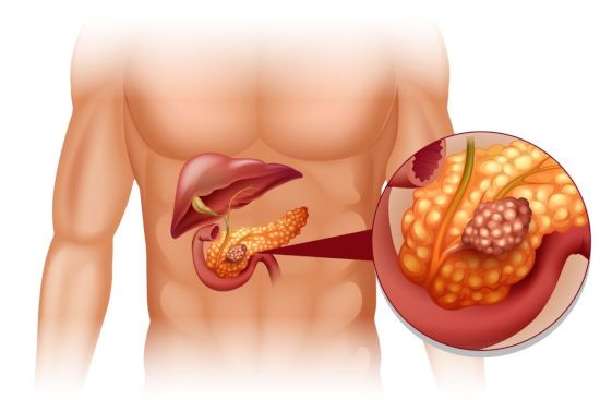
Одним из самых серьезных последствий панкреатита является появление опухолей.
Еще одним серьезным последствием воспаления поджелудочной железы является сахарный диабет. Он возникает, когда воспалительный процесс приводит к разрушению клеток, отвечающих за выработку инсулина.
Профилактика возникновения заболевания и его рецидивов
Вылечить хронический панкреатит сложно, поэтому стоит помнить, что легче избежать этого заболевания, придерживаясь несложных правил:
- Правильно питаться – забыть о жирной и жареной пище, копчёностях, фастфуде.
- Соблюдать питьевой режим.
- Не заниматься самолечением и бесконтрольным приёмом медицинских препаратов без назначения врача.
- Не переедать, питаться дробно маленькими порциями.
- Не злоупотреблять крепкими алкогольными напитками.
- Отказаться от курения.
- Не пить крепкий чай и кофе.
- В рационе не должны преобладать жирные, жареные, острые и солёные блюда.
- С целью профилактики панкреатита и других опасных заболеваний систематически проходить обследования у медицинских специалистов.
- Не реже раза в полугодие делать УЗИ.
- Вести подвижный образ жизни.
Лечение при панкреатите комплексное и сочетает правильное питание и заместительную терапию. Внутренние органы и системы человеческого организма тесно взаимосвязаны, поэтому следите за состоянием печени, жёлчного пузыря и желудка. Народные методы подскажут, как лечить панкреатит с помощью народных средств, а также поддерживать организм во время ремиссии.
Влияние на систему пищеварения
Самым частым осложнением панкреатита является нарушение работы желудочно-кишечного тракта. Снижение выработки основных пищеварительных ферментов приводит к ухудшению переваривания пищи. Из-за этого наблюдается недостаток многих витаминов и минералов. Кроме того, происходит нарушение работы кишечника, часто развиваются язвы или эрозии на его стенках. Больной постоянно испытывает дискомфорт, у него часто появляется диарея, запоры, метеоризм. В самых тяжелых случаях это состояние приводит к кишечной непроходимости.
Длительный воспалительный процесс может провоцировать заболевания соседних органов. Чаще всего страдает желчный пузырь. Желчные протоки выходят в двенадцатиперстную кишку вместе с протоками поджелудочной, поэтому поражаются воспалительным процессом в первую очередь. Развивается холецистит, дискинезия желчевыводящих путей, желчнокаменная болезнь. А если увеличенная железа перекрывает протоки, может возникнуть застой желчи и развивается механическая желтуха. В этом случае спасти больного может только операция.
Частыми спутниками панкреатита являются также гастрит, язвенная болезнь, эрозии пищевода, гастродуоденальный рефлюкс. Иногда может начаться перерождение клеток печени и развитие липоматоза.
Сердечно-сосудистая и дыхательная системы
Когда в кровь попадают ферменты поджелудочной железы, это негативно отражается на работе всех органов. Воспалительный процесс в поджелудочной железе может нарушить работу сердечно-сосудистой системы. Это связано с недостаточностью функций печени, нехваткой необходимых микроэлементов и с увеличением размеров железы. В результате нарушается ритм сердца, снижается свертываемость крови. Последствием этого может стать тахикардия, мерцание предсердий, частые кровотечения. Возникают также спазмы сосудов, может снизиться артериальное давление.
Интоксикация и недостаток некоторых микроэлементов в крови приводит к снижению количества кислорода. Это негативно отражается на состоянии дыхательной системы. Развивается гипоксия, в легких может накапливаться жидкость. Любая простуда приводит к тяжелой пневмонии.
Онкология
При воспалительном процессе происходит отмирание клеток поджелудочной железы. Последствием этого часто становится некроз, который может привести к злокачественному перерождению клеток. Чаще всего этот орган поражается аденокарциномой.
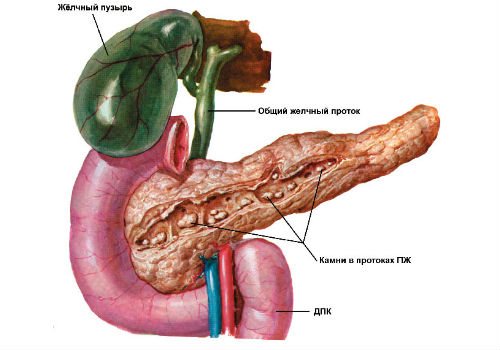
Внимание: основной причиной злокачественных опухолей становится калькулезный панкреатит, при котором образуются камни в протоках железы и закупоривают их.
Рак поджелудочной железы – это очень серьезное заболевание, часто заканчивающееся смертельным исходом. Только на начальном этапе можно удалить часть железы, поврежденную опухолью. Даже полная резекция органа при отсутствии метастаз в другие органы может спасти больному жизнь.
Реабилитационный период
Реабилитация после острого панкреатита является довольно длительным и кропотливым процессом, в ходе которого необходимо беспрекословное соблюдение всех наставлений лечащего специалиста. Более того, назначаются регулярные процедуры обследования и каждые полгода прохождение лечения в санаторно-курортных условиях. Рекомендуется посещение бальнеологических курортов, где основной достопримечательностью являются гидрокарбонатные воды со средним и малым уровнем минерализации. Среди наиболее популярных курортов такого типа, являются:
- Боржоми,
- Ессентуки,
- Моршин,
- Трускавец.

Проведение физиотерапевтических процедур возможно лишь в период стойкой ремиссии, когда на протяжении длительного периода времени просто отсутствуют какие-либо симптоматические проявления панкреатической патологии.
Весь реабилитационный период подразделяется на три основных этапа, которые рассмотрим немного ниже.
Помимо всего прочего, пациент совместно со своим лечащим врачом составляет меню индивидуального рациона питания со всеми его (пациента) кулинарными предпочтениями.
Устранение панкреатической патологии на первом этапе реабилитации основывается на воздержании от употребления жареных и жирных продуктов питания, а также от сладких и соленых блюд для обеспечения максимального отдыха паренхиматозного органа.
Медикаментозные препараты на протяжении реабилитационного периода могут вводиться как внутримышечным, так и внутривенным путем.
По истечении 2-3 месяцев соблюдения строгого диетического рациона питания, пациенту, в зависимости от состояния его поджелудочной железы, может быть разрешено употребление постных разновидностей мяса и рыбы, свежие фруктовые культуры и пр.
Следующим этапом реабилитационного периода после панкреатического заболевания острой формы течения является соблюдение упрощенного диетического рациона питания, в который уже может включаться внушительное количество белковых продуктов питания и жиров.
Под строгим запретом в реабилитационном периоде находится употребление спиртосодержащих напитков и табакокурение, даже в небольших дозах.
Последним реабилитационным этапом является полный переход на правильное питание с употреблением только здоровых продуктов в комбинации с ежегодным посещением кабинета гастроэнтеролога и прохождения детального обследования.
Запомните, что острый панкреатит может стать причиной затяжного периода нетрудоспособности. А после нормализации общего состояния пациента, трудоустройство должно производиться в те условия, где будут исключены:
- физическое напряжение,
- травматизация зоны живота,
- различные сотрясения тела,
- контактирование с ядовитыми веществами.
Затяжная разновидность острой формы панкреатического заболевания без проведения оперативного своевременного лечения может привести к длительной нетрудоспособности и инвалидности II и III группы.
Как избежать осложнений
Благоприятный исход заболевания возможен только при своевременно оказанной медицинской помощи. Больному необходимо обеспечить покой, полностью исключить принятие пищи, а на область поджелудочной железы приложить холодный компресс. Лекарственные препараты для снятия боли и воспаления должен назначать врач.
Но даже после выздоровления такое заболевание не проходит бесследно. В большинстве случаев панкреатит становится хроническим. А это заставляет больного соблюдать определенные правила и принимать некоторые лекарства всю оставшуюся жизнь. Только это и особая диета помогут сохранить функции поджелудочной железы и избежать осложнений.
Последовательность лечения
Лечение острого панкреатита заключается в полном отказе от употребления алкогольсодержащих напитков, соблюдении диетического рациона питания, заключающегося в употреблении продуктов с низким уровнем концентрации животных жиров. Также необходимо исключение всех медикаментозных препаратов, способных оказать раздражающее воздействие на и без того пораженную железу.
Основная задача лечебных мероприятий заключается в ликвидации болезненности, корректировочных процедур по восстановлению ее функциональности, а также в предупреждении и лечении возможных осложнений.
Для того, чтобы устранить боль, назначаются препараты анельгитирующего спектра действия, и дозировку определяет лишь опытный специалист. Для этих целей чаще всего применяются такие препараты, как:
- Но-Шпа, или отечественный Дротаверин,
- Спазмалгон,
- Мебеверин.
Если консервативные методы лечения не дают должного эффекта, то поднимается вопрос о проведении хирургического вмешательства. Оперативное лечение заболевания способно максимально продлить жизненный цикл пациентов, улучшив качество их жизнедеятельности.
Важно помнить, что при приступе острого панкреатического заболевания ни в коем случае нельзя принимать лекарства ферментативного спектра действия такие, как Фестал или Мезим. Они способны увеличить интенсивность перистальтики кишечника и вызвать развитие диареи, что поспособствует значительному ухудшению состояния больного.
Более того, препараты желчегонного спектра действия, а также различные травы и отвары народных целителей не рекомендуется употреблять, не посоветовавшись с опытным квалифицированным специалистом гастроэнтерологического профиля.
После острого панкреатита лечение пациента должно заключаться в дальнейшем проведении реабилитационных мероприятий.