Причины развития панкреатита
Основной причиной появления заболевания у мужчин является злоупотребление спиртными напитками и курение. Эти вредные привычки самым негативным образом влияют на клеточную структуру железы. Спровоцировать патологический процесс могут дополнительные факторы, такие как:
- погрешности в диете;
- мочекаменная и желчнокаменная болезнь;
- заболевания вирусного, грибкового или инфекционного генеза;
- неконтролируемый прием лекарственных препаратов;
- частые стрессы;
- генетическая предрасположенность.
Любая из этих причин или их совокупность может вызвать симптомы заболевания, которые могут протекать в острой или хронической форме.
Первые симптомы заболевания
Клиническая симптоматика болезни у взрослых мужчин и женщин не имеет особых различий. Течение панкреатита зависит от стадии воспалительного процесса, его формы, причины и степени поражения железы.
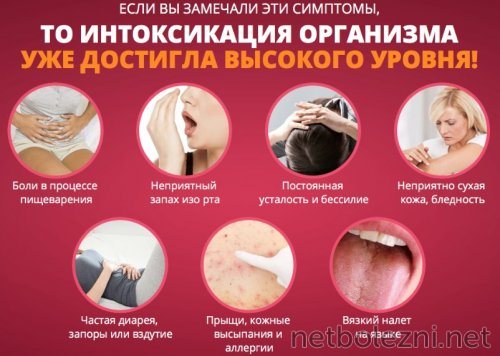
- боли в животе
— их появление связывается с погрешностями в рационе питания, тяжелым физическим трудом или употреблением алкогольных напитков. Локализация боли зависит от области поражения железы. Если патологический процесс располагается в головке органа, боль будет ощущаться в правом подреберье, в теле железы — в области эпигастрия, в хвосте органа — в левом подреберье.
Часто болевой синдром носит опоясывающий характер, с отдачей боли в поясницу: - нарушение стула
— происходит изменение характера испражнений, которые становятся жидкими или кашицеобразными с блестящей, от непереваренного жира, поверхностью;
- диспепсические явления
— тошнота, рвота после еды; - явления интоксикации
— слабость, недомогание, повышение температуры до субфебрильных цифр.
Появление первых симптомов заболевания поджелудочной железы у мужчин, на фоне употребления спиртных напитков, часто не является причиной посещения врача. Отсутствие медицинской помощи влечет за собой усугубление воспаления и усиление клинической симптоматики с каждым приступом.
Причины отека поджелудочной железы
Отек поджелудочной железы является свидетельством развития острого панкреатита в легком варианте его течения. Встречается в 80-85% случаев. Развивается при неумеренном потреблении алкоголя, рефлюксе желчи в билиарные протоки, травмах, аутоиммунных процессах, острых инфекционных заболеваниях, употреблении токсичных лекарств и химических веществ. В некоторых случаях возникает без видимых причин.
Отек носит воспалительный характер, является результатом поражения ткани ПЖ собственными ферментами (трипсин, химотрипсин). Развивается и при панкреонекрозе, однако здесь на первое место выходит глубокое поражение железистой ткани с ее отмиранием. Ферменты железы переваривают ее саму. Скопление жидкости при отеке является диффузным, распространяющимся на всю площадь органа. Пролиферация жидких фракций происходит за счет изменения проницаемости сосудов на фоне воспалительного процесса.

Отдельно следует рассматривать перипанкреатический инфильтрат, возникающий как следствие острого панкреатита (в IВ фазе). При этом жидкость скапливается как в тканях самой железы, так и около нее. Инфильтрат не имеет стенок из фиброзной ткани, располагается свободно, может преобразовываться в кисту или псевдокисту.
Симптомы острого панкреатита
Для острого панкреатита характерной особенностью является воспалительный процесс и некроз, что ведет к диффузным и деструктивным изменениям в поджелудочной железе. Они провоцируют возникновение определенной симптоматики.
Самой частой причиной развития острого процесса у мужчин является желчнокаменная болезнь, когда происходит закупорка желчного протока.
Желудочный сок и желчь начинают поступать обратно в поджелудочную железу, в результате чего функционирование органа прекращается, и железа начинает разлагать собственные ткани. Характерным признаком острого панкреатита является триада Мондора, которая проявляется:
- вздутием живота;
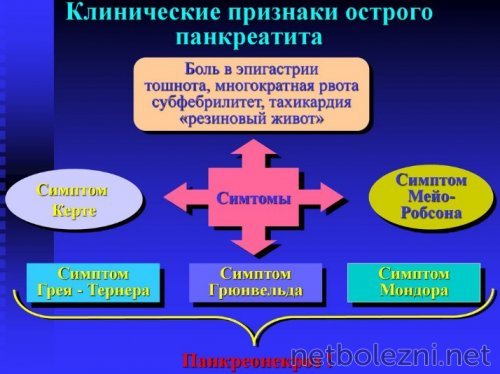
- болью;
- рвотой.
Боль возникает внезапно и носит очень интенсивный характер, вплоть до потери сознания. Во время приступа больной мечется, не находя положения, которое бы облегчало его состояние. Отмечается многократная рвота, которая не приносит облегчения, но вызывает обезвоживание организма.
В процессе приступа вздутие живота прогрессирует и появляется ощущение, что он «еще немного и лопнет». Изменяется характер стула. Испражнения становятся жидкими и пенистыми с наличием частиц непереваренной пищи. Состояние быстро ухудшается, и появляются следующие симптомы общей интоксикации и падения сердечной деятельности:
- тахикардия;
- резкое снижение артериального давления;
- обильный холодный пот;
- бледность кожных покровов;
- понижение температуры тела;
- заторможенность;
- появление геморрагических пятен на коже передней брюшной стенки в проекции поджелудочной железы (панкреонекроз или тяжелое течение острого панкреатита).
Такое состояние требует экстренной медицинской помощи в условиях хирургического стационара. Если помощь не оказывается или проводится в неполном объеме, возможен летальный исход.
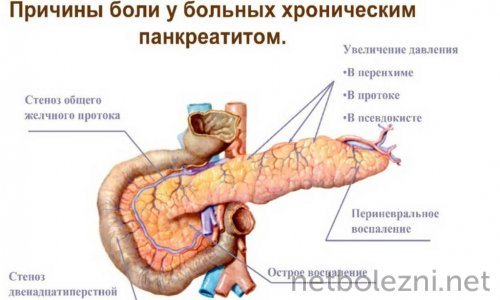
Характер боли при остром панкреатите
Болевой синдром, при остром течении процесса, чаще локализуется в верхней части живота и носит опоясывающий характер. Боль носит жгучий, острый и обжигающий характер. Но болевой синдром может сдвигаться за грудину, в область левого подреберья с отдачей в левую руку, лопатку, нижнюю челюсть.

Такая симптоматика острого панкреатита может симулировать приступ стенокардии. Прием сердечных препаратов не снимает эту боль, что свидетельствует о другой этиологии возникновения боли.
Клиника заболевания
Основным симптомом, по которому врач ставит предварительный диагноз «псевдокиста поджелудочной железы», является сильный болевой синдром в эпигастральной зоне. Наиболее интенсивны его проявления в начальный период, когда идет массовое разрушение клеток железы под действием панкреатических ферментов, и наблюдается сильный отек тканей.
Постепенно интенсивность боли стихает, изменяется ее формат — вместо резких приступов, не устраняемых нестероидными анальгетиками, она приобретает тупой и давящий характер.
На третьем этапе болевой синдром сменяется постоянным чувством дискомфорта, перемежающимся с периодами обострения во время сдавливания кистой протоков. Появляется ощущение кома в горле.
Резкий приступ боли может указывать на разрыв образования, развитие в нем гноеродной микрофлоры, а также на другие осложнения.
Локализация боли помогает установить дислокацию ложной кисты:
- при поражении головки ПЖ — правое подреберье;
- при поражении тела и хвоста — левое подреберье или область солнечного сплетения.
Болезненность может возрастать при физических нагрузках, резких наклонах или поворотах корпуса, сдавливании данной области тесной одеждой или поясом. Устраняется симптом путем небольшого наклона тела вперед.
Важно! Регистрируются случаи, когда кисты, диаметр которых не превышает 5 см, не оказывают давления на прилежащие внутренние органы и нервные волокна, тем самым никак не проявляя своего наличия. Обнаружить их помогает УЗИ, МРТ или компьютерная диагностика.

Боли в эпигастральной области и постоянная тошнота являются основными признаками ложных кист в ПЖ
К другим признакам развития кистозных образований относятся:
- тошнота;
- стойкое снижение аппетита;
- диарея, чередующаяся с метеоризмом и запором;
- рвота;
- сильная слабость.
Важно! Характерным симптомом заболевания является отсутствие облегчения после приступа рвоты.
Повышение общей температуры тела свидетельствует об инфицировании кистозного образования.
Симптомы хронического панкреатита
При хроническом течении патологического процесса происходит нарушение кровоснабжения и питания клеточных структур железы, что влечет за собой замещение их соединительной тканью. В результате происходит нарушение функции органа, то есть ферменты, гормоны не продуцируются поджелудочной железой в достаточном количестве.
Симптомы панкреатита поджелудочной железы у мужчин в его хронической форме проявляются как при остром процессе, но не так интенсивно. Болевой синдром выражен слабее и появляется чаще всего при погрешностях в диете.
Употребление в пищу обильного количества жирных или жареных продуктов, сладкой газированной воды или алкоголя провоцируют приступ панкреатита.
Периоды ремиссии могут протекать бессимптомно.
Но если происходят частые обострения болезни у мужчин, то формируется следующая симптоматика хронического панкреатита:
- дискомфорт, проявляющийся болями в животе и преимущественно после еды;
- вздутие живота;
- нарушение стула в виде перемежающихся запоров и диареи с изменением цвета и консистенции кала;
- появление желтушности склер и кожных покровов;
- снижение массы тела вследствие нарушения пищеварительной функции поджелудочной железы;
- снижение аппетита;
- появление бледности и сухости кожных покровов, ломкости ногтей, выпадение волос вследствие авитаминоза;

- общая слабость, упадок сил;
- развитие астении с нарушением сна, периодическими головными болями, раздражительностью;
- появление сахарного диабета вследствие нарушения гормональной функции поджелудочной железы.
Усиление симптоматики заболевания заставляет мужчину обращаться к врачу и пройти обследование у гастроэнтеролога.
Характер боли при хроническом панкреатите
При хроническом панкреатите характер боли может варьировать и ощущаться как:
- ноющая;
- Тянущая;
- колющая;
- сверлящая;
- тупая.
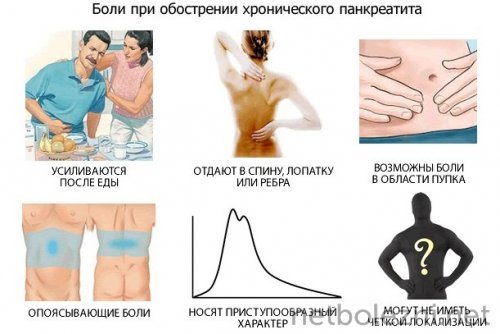
Такая боль может длиться несколько часов. Если ее не купировать и не начать терапию по снятию воспаления, патологический процесс может дать серьезные осложнения, которые могут привести к необратимым процессам в поджелудочной железе и практическому прекращению ее функционирования.
Что такое жидкость в поджелудочной железе
Скопление жидкости в поджелудочной железе свидетельствует о развитии кисты органа. Развитие происходит на фоне опухолей, паразитарной инвазии, травматических повреждений. Сама по себе киста представляет собой ограниченную полость, заполненную серозным или геморрагическим содержимым. На УЗИ определяется как анэхогенное образование с четкими краями. Различают истинные и псевдокисты. Внутренняя поверхность кисты истинного типа изнутри выстлана эпителием, ложной – представлена плотной фиброзной капсулой.
По длительности течения кисты разделяются на острые (до 3 месяцев с момента образования), подострые (3-6 месяцев) и хронические (более полугода). По течению могут быть простыми и осложненными. В последнем случае отмечается нагноение содержимого, перфорация кистозной стенки или ее перерождение с обретением свойств злокачественной опухоли.
Клинически заболевание проявляется тупой болью в эпигастральной области, диспепсическими явлениями. Пальпаторно определяется плохо, так как поджелудочная железа прикрыта желудком. Диагноз ставится на основании клинической картины, имеющихся предрасполагающих заболеваний, данных УЗИ, компьютерной томографии, рентгенографического обследования. Лечение оперативное, проводится путем вскрытия или тотального удаления кисты. При малигнизации очага проводится субтотальная резекция ПЖ в соответствии с принципами онкологической терапии.
Осложнения воспаления поджелудочной железы
Позднее обращение за медицинской помощью, при появлении симптомов панкреатита, может привести к серьезным последствиям и угрозе жизни. Нелеченный процесс провоцирует осложнения болезни в виде:
- панкреонекроза;
- формирования абсцессов;
- перитонита, с последующим развитием сепсиса;
- внутреннего кровотечения;
- рака железы.
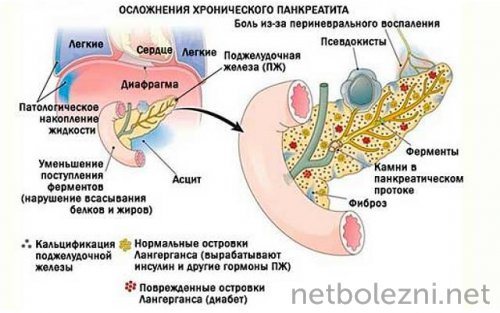
Развитие любого из этих состояний требует хирургического вмешательства, в виде удаления части органа или всей поджелудочной железы.
Причины и процесс формирования кистозного поражения
Одной из основных причин, способствующих развитию кистозного поражения поджелудочной железы, является наличие панкреатической патологии острой либо хронической формы течения. При остром панкреатическом воспалении паренхиматозного органа развитие кисты возникает, примерно в 18-20% случаев, а при хронической форме панкреатита, осложнение в виде развития кисты проявляется в 45-75%. В качестве основного этиологического фактора, в большинстве случаев, выступает панкреатит на фоне алкогольной интоксикации организма.
В более редких случаях, формирование кисты может возникнуть вследствие воздействия следующих факторов:
- получения травматизации эпигастральной области живота,
- развития патологического нарушения функциональности желчного пузыря и желчевыводящих протоков,
- обострения хронической формы обструктивной панкреатической патологии с нарушениями проходимости вирсунгового протока,
- опухоль в зоне локализации дуоденального соска и сфинктера Одди,
- инвазия отдельными представителями гельминтов.
Современное общество ведущих специалистов хирургического профиля выделило 5 основных причин, способствующих развитию кистозного поражения паренхиматозного органа:
- Чрезмерный уровень потребления алкоголесодержащей продукции с высокой крепостью составляет 63% из всех случаев с поражением поджелудочной железы, ведущим к развитию кистозного образования.
- Развитие сахарного диабета, имеющего второй тип прогрессирования, составило 14%.
- Патологическое изменение метаболических процессов в организме, в комбинации с преобладанием большого количества лишних килограммов – 32%.
- Последствия хирургических вмешательств по проведению операционных мероприятий на любой части поджелудочной железы.
Рассмотрим подробнее процесс формирования кистозного поражения паренхиматозного органа при наличии панкреатической патологии. При повреждении тканевых структур железы, происходит локальное скопление лимфоцитов и нейтрофилов наряду с развитием деструктивного и воспалительного процесса. Но, пораженная область железы отделена от всей паренхимы, расположенной вокруг. В ней идет интенсивное распространение соединительных тканей и формирование грануляций, посредством чего происходит постепенное разрушение тканевых элементов в центре очага поражения клетками иммунной системы защиты, что ведет к образованию полости кисты.
При сообщении кистозного поражения поджелудочной железы с ее протоковой системой, то в сформированной кистозной полости может происходить накопление панкреатического сока, воспалительных экссудатов, а также некротических элементов тканевых структур. Если повреждаются кровеносные сосуды, то в полости развивающейся кисты идет накопление жидкости в виде крови.
В том случае, если нарушается пассаж общего панкреатического протока паренхиматозного органа, происходит формирование кистозного образования с эпителиальной выстилкой, в полости которого идет скопление панкреатического сока. В основе их патогенетического механизма образования лежит процесс внутрипротоковой гипертензии. Существует научное доказательство того, что внутреннее давление кистозной полости превосходит в трижды естественный уровень показателей внутреннего давления в протоках железы.
Диагностика панкреатита
Диагностировать панкреатит помогает врачу не только сбор анамнеза, жалобы мужчины и объективные данные. Дополнительно проводятся лабораторные и инструментальные исследования, включающие в себя:
- кровь на общий анализ, амилазу;
- моча на амилазу (диастазу);
- биохимический анализ крови на определения ферментов;
- УЗИ, МРТ.

После установления диагноза назначается лечение панкреатита, которое, в зависимости от формы заболевания, имеет отличительные особенности.
Симптоматические проявления
Симптоматика прогрессирования кистозного поражения поджелудочной железы может быть абсолютно различной в зависимости от провоцирующего фактора, зоны локализации, а также внешних параметров и размеров кисты.
Очень часто бывают случаи, когда развитие панкреатической кисты не способствует проявлению какого-либо симптоматического признака, так как образования, имеющие диаметр, не превышающий 5,5 сантиметров, не соприкасается с рядом расположенными внутренними органами и не давит на нервные волокна, поэтому не возникает никакого дискомфортного чувства у пациента.
При приобретении кистой крупного размера, основным признаком ее наличия становится интенсивная болезненность в области эпигастрия.
Наибольшей интенсивностью болезненного проявления обладает симптоматический признак развития ложной кисты на фоне острого панкреатического заболевания либо обостренной стадии хронической патологии воспалительного характера течения, так как происходят деструктивные изменения в паренхиматозном органе. С течением времени, активность болезненных проявлений стихает, болевой синдром приобретает тупой характер проявления, а может остаться и вовсе только чувство легкого дискомфортного ощущения.
В некоторых случаях, на фоне маловыраженных симптоматических проявлений, могут развиться приступы боли, вызванные внутрипротоковой гипертензией. Появление резкой выраженной боли может свидетельствовать о прорыве кистозного образования. Постепенный характер усиления болевого синдрома на фоне повышенной температуры тела и признаков интоксикации организма, могут свидетельствовать о нагноении кисты.
Существенные отличия симптоматических признаков кистозного поражения паренхиматозного органа проявляются в случаях сдавливания им солнечного сплетения. Происходит проявление выраженной жгучей боли с постепенной иррадиацией в область спины, с увеличением интенсивности проявления даже от тесной одежды. Облегчить состояние больного поможет коленно-локтевой позы, а лечение проявлений боли производится посредством наркотических анальгетиков.
Симптоматическими признаками данной патологии могут выступать следующие проявления:
- чувство тошноты,
- отхождение рвотных масс,
- слабость во всем организме
- потеря сознания
- сухость слизистых поверхностей ротовой полости
- учащение позывов к мочеиспускательному акту и числа испражнений мочевого пузыря,
- возможные потери сознания,
- развитие диареи либо запора.

Прогрессирующая стадия кисты может способствовать возникновению синдрома сдавленности рядом расположенных органов.
Лечение панкреатита
Лечебные мероприятия при заболевании зависят от его формы. Терапия острого панкреатита и хронической его формы в стадии обострения проводится в стационарных условиях.
Главной задачей врача является снятие острой боли и проведение медикаментозного лечения для купирования воспаления.
Острая симптоматика болезни предполагает в течение нескольких дней голод, покой и холод на область живота. При тяжелых осложнениях панкреатита показано хирургическое лечение.

Медикаментозная терапия
Для купирования патологического процесса назначаются следующие группы медикаментов:
- спазмолитики — для купирования болевого синдрома;
- препараты, содержащие ферменты — только в период ремиссии;
- блокаторы H2-рецепторов — для уменьшения продуцирования соляной кислоты с целью обеспечения покоя поджелудочной железе;
- антациды — для понижения pH желудочного сока и образования защитной пленки на слизистой оболочке желудка;
- антибиотики широкого спектра действия — для купирования воспаления и дальнейшего прогрессирования патологического процесса;
- противорвотные препараты — для предупреждения потери жидкости организмом и снятия дискомфорта больному;

- желчегонные препараты — для лучшего оттока желчи и только в период ремиссии;
- холинолитики — для уменьшения ферментативной активности железы и снятия болевого синдрома.
Прием лекарственных препаратов осуществляется строго по рекомендации гастроэнтеролога, с учетом формы, активности патологического процесса и общего самочувствия мужчины. Самостоятельный прием спазмолитиков и других медикаментов не допускается ввиду серьезности заболевания и опасности его прогрессирования.
Народные средства лечения панкреатита
В период ремиссии панкреатита хороший эффект дает лечение средствами народной медицины, которые включают в себя отвары и настои из различных трав. Эти натуральные лекарства положительно воздействуют на пищеварительную систему, купируя метеоризм, тяжесть и боль в животе, расстройство стула.
Травяные сборы для лечения поджелудочной железы можно приобрести в аптеке или приготовить в домашних условиях. Положительный эффект отмечается при употреблении следующих травяных настоев:
- готовится смесь из листьев мяты перечной, пустырника и травы зверобоя в пропорции 1:1:1. Травяное сырье в количестве 1 ст. л. помещается в термос и заливается 200 мл кипятка с последующим настаиванием в течение 2 часов. После процеживания принимают ¼ стакана 3 раза в день;

- готовится смесь из цветков календулы, листьев болотной сушеницы, тысячелистника и мяты перечной в равной пропорции. 1 ст. л. смеси заливается стаканом кипятка и настаивается в течение 2 часов. Принимается ½ стакана 2 раза в день до приема пищи.
Хороший эффект при лечении панкреатита отмечается при употреблении киселя из овса или свежевыжатого картофельного сока. Готовятся они по следующему рецепту:
- промытый овес заливается водой и оставляется на 24 часа, после чего просушивается и измельчается в блендере до состояния муки, которая затем разводится водой. Далее смесь кипятится в течение 5 минут, после чего настаивается еще 30 минут. После остывания и процеживания кисель готов к употреблению, лечение которым проводится только в свежеприготовленном виде;
- 2-3 клубня очищенного картофеля натираются на мелкой терке. Полученная кашица отжимается через марлю. Отжать сок также можно с помощью соковыжималки. Принимается сок по половине стакана 3 раза в день. Каждая порция его употребляется только в свежем виде. Хранение сока в холодильнике не допускается.

Положительное действие на поджелудочную железу оказывает прополис, который богат микроэлементами, витаминами, флавоноидами. Его употребление стимулирует регенерацию тканей и приводит к восстановлению поврежденной клеточной структуры.
Применяется прополис в натуральном виде маленькими кусочками путем рассасывания.
Лечение панкреатита у мужчины народными средствами должно осуществляться только по назначению врача. Гастроэнтеролог даст рекомендации по подбору вида трав, их дозировке, продолжительности курса лечения.
Диагностика асцита
Присутствие у пациентов панкреатогенного асцита определяется по ряду исследований. К ним относятся:
- Сбор анамнеза, основывающийся на жалобах больного и наличия у него каких-то болезней;
- Рентген и УЗИ поджелудочной железы;
- Осмотр пациента.
Обследования помогают выяснить объем скопившейся жидкости и установить причину сложившейся ситуации. Также при них при местном обезболивании проводится лапароцентез.
Специальным инструментом прокалывают брюшную стенку больного и забирают часть жидкости. Ее отправляют в лабораторию, где определяется процент лейкоцитов, нейтрофилов, уровень белка, глюкозы, определенных ферментов. Кроме того, жидкость подвергается исследованию на наличие микроорганизмов, опухолевых клеток, туберкулезной палочки.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Лапароцентез проводится быстро и значительно облегчает состояние людей, страдающих асцитом.
Диета при панкреатите
Диетическое питание при панкреатите является основой для восстановления функции поджелудочной железы. Лечебный стол №5п по Певзнеру рекомендуется после стихания острых болей и голодания в течение 3 дней. С помощью диетического питания определяются цели, достижение которых способно:
- привести в норму секреторную функцию поджелудочной железы;
- уменьшить застойные явления в 12-ти перстной кишки;

- снизить возбудимость желчного пузыря;
- уменьшить нагрузку на кишечник;
- предотвратить патологическое перерождение клеточных структур поджелудочной железы.
Соблюдение диеты является неотъемлемой частью лечебного процесса панкреатита. Диетическое питание предполагает строгое соблюдение определенных правил приема пищи, таких как:
- питание должно быть дробным, через каждые 2-3 часа малыми порциями;
- объем 1 порции пищи на прием не должен превышать 250 г;
- еда употребляется в теплом виде;
- готовится пища на пару без соли и принимается в протертом виде.

Соблюдение правил питания должно быть постоянным. От того, как мужчина будет их придерживаться, зависит его восстановление после обострения болезни и продолжительность срока ремиссии. Стол №5п предполагает перечень продуктов, которые можно употреблять мужчине с панкреатитом:
- «вчерашний »белый хлеб из муки высшего сорта;
- рисовая, гречневая, овсяная, манная каши, сваренные на воде;
- овощные супы-пюре с протертой крупой;
- диетические сорта мяса курицы, индейки, кролика;
- нежирные сорта морской рыбы;
- яйца, сваренные всмятку или паровой омлет;
- молочные продукты низкой жирности (кефир, ряженка, сметана, творог);
- вареные овощи в протертом виде;
- фруктовые кисели, компоты, муссы;
- некрепкий черный или зеленый чай, отвар шиповника, настой ромашки, свежевыжатые соки, разбавленные на половину водой.

Под запрет при панкреатите попадают следующие продукты:
- свежий белый и ржаной хлеб;
- кондитерские и мучные изделия;
- бобовые овощи;
- наваристые мясные бульоны;
- жирная говядина, баранина, свинина;
- животные жиры;
- капуста, баклажаны, лук, чеснок;
- свежие фрукты в натуральном виде;
- алкогольные и газированные напитки;
- шоколад, кофе, какао, мороженое, любое варенье.

Такие ограничения в выборе продуктов в рационе питания предупреждают нагрузку на поджелудочную железу и ее раздражение. Диета должна соблюдаться мужчиной постоянно. Ее постепенное расширение возможно только по рекомендации врача и в стойкой ремиссии заболевания, подтвержденной лабораторными анализами.
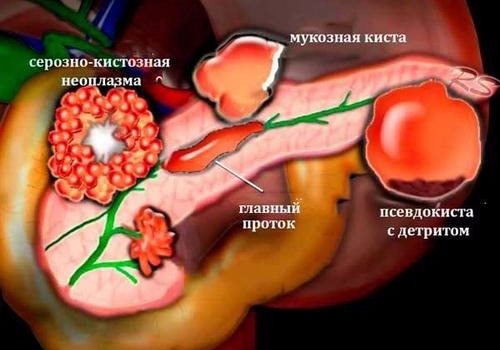
Классифицирование кистозных поражений паренхиматозного органа
Согласно морфологическим показателям, все разновидности кистозных поражений поджелудочной железы подразделяются на две основные типологии:
- Образовавшиеся в ходе осложнения образованные в ходе развития воспалительного заболевания паренхиматозного органа, без эпителиальной выстилки, именуемые как псевдокисты.
- Образовавшиеся при обструктивных процессах в полости протоков железы с характерной эпителиальной выстилкой, именуемые как истинные кисты, или ретенционные.
В большинстве случаев, для оценки кистозного поражения поджелудочной железы, сформировавшегося, как отягощение развития острой панкреатической патологии, используется атланское классифицирование, согласно которому выделяются следующие разновидности этой патологии:
- острое жидкостное поражение,
- подострая форма со скопившейся жидкостью,
- развитие абсцесса железы.
Резко развивающиеся кисты с острым течением, имеют не до конца сформированные стенки своей полости, в качестве которых могут быть задействованы парапанкреатическая клетчатка, панкреатические протоки и сама паренхима поджелудочной. А вот кистозные образования, сформированные при хроническом течении панкреатической патологии, обладают стенками из фиброзных и грануляционных тканевых структур.
Абсцессом же называют полость, заполненную гнойным содержимым, образовавшимся при развитии панкреонекроза либо нагноения кистозного поражения.
Кисты могут локализоваться как в области головки железы, ее тела, так и в зоне хвоста. Помимо всего прочего, выделяется также неосложненное развитие панкреатической кисты и осложненное. Осложниться кистозное поражение может развитием таких процессов, как:
- перфорация,
- нагноение,
- образование свищей,
- кровоизлияние,
- прогрессирование перитонита,
- малигнизация.