Как лечить желчный пузырь
Этот орган подвержен различным заболеваниям, среди которых холецистит, желчнокаменная болезнь, доброкачественные и злокачественные опухоли и другое. Лечение желчного пузыря может быть и консервативным, и хирургическим, все зависит от диагноза и протекания болезни.
Дискинезия желчевыводящих путей
При дискинезии желчевыводящих путей проводится комплексная терапия, включающая нормализацию режима питания, диету, лечение очагов инфекции, прием противопаразитарных препаратов, спазмолитиков и других средств.
Желчнокаменная болезнь
Это заболевание достаточно распространено и характеризуется нарушением обмена билирубина и холестерина и образованием камней разных размеров в полости пузыря, печени и желчном протоке. ЖКБ может долгое время протекать без симптомов, но когда камень попадает в узкий проток, случается приступ, называемый печеночной коликой.
Лечение может быть и консервативным, и хирургическим. Оно заключается в соблюдении диеты с ограничением животных жиров, приеме лекарственных препаратов, препятствующих образованию камней и способствующих их выведению, курортно-санаторном лечении. Для снятия боли принимают анальгетики и спазмалитики, в случае присоединения бактериальной инфекции – антибиотики.
При упорном течении, частых рецидивах и неэффективности терапевтического лечения, при перфорации и закупорке ЖП, образовании свищей показано хирургическое вмешательство.
Холецистит хронический бескаменный
Это воспалительное заболевание внутренней оболочки ЖП без образования камней. Причин развития очень много:
- Бактериальные инфекции.
- Паразитарные заболевания.
- Аллергические реакции.
- Застой желчи.
- Панкреатит.
- Гепатиты.
- Обратный заброс из кишечника желчи, содержащей ферменты поджелудочной железы, которые, попав в ЖП, начинают переваривать его стенки.
Холангин – это острое или хроническое воспаление желчевыводящих путей, чаще всего вызываемое бактериями. Может возникнуть после удаления ЖП. Лечение проводится антибактериальными, спазмолгическими, антипаразитарными, противовоспалительными препаратами. Часто требуется хирургическое вмешательство.
Злокачественная опухоль
Рак этого органа отличается высокой злокачественностью и ранним образованием метастаз. Это может быть плоскоклеточный рак, аденокарцинома и другие. Чаще всего онкологический процесс развивается в ЖП, пораженном хроническим воспалительным заболеванием. Лечение заключается в раннем хирургическом вмешательстве, проведении химиотерапии.
Лечение
После постановки точного диагноза врач определяет, как лечить болезнь.
- В первую очередь, нужно соблюдать диету. Нужно перейти на правильное и дробное питание.
- Помимо этого, проводится лекарственная терапия.
- Для дополнения и быстрого выздоровления также можно воспользоваться рецептами народной медицины.
- Если лечение не дало никаких результатов, проводится холецистэктомия, то есть операция по удалению желчного пузыря.
Традиционная терапия
Сразу же отметим, что лекарственные препараты может назначить исключительно врач. Самолечение при заболеваниях желчного пузыря недопустимо. Традиционная терапия заключается в приеме следующих таблеток:
- Холеретики (Никодин, Холестил, Берберин, Вигератин).
- Спазмолитики (Дротаверин, Но-Шпа, Дюспаталин, Папаверин), чтобы снять боль.
- Желчегонные препараты (Урсосан, Гептор, Холосас).
- Антибиотики (Цефазолин, Ампициллин, Оксамп).
- Препараты для нормализации пищеварения (Креон 10000, Креон 25000, Мезим, Панкреатин, Пензитал).
- Препараты, повышающие тонус желчного пузыря (Ксилит, Сорбитол, Питуитрин).
- Успокоительные (Пустырник, Новопассит).
Параллельно медикаментозному лечению проводятся терапевтические процедуры – ДМВ-терапия, электрофорез.

Лечение народными средствами
Как дополнение к основному лечению можно использовать народные средства. При помощи фитотерапии можно как следует очистить желчный пузырь. Распишем только самые эффективные рецепты отваров и настоев, которые обладают желчегонными свойствами:
- Шиповниковый отвар. 3 ст. л. ягод залейте кипятком (300 мл) и проварите в течение 5 минут на маленьком огне. Дайте остыть и процедите. Принимать по 100 мл до еды 3 раза в сутки.
- Отвар свеклы. 2 средние по размеру свеклы очистите и нарежьте на маленькие кусочки. Залейте 1 л воды, доведите до кипения и варите на небольшом огне 5 часов. После пропустите свеклу через терку и при помощи марли отожмите сок. Соедините этот сок вместе с водой, в которой до этого варилась свекла. Принимать по 60 мл до еды 3 раза в сутки.
- Брусничный настой. 2 ст. л. измельченных листочков брусники залейте двумя стаканами кипятка, накройте крышкой и оставьте настаиваться на 40 минут. Принимать по 30 мл до еды 4-5 раз в сутки.
Где расположен
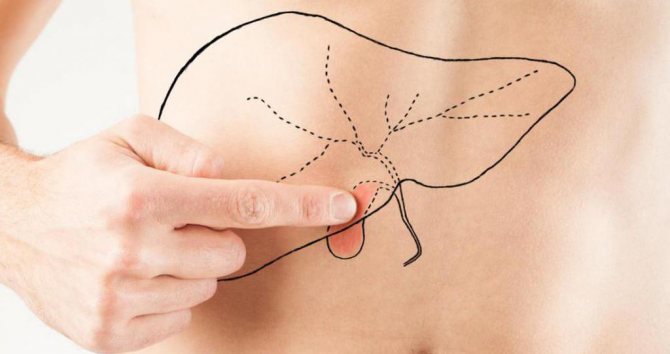
Как узнать, где желчный пузырь расположен? На самом деле это достаточно просто. Сначала нужно соединить условной линией верхний край правой подмышки и пупок. Затем найти точку пересечения этой линии с реберной дугой. Таким способом медики определяют ту точку, где расположен орган. Когда обследуют пациента, то при осмотре проводится пальпация желчного пузыря в правом подреберье, то есть прощупывание. При нормальных размерах доктор не сможет прощупать его в правом подреберье, так как орган имеет мягкую консистенцию и выступает из-под печени максимум на 1 см.
Однако при некоторых состояниях удается прощупать желчный пузырь. Это такие состояния, при которых увеличиваются размеры или изменяется консистенция, например:
- водянка;
- камнеобразование;
- гнойное воспаление (эмпиема);
- доброкачественные опухоли;
- злокачественные новообразования.
При различных заболеваниях доктор может пропальпировать специфические изменения. Например, если шейка закупорена камнем, то прощупывается бугристость. Если имеется, к примеру, водянка, то прощупывается гладкое образование эластичной консистенции. Можно нащупать твердое образование при раке.
Однако и при этих состояниях можно не пропальпировать орган, зато есть возможность выявить ряд симптомов. Например, на патологию может указывать болезненность при пальпации. Существует много симптомов и приемов выявления патологии желчного пузыря, которые использует доктор при объективном осмотре. Сначала врач расспрашивает о жалобах, затем осматривает пациента, после чего назначает лечение.
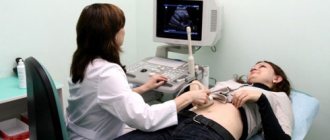
Наиболее информативными будут лабораторные и инструментальные обследования анатомического и функционального состояния органа. Самым распространенным и доступным на сегодняшний день является УЗИ (ультразвуковое обследование), которое покажет норму или патологию. Обследование покажет размеры желчного пузыря,его форму,наличие каких-либо образований в самом теле или в шейке. Длина желчного пузыря у взрослого человека составляет от 7 до 14 см, ширина от 3 до 5 см, а вместимость от 40 до 70 мл, длина пузырного протока составляет 3-4 см. Следует отметить, что нормальные размеры желчного пузыря от рождения до взросления меняются. Возрастные особенности учитывают тогда, когда доктор делает УЗИ, но более тесно этим занимаются педиатры.
В любом случае, если вы заметили дискомфорт, боль, тяжесть в правом подребербе, желтушность кожных покровов и слизистых, если жалуется ваш родственник или знакомый, то стоит заподозрить проблему с желчным пузырем и обратиться за медицинской помощью.
Специфика функций поджелудочной железы
В панкреатическом соке (до 2 литров в сутки) находится более 20 ферментов, классифицируемых на три группы:
- Липазы расщепляют жиры.
- Протеазы разлагают белки.
- Амилазы участвуют в расщеплении углеводов.
Эти ферменты остаются неактивными до взаимодействия с секретом желчного пузыря.
Желчные протоки
Самый главный общий желчный проток образуется в результате слияния пузырного (отходит от шейки пузыря) и печеночных протоков. В свою очередь, общий желчный проток состоит из 4 отделов:
- Ретродуоденальный – располагается позади верхней горизонтальной области двенадцатиперстной кишки (дуоденум);
- Супрадуоденальный – локализуется над дуоденумом;
- Интрамуральный – в стенке вертикального отдела дуоденума;
- Ретропанкреатический – сзади от головки поджелудочной железы.
Механизм выведения желчи следующий:
- Сокращение пузыря;
- Открытие пузырного клапана;
- Открытие сфинктера Одди;
- Приток желчи в дуоденум.
А если удалить?
Холецистэктомия – так называется резекция (удаление) желчного пузыря. В тяжелых случаях патологий именно она становится единственным способом сохранить жизнь пациенту. Функцию желчного пузыря возьмет на себя двенадцатиперстная кишка. Но при таком варианте желчь будет поступать в нее постоянно, что будет приводить к расстройству микрофлоры в кишечнике, запорам или поносам.
При резекции поджелудочной железы или ее части пациенту назначают заместительную терапию сахароснижающими препаратами или ферментами. Нарушение выделения железой инсулина требует соблюдения жесткой диеты в течение очень длительного времени, иногда на протяжении всей жизни (стол 9 при сахарном диабете, стол 5 при панкреатите).
Возможные проблемы с желчным пузырем и причины его боли
Для заболеваний желчного пузыря и его протока характерны следующие признаки и симптомы.
- Болевые ощущения. Возникают в правом подреберье и могут иррадиировать в область правого плеча и лопатки.
- Желтизна склер и кожных покровов.
- Зуд кожи.
- Диспепсические расстройства: тошнота, чувство тяжести и переполнения желудка, изжога, отрыжка и др.
- Усиление боли и диспепсии после приема острой, пряной и жирной пищи, а также после физических нагрузок или стрессов.
Все эти признаки должны вызвать у человека настороженность в отношении болезней этого органа. Рассмотрим основную патологию пузыря и его протоков и то, как она проявляется.
1. Дискинезия желчных путей
Патология, при которой изменяется двигательная активность пузыря и его протока. Это связано с нарушением его сократительной функции и нескоординированной работой выводного протока. Причинами проблемы считают эмоциональные и психические перегрузки, стрессы, изменение рациона и лишний вес. Сама по себе дискинезия не является проблемой, но она приводит к застаиванию желчи и является предпосылкой к воспалению желчного пузыря или образованию камней. Заболевание может длительное время не беспокоить пациента, но иногда болезнь проявляется следующими симптомами:
- дискомфортом в правом подреберье или ноющими тупыми болями;
- проблемами с аппетитом;
- нарушениями сна;
- эмоциональной лабильностью.
Желтухи и кожного зуда при этой болезни не бывает. Диагноз выставляют на основании характерной УЗИ-картины.
2. Желчнокаменная болезнь
Болезнь сопровождается образованием конкрементов (камней) в самом пузыре или его протоках. Эти камни представляют собой сгустки желчи, на которые наслаиваются бактерии (при воспалении), слущенный эпителий и другие компоненты. Среди основных факторов риска этой болезни выделяют:
- генетическую предрасположенность;
- нарушение режима питания;
- лишний вес;
- сбои гормональной регуляции, например, при беременности;
- сидячий образ жизни и др.
Симптомы и боли при этой болезни зависят от местоположения и количества камней. Пациенты могут жаловаться на:
- боли в правом подреберье;
- чувство переполнения желудка, метеоризм;
- проблемы со стулом и аппетитом.
Достоверным клиническим признаком конкрементов является приступ печеночной колики – состояние, при котором камень полностью обтурирует устье желчного протока. На вопрос доктора, как болит и где, пациент укажет на правое подреберье. При этом резкая и интенсивная боль может сопровождаться тошнотой и рвотой. После приступа печеночной колики у пациента может быть обесцвеченный кал и темная моча, что связано с временным отсутствием желчи в кишечнике. Диагноз ставят на основании УЗИ-признаков. Лечение консервативное или хирургическое.
3. Острый и хронический холецистит
Острое или хроническое воспаление стенки органа связано с патогенным действием бактериальной инфекции. Способствуют развитию заболевания дискинезия и наличие в нем камней, определенную роль в развитии воспаления могут сыграть простейшие, например, лямблии.
Острая форма сопровождается сильными болями в области печени, нарушением стула, тошнотой и подъёмом температуры тела. При неграмотном лечении и наличии факторов, поддерживающих воспаление, острый процесс переходит в хронический. Хронический холецистит протекает с периодами обострения и ремиссии.
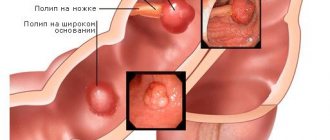
4. Новообразования желчного пузыря
Доброкачественные (полипы) и злокачественные новообразования желчного пузыря на ранних стадиях протекают бессимптомно. Разрастаясь, они приводят к появлению болей, к желтухе и расстройству пищеварения. Клиника зависит от вида опухоли и ее распространенности.
Желчный пузырь может беспокоить пациента по различным причинам. Чаще всего проблемой становятся погрешности в питании и неправильный образ жизни, реже болезнь вызывают опухоли и полипы. Для уточнения диагноза и подбора схемы терапии следует посетить специалиста.
https://youtube.com/watch?v=Y6AEZiaKIWI
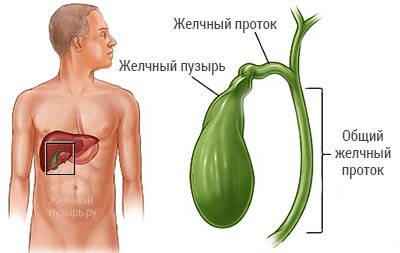
Желчный пузырь
Желчный пузырь (vesica fellea)
(рис.1.2) возникает в раннем эмбриогенезе как мешковидное выпячивание печеночного дивертикула. У взрослого человека желчный пузырь, имеющий вид вытянутой колбы с различной емкостью (25–70
см3),
расположен в переднем отрезке правой продольной борозды (ямка желчного пузыря). В нем различают дно, тело и шейку, которая постепенно переходит в пузырный проток
(ductus cysticus).
Стенка желчного пузыря состоит из: слизистой оболочки с подслизистой основой; слабо развитой мышечной с преимущественно круговым направлением пучков и серозной с незначительно выраженной подсерозной основой. Слизистая оболочка дна и тела имеет своеобразные складки, придающие ей вид шагреневой кожи, а в шейке и в пузырном протоке складки слизистой обычно имеют спиральный ход (спиральная складка). В печеночных и общем желчных протоках слизистая гладкая. Серозная оболочка покрывает большую часть желчного пузыря, остальная часть срастается с фиброзной капсулой печени посредством рыхлой клетчатки. Печеночные и общий желчные протоки расположены в толще печеночно-двенадцатиперстнокишечной связки.
Рис. 1.3. Лимфатические сосуды диафрагмальной поверхности печени.
Рис. 1.4. Периваскулярные лимфатические сосуды паренхимы печени.
Топографическая анатомия печени и желчного пузыря. Печень соприкасается с многими органами: большая часть ее диафрагмальной поверхности прилежит к диафрагме и меньшая — к передней стенке брюшной полости. К внутренностной поверхности печени прилегают справа правая почка с надпочечной железой, двенадцатиперстная кишка и правый изгиб ободочной кишки, слева — пищевод и дно желудка.
Самая высокая точка верхней границы печени проецируется на правое пятое ребро по среднеключичной линии. Отсюда верхняя граница круто спускается вправо и вниз до правого десятого межреберья по среднеподкрыльцовой линии, а влево следует горизонтально до левого пятого межреберья по парастернальной линии. Нижняя граница печени совпадает с косой, соединяющей два нижних пункта верхней границы. Желчный пузырь прилежит к начальному отделу верхней части двенадцатиперстной кишки, привратниковой части желудка, правому изгибу ободочной кишки и в растянутом состоянии к передней стенке брюшной полости.
Кровоснабжение печени осуществляется ветвями собственной печеночной артерии. Кроме того, в печень поступает венозная кровь из воротной вены. Венозная кровь из паренхимы печени смешивается с кровью воротной вены и вместе с последней оттекает через печеночные вены и нижнюю полую вену. Лимфатических капилляров внутри долек печени нет, они сосредоточены в периваскулярной фиброзной капсуле как внутри, так и на поверхности органа (рис.1.3,1.4). Отводящие лимфатические сосуды следуют к печеночным, чревным, правым желудочным, диафрагмальным и задним медиастинальным лимфатическим узлам. Иннервация печени и желчных путей осуществляется ветвями печеночного сплетения (блуждающие и диафрагмальные нервы, симпатический ствол).
Строение желчного пузыря и протоков
Чтобы представить, где находится желчный пузырь и как выглядит «хранилище желчи» в организме, проще всего вообразить небольшой грушевидный мешочек длиной 8–14 см, шириной — 2–5 см, и объемом до 70 кубических см. В строении холецистиса принято выделять следующие отделы:
- тело — оно расположено между шейкой и дном;
- шейку — находится в самой узкой части тела и заканчивается выходом (или входом) в пузырный проток;
- дно округлой формы — находится в наиболее широкой части мешочка.
Особого внимания заслуживают стенки пузыря, ведь они способствуют сгущению желчи, делают ее более концентрированной. Именно эта желчь первой поступит в 12-перстную кишку во время переваривания пищи, поэтому она должна обладать большей силой и способностью запускать пищеварительный процесс в кишечнике.
Как работают стенки
Чтобы в холецистис поместилось большее количество желчи, и чтобы она была более концентрированной, клетки на внутренней поверхности стенок этого органа осуществляют обратное всасывание жидкости из желчи. Поэтому в пузыре желчь более густая и темная (почти черная), чем свежая, выделяемая печенью в печеночные протоки.
Помимо этого, стенки холецистиса покрыты слоем мышечной ткани, которая способна сокращаться, сжиматься и таким способом выталкивать желчь в протоки и далее — в кишку.
Еще один слой на стенке холецистиса, точнее, на его шейке — круговые мышцы. Они-то и составляют мышечную ткань клапана, или сфинктера, открывающего и закрывающего вход в этот орган.
- слизистую оболочку — тонкую складчатую прослойку, выстланную эпителием;
- мышечную оболочку — круговую прослойку гладких мышц, переходящих на конце шейки в затворный клапан — сфинктер Люткенса;
- адвентициальную оболочку — прослойку плотной соединительной ткани, состоящей из эластичных волокон.
Строение и расположение протоков
Теперь, когда на вопрос, где находится желчный пузырь, можно ответить даже во сне, разберемся с расположением протоков. Рассмотрим только те из них, которые находятся вне паренхимы печени, хотя микроскопические протоки имеются у каждой печеночной клетки, синтезирующей желчь.
- Печень состоит из правой и левой долей, из них ответвляются соответственно правый и левый печеночные протоки. Слившись, они составляют общий (совместный, основной) печеночный проток.
- Основной печеночный проток направляется к 12-перстной кишке.
- На пути к 12-перстной кишке в основной печеночный проток вливается пузырный проток, выходящий из холецистиса.
- Слившиеся пузырный и печеночный протоки составляют общий, или совместный, желчный проток.
Любые нарушения в выработке и выведении желчи приводят к серьезным сбоям в работе всей желчевыводящей системы, патологическому сгущению желчи, образованию камней и, как следствие, появлению желчно-печеночных колик и другой неприятной симптоматики.
Что такое желчный пузырь и где он расположен, фото
Желчный пузырь – это небольшой полый орган, размерами от 4 до 7 сантиметров, расположенный у нижнего края печени в специально отведенном для него углублении. Его основная задача – хранить и накапливать желчь, вырабатываемую печенью. Кроме того, он является своеобразным фильтром, который отбирает воду из менее кон желчи, тем самым повышая ее насыщенность.
Из желчного пузыря выходит проток – трехсантиметровая трубка, соединяющая орган с общим печеночным протоком. Затем следуют панкреатический вывод и двенадцатиперстная кишка, первая доля тонкой кишки.
За сутки через желчный пузырь проходит от 700 до 1200 граммов желчи. Количество может меняться в зависимости от объема выпитой жидкости, рациона питания и даже от состояния нервной системы.
В желчи в большей или меньшей степени присутствуют такие вещества, как органические кислоты, холестерин и билирубин. Последний придает желчи специфический красноватый оттенок.
Желчь начинает активно вырабатываться после каждого приема пищи. К работе железу побуждает нервная система. Желчь необходима для того, чтобы помочь пище перевариться. Особенно это касается жиров, которые практически не расщепляются желудочным соком. Кроме того, желчь, совместно с панкреатическим соком, который вырабатывает поджелудочная железа, выполняют защитную функцию, нейтрализуя негативное воздействие желудочного сока на стенки кишечника.
Диагностические меры
При появлении симптомов заболеваний ЖП необходимо обратиться к врачу. Специалист назначит необходимые лабораторные и инструментальные исследования и определит тактику лечения.
Для выявления заболеваний ЖП проводят инструментальные и лабораторные исследования
С помощью анализа крови (общий и биохимический) можно выявить воспалительное поражение или расстройство функциональности ЖП. О заболевании можно говорить при повышении концентрации лейкоцитов, изменении СОЭ (скорость оседания эритроцитов), увеличении количества билирубина.
Во время дуоденального зондирования больному вводят зонд в 12-перстную кишку. Это необходимо, чтобы собрать желчь и исследовать её. С помощью этого метода диагностики можно определить состав желчи и наличие белых кровяных клеток (лейкоциты) в слизи. Эти показатели свидетельствуют о воспалении. Кроме того, настоятельно рекомендуется провести бакпосев печёночного секрета, чтобы выявить возбудитель инфекционного заболевания.
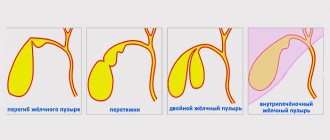
С помощью ультразвукового исследования выявляют врождённые аномалии (к примеру, перегиб ЖП) и новообразования. Точное оборудование покажет толщину органа, его диаметр, расположение и т.д. Иногда ЖП не видно на изображении, тогда есть подозрение на отключённый жёлчный.
Биопсия (забор клеток тканей) позволяет выявить рак ЖП.
При возникновении боли справа под рёбрами нередко назначают рентген с использованием контрастного состава. С помощью исследования оценивают габариты органа, и выявляют деформацию. Рентгенологические исследования назначают при подозрении на отключенный ЖП.
С помощью компьютерной и магнитно-резонансной томографии органов брюшной полости выявляют размеры и размещение органа, разнообразные опухоли, конкременты (даже мелкие), полипы. Эти методы диагностики применяют при застое печёночного секрета в ЖП.
Методы диагностики
Наличие патологических процессов в желчном пузыре не должно оставаться без внимания. Необходимо пройти консультацию, диагностическое обследование у онколога. На основании жалоб пациента в момент обращения в клинику, его общего осмотра назначаются следующие диагностические мероприятия:
- общий и химический анализ крови;
- фиброгастродуоденоскопия для определения разновидности инфекции, спровоцировавшей патологию;
- холецистография (рентгенологическое исследование с применением контрастного вещества);
- УЗИ желчного пузыря, определяющее степень деформации органа, его утолщение;
- холеграфия с контрастным компонентом для оценки функциональной способности желчевыводящих путей;
- рентгенография, определяющая величину, функциональные способности органа;
- МРТ, КТ, способствующие распознанию изменений опухолевых образований.
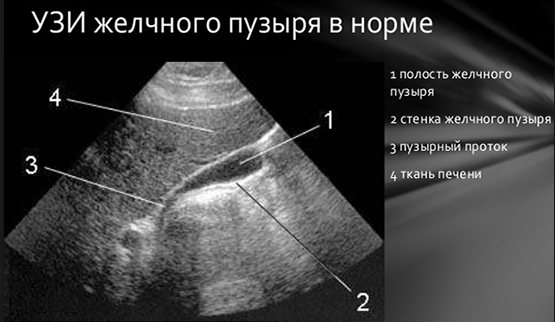
На основании полученных результатов обследования врачи назначают соответствующее лечение.