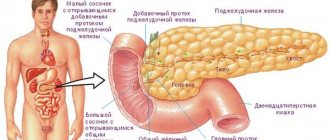
Проблемы с внутренними органами бывают, как хроническими, так и острыми. Если первые, несмотря на свою опасность, проявляются не очень значительными симптомы, то вторые весь яркие и неприятные. Одним из таких заболеваний является реактивный панкреатит, порою приводящий к очень жгущим болям с ярким комплексом других неблагоприятных признаков. Очень важно знать, к чему может привести этот недуг и каким образом можно т него избавиться.
Особенности заболевания
Реактивный панкреатит — это острая воспалительная реакция, локализующаяся в поджелудочной железе по причине некоторых других болезней желудочно-кишечного тракта. В большинстве случаев патология возникает во причине проблем желудком, желчными протоками, печенью и кишечником.
Реактивным панкреатит, как следует из его названия, возникает очень резко. Он не переходит в хроническое заболевание, но не терпит несвоевременной реакции на его лечение.
Международная классификация болезней десятого пересмотра не определяет такого заболевания, как реактивный панкреатит. Несмотря на это, данный недуг принадлежит к понятию Острый панкреатит, закрепленном под кодом К85.
Она не приводит к необратимым последствиям, из-за чего прогноз течения этой проблемы с поджелудочной железой всегда весьма благоприятный. Для устранения симптоматики болезни необходимо всего лишь воздействовать на ее причину, после чего признаки недуга пройдут.
Основные осложнения реактивного панкреатита без его соответствующей терапии заключаются в нарушениях функциональности почек и печени, а также повышения уровня глюкозы в крови человека. Кроме этого, у некоторой части больных возникает инфицированный панкреонекроз.
Панкреатопатия у взрослых лечение
Нарушения в выработке ферментов приводят к значительным отклонениям в работе организма. Одним из таких отклонений является панкреатопатия.
Это заболевание может отразиться на функционировании поджелудочной железы, что влияет на деятельность пищеварительной системы и приводит к ослаблению иммунной системы.
Что такое панкреатопатия?
Панкреатопатией называется нарушение в работе поджелудочной железы невоспалительного характера, при котором в организме наблюдается нехватка ферментов, которые нужны для нормального функционирования пищеварительной системы. Если их недостаточно, процесс пищеварения осложняется. Также недостаток ферментов оказывает влияние на состояние ПЖ, еще больше осложняя ситуацию.
Нарушение бывает двух типов:
- Первичное. Его появление обусловлено наличием других заболеваний.
- Вторичное. Оно возникает из-за неправильного образа жизни. Особенно часто ее провоцирует неправильное питание.
Как отдельную разновидность рассматривают реактивную панкреатопатию, которая появляется под влиянием негативных внешних воздействий. Это могут быть воспалительные заболевания, отравления или сильные аллергические реакции.
Часто реактивная панкреатопатия возникает у ребенка, поскольку детский организм восприимчивее к неблагоприятным факторам. Иммунная система взрослого нейтрализует значительную часть опасного влияния, за счет чего удается избежать выраженных патологических изменений.
При нарушениях в процессе пищеварения возникают трудности с обменом веществ и усвоением полезных элементов. Плохо то, что патология может долго не проявляться, из-за чего ее обнаруживают на запущенной стадии.
Механизм и причины возникновения
Нехватка ферментов может быть вызвана несколькими обстоятельствами:
- Недостаточный их синтез самим органом.
- Закупорка протоков, по которым ферменты попадают в кишечник (при достаточном синтезе).
- Отсутствие ферментной деятельности в кишечнике, несмотря на их нормальную выработку и выведение.
Для каждого из названных обстоятельств есть свои причины.
Дефицит ферментов из-за недостаточной их выработки возникает под влиянием патологий ПЖ:
- врожденные нарушения;
- воспалительные заболевания поджелудочной железы;
- недоразвитость органа;
- перенесенные операции на ПЖ;
- атрофия;
- замещение железистой ткани жировой.
Эти проблемы затрудняют функционирование органа, из-за чего количество синтезируемых ферментов может уменьшаться. Поэтому так важно лечить все заболевания, а еще лучше их не допускать.
Панкреатит является распространенной болезнью, которая при отсутствии лечения может спровоцировать возникновение панкреатопатии. А его появлению предшествует диспанкреатизм (диспанкреатит), устранить который довольно просто. Но его симптомы часто игнорируются, из-за чего патологический процесс прогрессирует, переходя в панкреатит, а затем – в панкреатопатию.
Закупорку протоков вызывают механические повреждения органа и болезни:
- рубцы, сформированные после операций;
- опухолевые образования;
- камни.
Из-за этого выработанные ферменты не могут попасть в кишечный просвет либо попадают туда в незначительном количестве. Так обычно возникает панкреатопатия у взрослых.
Если ферменты вырабатываются в достаточном количестве и легко проникают в кишечник, но не действуют, то это связано с проблемами в работе ЖКТ (поражение кишечной слизистой).
Также панкреатопатию может вызвать неправильное питание. Переедание или злоупотребление тяжелой пищей создает нагрузку на ЖКТ и ПЖ, из-за этого и возникают сложности.
Симптомы у детей
От этого заболевания чаще страдают дети – из-за того, что их организм в целом и отдельные органы находятся в процессе формирования и слишком уязвимы. Поэтому стоит рассмотреть проявления болезни именно в детском возрасте.
Патология может долго существовать в скрытой форме, а незначительные признаки часто путают с переутомлением или авитаминозом.
На панкреатопатию указывают:
- бледность кожных покровов;
- слабость;
- снижение веса;
- диарея;
- изменение цвета фекалий (кал становится серым, в нем могут находиться непереваренные частицы пищи);
- приступы тошноты;
- рвота;
- вздутие живота;
- тяжесть в желудке;
- плохой аппетит.
Косвенно на присутствие заболевания указывает апатичность ребенка, отсутствие желания участвовать в подвижных играх, плаксивость.
от доктора Комаровского:
Диагностика заболевания
Симптоматика патологии имеет сходство с множеством других заболеваний, поэтому нужна диагностика.
В ходе нее используются:
- анализ крови (выявление уровня сывороточной эластазы и сахара);
- исследование кала (содержание панкреатической эластазы);
- УЗИ (обнаружение новообразований и повреждений ПЖ);
- рентген брюшной полости (установление причин панкреатопатии: недостаточность ПЖ, закупорка протоков и пр.);
- МРТ (изучение структуры железы).
Очень эффективным методом является прямое зондовое секретиново-холецистокининовое исследование. Для детей такой способ диагностики используется редко – из-за дискомфорта при его проведении.
Методы лечения
Медикаментозное лечение панкреатопатии направлено на устранение ее причин. Поэтому могут использоваться различные виды лекарств – в зависимости от заболевания-провокатора.
Второй частью терапии является помощь ЖКТ в процессе переваривания пищи, что уменьшает нагрузки на поджелудочную железу. Обычно для этого используется Панкреатин, который относится к числу ферментных препаратов. Если болезнь имеет тяжелую форму, возникает необходимость в применении комплекса лекарств, стимулирующих усвоение питательных веществ.
От наиболее неприятных проявлений патологии помогает симптоматическая терапия:
- противорвотные;
- противодиарейные;
- жаропонижающие;
- обезболивающие.
Источник: https://shokomania.ru/pankreatopatija-u-vzroslyh-lechenie/
Причины
Механизм развития реактивного панкреатита лежит в блокировки тока ферментных веществ по протоке поджелудочной железы по причине возникновения ее спазма. Таким образом, секреты органа начинают в нем скапливаться, из-за чего разрушительно влияют на структуры его тканей. Это приводит к появлению воспаления.
Причинами патологического процесса чаще всего становятся следующие факторы:
- злоупотребление спиртными напитками;
- проблемы с корректным режимом питанием;
- болезни органов желудочно-кишечного тракта, как хронические, так и острые;
- отравление некачественной пищей или некоторыми токсическими веществами;
- интоксикация вследствие гельминтозов;
- некорректный прием некоторых лекарственных средств;
- постоянное или очень сильное психоэмоциональное перенапряжение;
- аллергии на определенные продукты или препараты;
- генетическая предрасположенность;
- некоторые травмы и ушибы живота.
Среди наиболее вероятных причин развития реактивного панкреатита в детском возрасте стоит выделить неправильный прикорм малышей, или же нарушения в режиме питания.
Что такое реактивный панкреатит
Поджелудочная железа отвечает за секрецию панкреатического сока, который необходим для полноценного переваривания пищи. Также благодаря ей вырабатываются гормоны, регулирующие обмен углеводов, белков, жиров в организме человека.
Реактивная панкреатопатия – это воспалительное заболевание, развивающееся вследствие неправильной работы поджелудочной. Возникает оно в ответ на определенное воздействие (первичный фактор). Воспаление начинается после полного или частичного нарушения проходимости протоков или из-за заброса кишечных масс.
Симптомы
Панкреатит реактивного типа на начальных стадиях своего развития может не вызывать каких-либо значительных признаков, но это не значит, что его не нужно диагностировать и лечить. Чаще всего проблема поджелудочной железы этой формы возникает в виде отрыжок, вздутий живота и постоянной изжоги. Больной человек в большинстве случаев не обращает на такие симптомы внимания, так как может их ассоциировать с другими вещами.
Реактивный панкреатит специалисты делят на несколько видов в зависимости от характера поражения поджелудочной железы:
- мелкоочаговый;
- крупноочаговый;
- субтотальный;
- тотальный.
Непосредственно сам реактивный панкреатит представляет собой подвид острого панкреатита. Кроме этого, существует еще и хронический панкреатит, возникающий в рецидивирующих формах.
В целом реактивный панкреатит проявляется следующим симптомокомплексом, который характеризуют такие признаки, как:
- изжога и тошнота (проявляющиеся в том числе и от одного вида преимущественно жирной еды);
- периодические возникновения икоты;
- потеря аппетита и желания кушать;
- интенсивные и достаточно яркие болезненные ощущения в животе;
- чувство озноба на фоне повышения температуры тела;
- диарея и проблемы со стулом.
Из-за того, что реактивный панкреатит развивается на фоне других болезней желудочно-кишечного тракта, его симптомы могут дополняться признаками этих заболеваний. Поэтому картина может быть несколько смазанной или же усиленной другими проявления недуга.
Симптомы реактивных изменений поджелудочной железы
При изменении тканей поджелудочной возникает масса неприятных симптомов. Наиболее характерным проявлением проблем с железой является боль. Если имеются диффузные изменения поджелудочной железы реактивного характера, могут возникать следующие признаки:
- повышенная утомляемость;
- тошнота;
- напряженность мышц живота;
- температура;
- рвота.
Признаки реактивных изменений
Конкретные симптомы зависят от степени поражения и заболевания-первопричины. Чем сильнее нарушена работа поджелудочной, тем ярче проявления. При выявлении боли в левом подреберье, области живота, диспепсических расстройствах требуется обратиться к врачу. При острой боли необходимо вызвать бригаду скорой помощи.
Подробнее о панкреатите можно узнать из видео:
Диагностика
Перед тем, как начать лечение реактивного панкреатита, следует пройти процесс диагностики этого заболевания. Для этого можно обратиться к гастроэнтерологу. Если болезнь возникла у ребенка, в первую очередь прийти на прием следует к педиатру, который может направить на дополнительную консультацию к иным специалистам.
На основе жалоб пациента, врач должен его осмотреть, провести пальпацию живота и т. д. На основании собранных данных чаще всего требуется провести некоторые более точные инструментальные методы диагностики панкреатита реактивной формы. К ним относятся:
- Рентгенограмма органов брюшной полости. Так как причина болезни может быть в различных заболеваниях, связанных с желудочно-кишечным трактом, данный метод диагностики может помочь их выявить.
- Ультразвуковое исследование непосредственно самой поджелудочной железы и органов брюшной полости. Таким образом можно определить изменения структур и тканей, увеличение органов, изменения в их строении и т. д.
- Компьютерная томография поджелудочной железы. Такой метод диагностики проводится чаще всего в тех случаях, когда другие способы оценивания ситуации не дали должного результата.
- Гастроскопия и лапароскопия. Данные методы диагностики используются лишь в наиболее сложных ситуациях, так как они являются наиболее инвазивными способами оценки ситуации с поджелудочной железой.
Кроме инструментальных методов диагностики врач может назначить некоторые лабораторные клинические анализы. К ним относится копрограмма и общие анализы крови и мочи. Если были выявлены проблемы с другими органами, также потребуется, например, биохимия крови и определение печеночный проб.
Обезболивающие
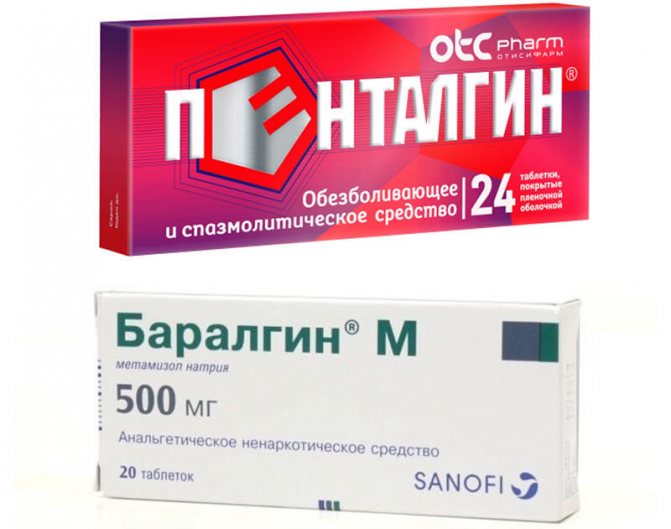
Обезболивающее лечение при реактивном панкреатите помогает устранить дискомфорт в эпигастральной области, опоясывающие подреберные боли, слабость, недомогание и общую гипертермию. Воспаление или травмирование железистого органа сводится к сильным болевым ощущениям, иногда они могут быть настолько выражены, что пациент погибает от болевого шока и интоксикации.
К обезболивающим можно отнести: Пенталгин, Баралгин, Ацитамифрен, Релафен. Блокируют передачу нервного импульса, расслабляют, воздействуют на ЦНС.
В качестве обезболивающего лечения реактивного панкреатита могут назначаться нестероидные противовоспалительные лекарственные средства, способные угнетать биологически активные ферменты, участвующих в синтезе простаноидов (простагландин, простациклин, тромбоксан): Ибупрофен, Напроксен, Ацетилсалициловая кислота.
Традиционное лечение
Терапия реактивного панкреатита должна проходить в несколько этапов. Среди них специалисты выделяют следующие:
- Лечение основного заболевания. В связи с тем, что реактивный панкреатит может вызвать масса различных болезней внутренних органов (преимущественно ЖКТ), начать терапию в обязательном порядке следует с устранения причины патологии.
- Медикаментозная терапия, направленная на снятие симптомов болезни. В первую очередь врачи рекомендуют обезболивающие средства (Диклофенак или Ибупрофен), спазмолитики (Платифиллин или Но-Шпа), антибиотики (Гентамицин или Ампиокс) и ветрогонные препараты (Экспумизан).
- Ферментотерапия. Так как при реактивном панкреатите поджелудочная железа не может выполнять свои функции, количество ферментов, которые она вырабатывает, существенно уменьшается. Именно поэтому этот объем полезных веществ необходимо восполнить. Делают это при помощи Мезима, Креона, Панзинорма и т. д.
- Диетическое питание. Врачи рекомендуют больному человеку придерживаться диеты №5. Она заключается в употреблении пищи с низким содержанием жиров (до 70-80 грамм в сутки) и калорий. Максимальная температура готовых блюд не должна превышать 50-60 градусов по Цельсию. Принимать пищу необходимо небольшими дозами 5-6 раз в день, а не трижды. Жирные и острые продукты, а также пищу, богатую грубой клетчаткой, необходимо по мере возможности исключить из рациона.
Панкреатит через некоторое время опять себя проявит, что может быть намного в худшем виде, нежели первоначально. Именно поэтому важно ориентироваться на многокомпонентное лечение, а не прием лишь симптоматических препаратов.
Питание

Не многие врачи рассказывают, какое должно быть питание при воспалении поджелудочной железы.
Так как пищеварительная система нарушена, то больному нужно придерживаться щадящего питания.
Необходимо включить в рацион:
- Сухари, желательно из белого хлеба.
- Бульоны из нежирного мяса.
- Отварную печень.
- Каши: гречневая или овсяная.
- Компоты.
- Отварные овощи.
- Минеральная вода: Ессентуки, Боржоми.
Обязательно употреблять кисломолочные продукты, но только с низким содержанием кислоты.
Запрещенные продукты:
- Колбасы.
- Рыбные и мясные консервы.
- Пряности и сладости.
- Кислые фрукты и соки.
- Куриные яйца.
- Жирные сорта мяса и рыбы.
Также читайте: Острый и хронический панкреатит — отличия
Помните, если правильно питаться и придерживаться рекомендаций лечащего врача, то можно быстро вылечить панкреатит.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
В домашних условиях можно приготовить не только вкусный, но и полезный напиток. Возьмите 200 грамм ягод калины и залейте их кипятком. Если у вас нет аллергии на мед, то в напиток можно добавить 1 ч. ложку, пить вместо чая.
Теперь вы знаете, как лечить данное заболевание. Но помните, при обнаружении первых признаков болезни, необходимо немедленно обратиться к доктору.
Народное лечение
С таким заболеванием, как реактивный панкреатит, можно справиться не только консервативными медикаментозными методами, но и некоторыми народными средствами. На причину заболевания они далеко не всегда влияют, но в любом случае могут уменьшить симптоматику воспаления поджелудочной железы.
Существуют следующие популярные народные методы лечения реактивного панкреатита:
- Настой из лекарственного сбора. Для этого используют несколько растений, оказывающих положительное влияние на пищеварительный тракт человека. К ним относится череда, мята и девясил. Необходимо взять в равном количестве листьев каждого из этих средств. Залить сбор нужно двумя стаканами кипяченой воды. После этого жидкость еще в течении несколько минут следует кипятить. Настой следует снять из огня, остудить и процедить через мелкое ситечко. После этого «лекарство» необходимо принимать по трети стакана миллилитров дважды в день перед едой.
- Настойка прополиса. Делается это вещество на обычном медицинском спирту. Принимать такое лекарственное средство следует всего по десять капель с молоком. Делать это необходимо трижды в день. Также народные целители вместо настойки предлагают периодически жевать непосредственно сам прополис, способный благотворительно влиять на функциональность поджелудочной железы. Важно это в тех случаях, когда проблемы с ЖКТ уже существуют, но панкреатит еще не возник.
- Отвар полезных растений. Для этого следует использовать мяту, семена укропа, плоды барышника, цветы бессмертника и ромашки. Первые два компонента следует взять по три части, следующие два — по две, и последние два — по одной. Смесь ингредиентов следует варить около тридцати минут на водяной бане, залив ее предварительно стаканом кипяченой воды. После этого отвар следует процедить и остудить. Его нужно принимать по половине стакана три раза в сутки.
Все вышеперечисленные народными методы лечения реактивного панкреатита являются относительно безопасными. Их основная побочная реакция — это аллергия на какой-либо из компонентов. Но в любом случае предварительно перед тем, как их использовать, следует проконсультироваться с лечащим врачом.
Также можете посмотреть это видео, где вы ознакомитесь с несколькими советами о том как вылечит панкреатит быстро.
Температура при хроническом панкреатите
При хроническом течении болезни, температура может изредка пересекать отметку 37°. Как правило при хроническом воспалении железы t° держится нескольких дней, но может держаться и нескольких месяцев, при этом, то понижается, то наоборот, повышается.
Интересный факт: врачи настоятельно рекомендуют больному контролировать температуру тела. Если наблюдается небольшое колебание, нужно немедленно обратиться к доктору, так как это может свидетельствовать об очаговом некрозе.
Высокая температура, что же делать?
Когда t° сопровождается с другими клиническими проявлениями, например с болевым синдромом, то врачи назначают препараты, которые не только помогут сбить t°, но и уменьшить болевой приступ.
Можно принять:
- Анальгин.
- Спазмалгон.
Все лекарственные препараты отпускаются без рецепта, но перед применением необходимо внимательно изучить инструкцию. К примеру, Спазмалгон, который стоит около 100 рублей за упаковку, имеет огромный список противопоказаний и побочного эффекта.
Также читайте: Приступ панкреатита симптомы
Если у больного t° сопровождается жаром, болью в животе, то необходимо принять несколько лекарственных препаратов.
- Парацетамол или Нурофен.
- По одной таблетки Анальгина и Дротаверина (растолочь все в порошок, а затем выпить).
При панкреатите может возникать рвота, поэтому пероральные лекарственные препараты больной выпить не сможет. При сильной рвоте и тошноте врачи назначают внутривенные инъекции.
NewsMedical.ru
Поджелудочная железа – одна из самых крупных и самых важных желез в организме человека. Этот орган принимает активное участие в пищеварении, а также выполняет эндокринную функцию.
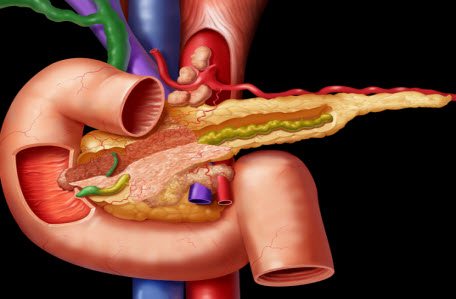
Вес поджелудочной железы до 100 г, располагается она на задней стенке брюшной полости, позади желудка и состоит из нескольких отделов: головки, шейки, тела и хвоста. Основу поджелудочной железы составляют 2 типа тканей — дольки, ацинусы — они секретируют поджелудочный сок, который содержит пищеварительные ферменты; и особые клетки, островки Лангерганса, которые продуцируют гормоны — глюкагон и инсулин.
Вследствие нарушений в питании и употребления алкоголя может развиться воспаление поджелудочной железы, которое называют панкреатитом. Панкреатит довольно серьезное заболевание, и при отсутствии лечения, или неправильном лечении, может привести не только к осложнениям, а и к летальному исходу.
Виды панкреатита
В клинике различают три вида панкреатита – острый, хронический и реактивный панкреатит. Острый панкреатит — воспаление отдельной части или органа в целом, который сопровождается распадом тканей железы и нагноением или кровоизлиянием.
Хронический панкреатит — протекает медленно, но без лечения прогрессирует. Воспалительные явления в поджелудочной железе могут появляться при погрешностях, например, в диете, и затухать, при наличии адекватного лечения и сбалансированного питания.
Реактивный панкреатит — приступ острого панкреатита в связи c обострением заболеваний желудка, 12-перстной кишки, желчного пузыря или печени.
Хронический панкреатит
Хроническим панкреатитом называют прогрессирующее воспаление поджелудочной железы, которое проходит с выраженными нарушениями пищеварительной и гормональной функций. Хронический панкреатит встречается довольно часто, чаще заболевание поражает людей 30 — 60 лет.

При хроническом панкреатите происходят изменения в функции органа, из-за которых нарушается способность вырабатывать пищеварительные ферменты и гормоны.
Хронический панкреатит может перейти в хронический несколькими путями: непосредственный переход; чаще — вследствие повторных приступов острого панкреатита, которые усугубляются с течением времени.
Особую роль в развитии панкреатита имеет алкоголь и нездоровое питание. Также, к развитию панкреатита могут привести болезни желчных путей, язвенная болезнь 12-перстной кишки, хронический гастрит со сниженной секрецией, заболевания печени.
Кроме того, панкреатит может возникнуть после перенесенных травм, приема токсичных лекарственных средств, инфекций, в том числе вирусные гепатиты, вирус паротита, некоторые гельминтозы, хронические отравления свинцом, ртутью, фосфором, мышьяком. Также есть наследственные формы панкреатита.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут несколько варьировать, но все же, есть ряд постоянных симптомов — боль в верхней части живота, левом подреберье. Редко в правом подреберье, может быть опоясывающей, интенсивность боли может быть разной, от тупой, ноющей до резкой.
Но возникает чаще всего после погрешностей в диете, приема алкоголя, через 30-60 минут после еды. Боль нарастает лежа на спине, а уменьшается — в сидячем положении со слегка наклоненным вперед туловищем. Болевому синдрому всегда сопутствует диспепсический — тошнота, рвота, снижение аппетита, метеоризм, склонность к поносам.
Острый панкреатит
Острый панкреатит — воспаление поджелудочной железы, сопровождающееся кровоизлияниями и некротическими процессами, возникающими вследствие самопереваривания железы панкреатическими ферментами.

Острый панкреатит часто сочетается с болезнями желчного пузыря и желчных путей (желчнокаменной болезнью, дискинезией желчевыводящих путей). Возникновению острого панкреатита способствует прием обильной жирной пищи, а также алкоголя. Кроме того, к острому панкреатиту может привести механическое воздействие на область левого подреберья.
Клиническая картина может быть разнообразной – от легких болей в животе, до тяжелых состояний с мучительной болью и шоковым состоянием. Заболевание начинается внезапно с при-ступа сильной боли в верхней трети живота, чаще после погрешностей в диете. Часто боль носит опоясывающий характер и может отдавать в левую лопатку.
К болевому синдрому присоединяется неукротимая рвота, которая может возникать даже после небольшого глотка воды. Рвота носит мучительный характер и не дает облегчения. Реже беспокоят тошнота, метеоризм, запор или понос.
При данном состоянии может повышаться температура. Больные беспокойны, мечутся в кровати. Кожа бледнеет, имеет синеватый оттенок, появляется обильный пот, может наблюдаться повышение давления в начале, а потом снижение артериального давления до состояния коллапса.
Реактивный панкреатит
Часто реактивный панкреатит возникает резко, неожиданно после приема раздражающих продуктов. Причина патологических изменений — спазм протока поджелудочной железы. Из-за этого пищеварительные ферменты остаются в ней и разрушают ткани железы.
Реактивный панкреатит может возникнуть в следующих случаях: • после нарушений в диете, • после приема алкоголя, • после приема токсичных фармпрепаратов, • после приема сладких газированных напитков с большим количеством консервантов и пищевых красителей, • на фоне острого или хронического гастрита, камней желчного пузыря.
Иногда реактивный панкреатит развивается вследствие длительного сильного стресса. В данном случае происходит выброс адреналина в кровь и сужение протоков поджелудочной железы. Возникает временный спазм, который приводит к частичному некрозу тканей.
Одним из самых характерных симптомов реактивного панкреатита являются тупые режущие боли, опоясывающего характера под ребрами. Появляется вкус желчи во рту, постоянна мучительная рвота, которая не дает облегчения, возникает отрыжка.
Если состояние продолжает ухудшаться, то появляется одышка, липкий пот, повышается температура тела, повышается артериальное давление и учащается пульс. Живот вздувается, появляется метеоризм, что указывает на возможный перитонит.
Панкреатит у детей
У ребенка организм на внешние раздражители реагирует намного сильнее и активнее, поэтому любая инфекция или аллерген, который нарушает функционирование поджелудочной железы, могут привести к развитию панкреатита.

Частой причиной развития панкреатита у детей является нарушение питания, различные травмы и аномалии развития органов желудочно-кишечного тракта, прием некоторых лекарственных препаратов. Употребление в пищу таких продуктов, как копчености, чипсы, фаст-фуд, консервы, газированные напитки оказывают сильное раздражающее действие на слизистую оболочку пищеварительной системы.
Наиболее распространенным видом панкреатита у детей является реактивный панкреатит. Симптомы его могут возникать при ОРЗ, ОРВИ, острого гастроэнтерита и других заболеваний.
Основными симптомами панкреатита у детей являются боли в верхней части живота. Чем старше ребенок, тем сильнее выраженность боли. Так же, при панкреатите возникает многократная рвота, тошнота, частый жидкий стул.
На языке появляется белый налет, повышается температура. Ребенок становится капризным, плаксивым, раздражительным. В целом, симптомы панкреатита у детей имеют сходную симптоматику с острым панкреатитом у взрослых.
Диета при панкреатите
После снятия острой фазы заболевания и выписки из стационара, нужно в обязательном порядке придерживаться лечебной диеты при панкреатите и категорически избегать тех факторов, которые привели к возникновению этого заболевания.

Лечебное питание или диета при панкреатите состоит в том, что следует исключить из рациона жирное, жареное, копченое, сократить количество используемых специй до минимума, пить много минеральной воды без газа. Пища готовится на пару или варится. Количество приемов пищи до 6 раз в сутки, маленькими порциями в одно и то же время.
Категорически запрещены к употреблению: алкоголь, кофе, какао, газированные напитки. А также диета при панкреатите исключает из рациона сдобу, жирную и жареную пищу, концентрированные бульоны, борщи, рассольники, все виды консервов, вареные яйца, шоколад. Кроме того, следует исключить некоторые виды фруктов — бананы, инжир, виноград, кислые яблоки.
Осложнения панкреатита
Следует помнить, что панкреатит сам по себе не вылечивается и без должного лечения и постоянной диеты, может привести к целому ряду осложнений и развитию сопутствующих заболеваний.
Часто к панкреатиту могут присоединяться воспаление желчного пузыря, язва желудка, гнойные осложнения, флегмона или абсцесс поджелудочной железы. Иногда развивается внутрибрюшное кровотечение.
Другим, весьма серьезным осложнением панкреатита, является разрушение поджелудочной железы и развитие перитонита. Так же, в ряде случаев хронический панкреатит может привести к малигнизации (озлокачествлению) процесса.
При хроническом панкреатите может изменяться форма самой железы, и она становится таких размеров, что сдавливает 12-перстную кишку и создает непроходимость в ней. А это уже являет-ся поводом для хирургического вмешательства.
Хронический панкреатит может привести к такому осложнению, как сахарный диабет. Поэтому следует строго придерживаться всех рекомендаций, которые дает лечащий врач.
Внимание! Информация на сайте не должна быть использована в качестве руководства по самолечению, все предложенные лекарства и методы лечения, описанные в статьях, могут применяться только после консультации с врачом!