Локализация
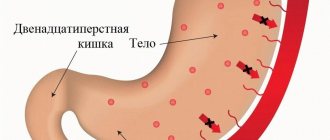
Что такое очаговый поверхностный гастрит? Это начальная стадия заболевания, при которой воспалительный процесс захватывает только верхние слои слизистой оболочки желудка. В зависимости от локализации выделяют распространённый и очаговый процессы. Для очаговой формы характерно поражение слизистой только одного из отделов желудка: пилорического или фундального.
Наиболее часто локальный гастрит обнаруживается в пилорическом отделе желудка (состоит из антральной части, прилежащей к телу желудка и пилорической, переходящей в 12-перстную кишку).
Разрешенные продукты
Диета при поверхностном гастрите желудка в зависимости от стадии включает:
- Супы для Диеты №1А готовят только слизистые (это отвары манной, овсяной или рисовый круп). Их можно готовить из муки для диетического питания. Для придания вкуса и калорийности в почти остывшее первое блюдо добавляют взбитую яично-молочную смесь, масло или сливки. Овощи добавлять не разрешается.
- В Диету №1Б входят крупяные протёртые супы, а основной стол с умеренным щажением уже включает супы с протёртыми овощами (морковь, кабачки, картофель или свекла), мелкой лапшой. Разрешается употребление протёртых овощных супов.
- Нежирные сорта мяса и рыбы — говядина, курица, треска, индейка, минтай, телятина, щука, хек, судак. Для более щадящих диет готовят паровое суфле. При переходе на менее щадящий стол вводятся паровые блюда из мясного и рыбного фарша.
- При соблюдении Стола №1А хлеб и сухарики исключаются. Мучные изделия на основном столе представлены сухарями из белого хлеба, подсушенным бисквитом.
- Манная, овсяная, рисовая и несколько позже гречневая каша, сваренные на воде и протертые. Вводятся паровые крупяные пудинги, порубленная отварная вермишель. Каши можно варить с молоком или сливками.
- Овощи и фрукты в Диете №1А исключаются, возможно употребление фруктовых компотов и киселей. При стихании процесса разрешается употребление картофеля, моркови, свеклы, кабачков, тыквы в отварном и протертом до состояния пюре виде. Сладкие и спелые фрукты — в печеном и вареном виде, протёртые.
- В стадии ремиссии можно употреблять арбузы в умеренном количестве, поскольку нежелательно объемное наполнение желудка, сладкие яблоки и бананы — они содержат умеренное количество клетчатки и легко усваиваются. Исключаются кислые соки (цитрусовые).
- Предпочтение отдается сокам с мякотью: грушевый, персиковый, абрикосовый, банановый.
- Яйца всмятку, омлет на пару.
- Цельное молоко и молоко в блюдах, сливки, творожное суфле, кальцинированный творог протертый. При переходе на основной стол разрешается употребление запеченных сырников, запеканок, вареников с творогом.
- В ограниченном количестве разрешается некислая сметана в блюда. Употребление кислого кефира нежелательно, поскольку органические кислоты усиливают повреждающее действие на слизистую и повышают кислотность.
- Из сладких блюд можно есть желе из ягод, варенье, мёд, джем, фруктовые муссы, зефир, пастилу.
- В ограниченном количестве в сладкие блюда добавляют корицу и ванилин, а укроп — в первые. Готовят также молочный и сметанный соус. В Диете №1А пряности и соусы исключаются.
- Из напитков можно некислый настой плодов шиповника, фруктовые кисели, соки сладкие, некрепкий чай с добавлением молока.
- Кисели частично нейтрализует кислотность, и обладают обволакивающим действием.
- По назначению врача можно пить щелочные минеральные воды (Боржоми, Ессентуки).
Таблица разрешенных продуктов
| Белки, г | Жиры, г | Углеводы, г | Калории, ккал | |
Овощи и зелень | ||||
| кабачки | 0,6 | 0,3 | 4,6 | 24 |
| капуста цветная | 2,5 | 0,3 | 5,4 | 30 |
| картофель | 2,0 | 0,4 | 18,1 | 80 |
| морковь | 1,3 | 0,1 | 6,9 | 32 |
| свекла | 1,5 | 0,1 | 8,8 | 40 |
| тыква | 1,3 | 0,3 | 7,7 | 28 |
Фрукты | ||||
| абрикосы | 0,9 | 0,1 | 10,8 | 41 |
| бананы | 1,5 | 0,2 | 21,8 | 95 |
| нектарин | 0,9 | 0,2 | 11,8 | 48 |
| персики | 0,9 | 0,1 | 11,3 | 46 |
| яблоки | 0,4 | 0,4 | 9,8 | 47 |
Ягоды | ||||
| клубника | 0,8 | 0,4 | 7,5 | 41 |
| малина | 0,8 | 0,5 | 8,3 | 46 |
Крупы и каши | ||||
| гречневая крупа (ядрица) | 12,6 | 3,3 | 62,1 | 313 |
| манная крупа | 10,3 | 1,0 | 73,3 | 328 |
| овсяные хлопья | 11,9 | 7,2 | 69,3 | 366 |
| рис белый | 6,7 | 0,7 | 78,9 | 344 |
Мука и макаронные изделия | ||||
| лапша | 12,0 | 3,7 | 60,1 | 322 |
Хлебобулочные изделия | ||||
| сухари из белого хлеба | 11,2 | 1,4 | 72,2 | 331 |
Кондитерские изделия | ||||
| варенье | 0,3 | 0,2 | 63,0 | 263 |
| желе | 2,7 | 0,0 | 17,9 | 79 |
| зефир | 0,8 | 0,0 | 78,5 | 304 |
| меренги | 2,6 | 20,8 | 60,5 | 440 |
| пастила | 0,5 | 0,0 | 80,8 | 310 |
| печенье мария | 8,7 | 8,8 | 70,9 | 400 |
Сырье и приправы | ||||
| мед | 0,8 | 0,0 | 81,5 | 329 |
| сахар | 0,0 | 0,0 | 99,7 | 398 |
| соус молочный | 2,0 | 7,1 | 5,2 | 84 |
Молочные продукты | ||||
| молоко | 3,2 | 3,6 | 4,8 | 64 |
| сливки | 2,8 | 20,0 | 3,7 | 205 |
| сметана | 2,8 | 20,0 | 3,2 | 206 |
| простокваша | 2,9 | 2,5 | 4,1 | 53 |
Сыры и творог | ||||
| творог | 17,2 | 5,0 | 1,8 | 121 |
Мясные продукты | ||||
| говядина вареная | 25,8 | 16,8 | 0,0 | 254 |
| говяжья печень | 17,4 | 3,1 | 0,0 | 98 |
| говяжий язык вареный | 23,9 | 15,0 | 0,0 | 231 |
| телятина отварная | 30,7 | 0,9 | 0,0 | 131 |
| кролик | 21,0 | 8,0 | 0,0 | 156 |
Птица | ||||
| курица вареная | 25,2 | 7,4 | 0,0 | 170 |
| индейка | 19,2 | 0,7 | 0,0 | 84 |
Яйца | ||||
| яйца куриные | 12,7 | 10,9 | 0,7 | 157 |
Масла и жиры | ||||
| масло сливочное | 0,5 | 82,5 | 0,8 | 748 |
| масло топленое | 0,2 | 99,0 | 0,0 | 892 |
Напитки безалкогольные | ||||
| вода минеральная | 0,0 | 0,0 | 0,0 | — |
| кофе с молоком и сахаром | 0,7 | 1,0 | 11,2 | 58 |
| чай черный с молоком и сахаром | 0,7 | 0,8 | 8,2 | 43 |
Соки и компоты | ||||
| абрикосовый сок | 0,9 | 0,1 | 9,0 | 38 |
| морковный сок | 1,1 | 0,1 | 6,4 | 28 |
| тыквенный сок | 0,0 | 0,0 | 9,0 | 38 |
| * данные указаны на 100 г продукта | ||||
Причины
В основе возникновения очагового поверхностного гастрита лежит несколько причин. Рассмотрим их подробнее.
Характер питания
Регулярное употребление острой, жирной, слишком горячей или холодной пищи. В некоторых случаях даже плохое пережевывание продуктов провоцирует развитие гастрита, так как грубая пища и ее большие куски повреждают слизистую желудка и вызывают воспаление. Злоупотребление алкоголем, регулярное переедание, увлечение строгими диетами, приводящими к недостаточности питательных веществ.
На заметку! Курение повышает риск развития гастрита в 2 раза.
Инфицирование Helicobacter pylori
Эта бактерия колонизирует антральный отдел желудка, размножаясь в слизистой при рН 4–6. Выделяемые в процессе жизнедеятельности микроорганизма ферменты приводят к повышению кислотности желудочного сока и уменьшению защитных свойств слизи, вырабатываемой призматическими клетками.
Прием лекарственных препаратов
Длительный прием некоторых лекарств вызывает развитие воспаления слизистой желудка. К ним относятся:
- нестероидные противовоспалительные средства (индометацин, салицилаты, диклофенак);
- глюкокортикоиды (преднизолон);
- противотуберкулезные препараты.
Предрасполагают к развитию заболевания и некоторые внутренние факторы: хронические инфекции, сердечная и легочная недостаточность, эндокринные заболевания (сахарный диабет, тиреотоксикоз).
Гастродуоденальный рефлюкс
Заброс желчи из 12-перстной кишки в желудок при недостаточности сфинктера.
Принципы готовки и употребления еды
При гастрите важно снизить нагрузку на воспаленную и раздраженную слизистую желудка, поэтому при готовке еды и ее употреблении обязательно придерживайтесь следующих правил:
Во время обострения все каши готовятся исключительно на воде. По мере выздоровления в крупяные блюда можно добавлять и молоко, и сливочное масло.
Поскольку при гастрите исключаются все жирные блюда, при готовке следует это учитывать: снимать кожу, отрезать видимый жир, супы варить на вторичных бульонах и т.д.
Мнение эксперта
Ирина Васильевна
Практикующий гастроэнтеролог
Овощные гарниры следует подавать только лишь в виде пюре из хорошо разваренных продуктов. Не разрешается употреблять жареные продукты даже в виде поджарок в супе. Предварительно овощи лучше потушить на воде с добавлением небольшого количества масла.
В остром периоде также необходимо избегать запеченных блюд. Их можно готовить, когда болезнь перейдет в стадию ремиссии (без образования румяной корочки).
Не следует объедаться. Весь дневной рацион должен быть разделен на 5-6 приемов.
Употреблять можно только теплые блюда и напитки: и горячая, и холодная пища является мощным раздражителем для воспаленных стенок желудка.
Необходимо тщательно пережевывать пищу, напитки пить небольшими глотками.
При хроническом течение болезни ограничения в питании – это пожизненная мера. С наступлением периода ремиссии не стоит набрасываться на запрещенные продукты, чтобы не спровоцировать новый приступ.
Важно понимать, что диета при поверхностном гастрите является сбалансированной и полноценной по содержанию питательных веществ, и ее можно придерживаться очень длительное время (при необходимости всю жизнь).
Симптомы
Основная жалоба пациентов при обращении к врачу — боль. Локализуется в подложечной области, возникает как через 10–15 минут после еды, так и спустя примерно час после приема пищи. Имеет тупой ноющий характер, не распространяется на другие органы брюшной полости. Помимо болевых ощущений пациенты жалуются на чувство тяжести и давления в желудке.
Для хронического течения заболевания характерен комплекс симптомов (синдром) желудочной диспепсии:
- изжога;
- тошнота;
- отрыжка кислым;
- снижение аппетита;
- неустойчивый стул;
- метеоризм;
- срыгивание.
Виды
В связи с многообразием причин и мест локализации принято разделять заболевание на несколько видов. Каждому виду свойственная индивидуальная симптоматика:
- При очаговом поверхностном гастрите наблюдается фрагментарное (очаговое) поражение поверхности желудочной оболочки. Заболевание сопровождается ощущением тяжести в желудке вне зависимости от приема пищи, тошнотой, снижением аппетита. Отдельно выделяют мелкоочаговую форму, при которой поверхностные воспаления поражают слизистую, локализуясь в небольших островках. При этом пациент жалуется на диспепсию, боли в районе эпигастрия, ухудшение аппетита.
- Опасный вид заболевания представляет собой диффузный гастрит, при котором сначала воспаляется слизистый покров, далее воспаление становится хроническим и происходит атрофия желез желудка (погибшие железистые и эпителиальные клетки заменяет фиброзная ткань). Повышается риск возникновения рака. Болезнь влечет за собой авитаминоз, слабость, апатию и железодефицитную анемию.
- Язвенный гастрит появляется из-за поражения слизистой бактерией helicobacter pylori. Запущенная форма патологии приводит к осложнению в виде язвы. Пациент чувствует изжогу, позывы к рвоте, боль в желудке, появляется отрыжка.
- Пристрастие или необходимость употребления медикаментов может привести к дисфункции слизистой желудка, которая постепенно начинает истончаться и покрываться эрозиями. Это приводит к тому, что пищеварительный сок начинает разъедать желудочный эндотелий, вплоть до начала кровотечений.
- Аутоимунный гастрит представляет собой атрофическое воспаление в толще желудочной слизистой. В организме появляются антитела к обкладочным клеткам желудка, что приводит увеличению выработки соляной кислоты. Возникает отрыжка воздухом, запоры чередуются с диареей, человек начинает быстро утомляться, могут появиться пигментные пятна.
- Одна из опасных форм заболевания – гипоацидная, при которой на фоне понижения секреторной функции желез воспаляется слизистая оболочка. Уменьшение выработки соляной кислоты приводит к снижению способности усваивать витамины и питательные вещества. На полости желудка появляются грубые наросты, которые могут переродиться в раковую опухоль.
- Воспаление желудка, протекающее на фоне повышенной кислотности, называется гиперацидным гастритом. Пациент испытывает кислую отрыжку, на языке появляется желтый налет.
- Катаральный гастрит относится к самым распространенным видам данного заболевания. Воспаление происходит вследствие неумеренного употребления острой и жирной пищи, солений, пренебрежения режимом питания. Появляется сильная отрыжка, серый налет на языке, иногда рвота с желчью.
- Гиперпластический гастрит обусловлен поражением слизистой желудка, при котором происходит сильное разрастание эпителия, вплоть до появления твердых складок и полипов, которые могут переродиться в опухоль. У пациента очень сильно снижается аппетит (до анорексии).
- Дистальный поверхностный гастрит или поверхностный антрум локализуется в пилорическом желудочном отделе (дистальная треть), которая находится перед поперечной линией. Форма характеризуется болезненностью и жжением за грудиной, позывами к рвоте и изжогой.
- Фундальная поверхностная форма обусловлена аутоиммунными причинами (тип А) и прогрессирует под воздействием антител на париетальную часть желудочных клеток. Наряду с типичной гастритной симптоматикой развивается пернициозная анемия.
- Под влиянием склонности организма к аллергии может возникнуть эритематозный гастрит, когда в слизистой начинают избыточно накапливаться эозинофилы (защитные клетки). Это приводит к расстройству стула и болям в желудке.
Осложнения, вызываемые болезнью
В начальной форме заболевания симптомы быстро снимаются приемом антацидных препаратов. Это приводит к тому, что больной не обращается к врачу и не проводит полноценного лечения. Как следствие происходит переход острого гастрита в хроническую форму.
Осложнения гастрита:
- язва желудка и 12-перстной кишки;
- железодефицитная анемия;
- кровотечение;
- рак желудка;
- гиповитаминозы.
Гастрит редко встречается сам по себе. Органы пищеварительного тракта тесно связаны друг с другом и нарушение функционирования одного из них влияет на все остальные. Так заболевания желудка, провоцируют развитие воспалений в желчном пузыре и поджелудочной железе.
Обратите внимание! Длительное течение гастрита приводит к развитию атрофии слизистой желудка, что рассматривается как предраковое состояние.
Диагностика болезни
Пытаться самостоятельно определить у себя то или иное заболевание не стоит. К тому же это практически невозможно, поэтому следует в любом случае обратиться к гастроэнтерологу для постановки точного диагноза. Для выявления заболевания необходимо пройти следующие исследования:
Рентген (определяет состояние слизистой желудка, а также наличие опухолей).- Анализы крови и мочи.
- Исследование желудочного сока (на наличие бактерии Хеликобактер пилори).
- Копрограмма.
- Гастроскопия.
- Эндоскопия стенок желудка.
- Фиброгастроскопия.
- Исследование моторики желудка.
Довольно часто этот тип гастрита обнаруживается при плановых обследованиях на предприятиях, где имеют место вредные условия труда.
Диагностика
В основе диагностики поверхностного очагового гастрита лежит эзофагогастродуоденоскопия (ЭГДС). Метод позволяет:
- определить локализацию воспалительного процесса;
- выявить степень поражения слизистой;
- взять образец тканей для гистологического анализа;
- обнаружить нарушения моторики ЖКТ;
- провести дифференциальную диагностику с язвенной болезнью, раком желудка.
Для выявления Helicobacter pylori проводят морфологический анализ (окраска специальными красителями образца тканей), уреазный тест, определение бактериальных антигенов в кале иммуноферментным методом. Необходимо провести несколько анализов с помощью разных методик, что позволяет избежать ложноотрицательного результата.
Помимо ЭГДС проводят клинический и биохимический анализы крови, анализ кала на скрытую кровь, ультразвуковое обследование желчного пузыря, печени и поджелудочной железы.
Прием медикаментов
При гастрите, сопровождающемся хеликобактерной инфекцией, лечение в первую очередь будет направлено на удаление возбудителя из организма. Для этого применяют трех или четырех компонентную схему лечения, включающую:
- антибиотик пенициллинового ряда (Амоксициллин),
- антибиотик группы макролидов (Кларитромицин),
- ингибитор протонной помпы (Омез, Рабепразол, Ультера) – снижает кислотность желудка и создает неблагоприятные условия для размножения возбудителя.
При неэффективности трехкомпонентной схемы добавляют соли висмута (де-нол), обладающие как гастропротекторным, так и антибактериальным действием в отношении хеликобактера. Лечение продолжают в течение 10–14 дней. Оценка результата проводится через 4–6 недель после окончания курса.
При повышенной кислотности желудочного сока (гиперацидном гастрите) назначают препараты, снижающие продукцию соляной кислоты париетальными клетками слизистой желудка:
- ингибиторы протонной помпы (Омепразол, Рабепразол, Пантопразол);
- блокаторы гистаминовых Н2-рецепторов желудка (Ранитидин, Фамотидин).

Недостаток применения антигистаминовых средств – снижение их эффективности через 2–3 недели приема.
Широко используются антациды, для быстрого снятия изжоги, уменьшения болей. К лекарствам этой группы относятся Маалаокс, Ренни, Гевискон, Альмагель.
При гастродуоденальном рефлюксе применяют прокинетики – препараты, нормализующие моторику желудочно-кишечного тракта и устраняющие тошноту и отрыжку. К этой группе относятся Домперидон, Метоклопрамид, Эглонил.
При болевом синдроме назначают спазмолитики: Дротаверин, Папаверин, Галидор. Препараты, защищающие (обволакивающие) слизистую оболочку
К группе гастропротекторов относится сукральфат – соединение сахарозы и алюминия. В кислой среде желудка препарат образует полимерную пленку, защищающую слизистую от агрессивных воздействий.
Народные средства
Фитотерапия поверхностного очагового гастрита эффективна в период ремиссии заболевания. Сборы трав оказывают противовоспалительное действие на слизистую желудка, способствуют активации регенеративных процессов.

Отвар из семян льна обладает обволакивающим, болеутоляющим, противовоспалительным действием.
Масло облепихи способствует эпителизации эрозий слизистой оболочки, не влияя при этом на секреторную функцию органа.
Настой подорожника за счет наличия в семенах растения слизи обладает обволакивающим и противовоспалительным действием. Применяют при нормальной или пониженной кислотности желудочного сока.
Сбор, включающий в себя корни солодки, цветки липы, корневища аира, используют при повышенной кислотности. При гастрите с секреторной недостаточностью применяют сборы трав, стимулирующих секреторную функцию: цветки ромашки, полынь, лист шалфея, корни одуванчика.
В соке белокочанной капусты обнаружено вещество, обладающее гастропротективным действием – витамин U. Капуста издавна использовалась в народной медицине для лечения болезней желудка.
При отсутствии аллергических реакций для лечения гастрита используются продукты пчеловодства. Мед растворяют в стакане воды (1 ст. ложка), принимают за 1,5–2 часа до еды.

Особенности питания при поверхностном гастрите
Диета при гастрите данного типа — главный лечебный фактор. Терапия напрямую зависит от особенностей питания пациента. Поскольку уровень кислотности у каждого больного индивидуален, диета при поверхностном гастрите может отличаться среди людей.

Кислотность желудка определяется рефлюксом
Диета при гастрите поверхностного типа не требует строгих ограничений в пище. Однако следует соблюдать общие принципы культуры питания.
Внимание! Правильная диета предотвратит трансформацию облегченной формы недуга в предъязвенное состояние или саму язву.
При сохраненной кислотности гастроэнтеролог назначает противоязвенное питание. Оно предусматривает химический, тепловой и механический щадящий режим. Диета пациента с поверхностным гастритом не должна содержать продукты, способные стимулировать кислотную секрецию. Они не должны повредить слизистую оболочку желудка.
При поверхностном гастрите верно составленная диета способствует стремительному заживлению слизистой.
Необходимо придерживаться питания, которое предусматривает следующее:
- Отказ от еды за 2 часа до сна.
- Соблюдать режим питания. Способствует организации основных сложных рефлекторных реакций, направленных на поиск, захват и передвижение еды. Употребление пищи в одно и тоже время программирует организм на правильную работу. Он заранее запускает процессы пищеварительной системы, подготавливаясь к принятию новой порции еды. Диета при поверхностном гастрите с соблюдением режима — это легкое и быстрое усваивание пищи. Систематизируется кислотный баланс, не будет беспокоить тошнота или тяжесть в желудке. Оптимальный перерыв между трапезами — 3 часа.
Важно! Не питаться всухомятку при поверхностном гастрите. - Нельзя переедать, делать долгие перерывы между приемами пищи и употреблять сухую или острую еду. После нее должно остаться чувство легкого голода.
- Измельчение продуктов. Не глотать кусками. Пищу следует тщательно пережевывать, чем мельче еда, тем лучше желудку. Желательно измельчать, довести блюдо до состояния жидкой суспензии. Следует избегать употребления твердых и грубых продуктов. Измельчение предоставит комфортные условия для регулирования функционирования однослойного цилиндрического эпителия.
- Оптимальный температурный режим для еды 15-50 °С. Слишком холодная или горячая пищи раздражают желудок, тем самым ухудшают клиническую картину и течение поверхностного гастрита.
- При приготовлении диетической пищи учитывается важный факт, что человек должен потреблять в первый прием пищи около 30% от общего ежедневного показателя калорийности, 40% — на обед, 15% на ужин.
- Калорийность диеты не должна превышать 3000 ккал. Диета при поверхностном гастрите должна содержать большое количество белковых веществ. Придерживаться употребления жиров, белков и углеводов, равным 1:1:5 соответственно.
- Если у пациента имеются сопутствующие патологии, такие как панкреатит или холецистит, не рекомендуется есть 4 раза в сутки, а разделять общее количество на 8 приемов пищи.
- Диета должна быть сбалансированной по основным питательным веществам, полноценной и разнообразной.
- При поверхностном гастрите рекомендовано употреблять свежеприготовленные блюда. Нежелательна «вчерашняя» пища. Это ограничение не касается хлеба.
- Соблюдать энергетический баланс. Количество потраченных и съеденных калорий должно быть примерно одинаковым.
- Полностью отказаться от глютамин-содержащих продуктов при гастрите. Это быстрая пища, насыщенная ингредиентами химического происхождения.
- Техника приготовления блюд при гастрите поверхностного типа — варка, обработка паром, запекание, тушение. Запрещено жарить и коптить продукты.
- Крупы при гастрите готовят до полного разваривания. Овощи и мясо нельзя употреблять сырыми.
При поверхностном гастрите пациентам рекомендован стол 1б по Певзнеру и диетический стол №5. Современные гастроэнтерологи и диетологи считают питание по Певзнеру устаревшим. Рекомендуют придерживаться основных особенностей диеты при гастрите.

Утро пациента должно начинаться с каши
При поверхностном гастрите диета включает минеральную воду, которая соответствует уровню кислотности желудка больного. Но пить более 8 стаканов в день, первый из которых перед завтраком. Вода запускает пищеварение, ускоряет метаболические процессы, очищает от шлаков и токсинов желудочно-кишечный тракт.
Диета и принципы питания
Режим питания – один из самых важных факторов лечения и профилактики гастрита. Его нарушение резко снижает эффективность медикаментозной терапии и провоцирует возникновение рецидивов.
При назначении диеты учитывают:
- стадию заболевания (обострение или ремиссия);
- секреторную функцию желудка (повышенная или пониженная кислотность).
Важно! В острой фазе и при обострении хронического процесса желательно 1–2 дня воздерживаться от еды. Можно пить теплую воду, чай.
Затем назначают диету 1А (по Певзнеру). Цель – уменьшение воспалительного процесса и восстановление слизистой. Продукты отвариваются или готовятся на пару, перед употреблением протираются. Прием горячей или холодной пищи запрещен, рекомендуемая температура еды 36–38 градусов. Частота питания 4–6 раз в день, небольшими порциями. Ограничивается употребление поваренной соли до 5–6 грамм.
Разрешенные продукты:
- говядина, крольчатина, телятина, птица в виде пюре или парового суфле;
- цельное молоко, творожное суфле;
- паровой омлет, яйца всмятку;
- супы на слизистом отваре из риса и овсяной крупы;
- судак, хек, треска, минтай в виде супа-пюре или суфле;
- каши, из измельченной в кофемолке крупы: овсянка, гречка, рис;
- отвар плодов шиповника, кисели, отрубной отвар.
Запрещены продукты, раздражающие слизистую желудка и стимулирующие продукцию соляной кислоты и ферментов:
- фасоль, чечевица, горох;
- кефир, сыры, сметана;
- супы на мясном бульоне;
- соусы, специи;
- свежие фрукты;
- овощи;
- соленья, консервы;
- мучные изделия;
- перловая и ячневая крупы;
- кофе, крепкий чай, какао, газированные напитки.
По мере стихания симптомов диету постепенно расширяют до привычной, но исключению подлежат:
- острые блюда;
- специи и пряности;
- консервы, соленья;
- копчености;
- свежие изделия из теста;
- виноград;
- жирные мясо и рыба.

Как составить рацион
При гастритах с повышенной или пониженной кислотностью желудка необходимо дробное питание небольшими порциями 4–6 раз в день. Избегайте переедания. При пониженной секреции желательно включать в рацион кисломолочные продукты: свежий творог, нежирный кефир.
- Завтрак. Даже при ремиссии заболевания стоит забыть о кофе, крепком чае или апельсиновом соке на голодный желудок. Рекомендуемые блюда для первого приема пищи: овсяная каша, паровой омлет, яйца всмятку, гречневая каша с молоком, некрепкий чай.
- Второй завтрак. Через 3–4 часа необходим небольшой перекус. Рекомендуют выпить стакан молока, киселя, съесть печеное яблоко, сухарь из белого хлеба, затяжное печенье «Мария».
- Обед. В качестве первого блюда рекомендуются овощные супы-пюре, некрепкий рыбный бульон. На второе картофельное пюре, макароны, гречка с паровой котлетой или отварным мясом.
- Полдник. Отвар шиповника, кисель с диетическим печеньем.
- Ужин. Овощное пюре, каши на воде, отварная рыба, мясное суфле.
Общие правила
Распространенность хронического гастрита достаточно велика — страдает им более 80% населения. После 50 лет распространенность еще больше. Гастрит может быть результатом медикаментозного воздействия препаратов, повреждающих слизистую, аутоиммунной этиологии, следствием профессиональных особенностей или длительного стресса.
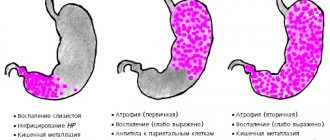
По степени выраженности изменений слизистой выделяют «неатрофический» гастрит (ранее назывался поверхностный) и «атрофический», что отражает глубину поражения слизистой и сохранность или утрату желез слизистой желудка, что имеет функциональное значение.
Поверхностный гастрит характеризуется дистрофическими изменениями в поверхностном эпителии и воспалением пластинки слизистой. При этой форме кислотопродуцирующая функция желудка не нарушена, поэтому у больных определяется состояние нормо- или гиперацидности (что чаще встречается) с одновременной нормальной или повышенной выработкой гастрина (гормона — стимулятора желудочной секреции и выработки соляной кислоты). Замечена закономерность, чем менее продолжителен анамнез заболевания (до 15 лет), тем больше вероятность повышенного или нормального кислотообразования.
В последующем при отсутствии лечения происходит трансформация поверхностного гастрита в атрофический, а затем в дисплазию и возможно развитие рака желудка (нечасто, только у 1-2% больных). Большое значение для профилактики этих осложнений имеет эрадикация H. Pylori.
Антральный поверхностный гастрит (процесс локализуется в отделе желудка перед переходом его в двенадцатиперстную кишку) имеет более выраженную клиническую картину. Он характеризуется тяжестью и чувством давления в подложечной области, жжением в эпигастрии. Основная функция этого отдела — моторная (эвакуация из желудка пищи) и при нарушении ее отмечаются расстройства эвакуации содержимого из желудка и заброс его в пищевод. Это проявляется отрыжкой, тошнотой и изжогой. При хроническом гастрите тела желудка симптомы возникают нечасто и проявляются тяжестью в эпигастрии во время или после еды.
Диета при поверхностном гастрите в период обострения заключается в щадящем питании, что подразумевает химические, механические и объемные ограничения. Это обеспечивает покой слизистой.
Принимаемая пища не должна быть острой, грубой, слишком горячей или холодной. При необходимости выраженного щажения рацион делится на 5-6 и более приемов. Жидкие и кашицеобразные блюда меньше всего оказывают неблагоприятное воздействие на слизистую и быстрее эвакуируются.
Наибольшее механическое воздействие имеют жареные блюда, кусковое мясо и курица, в меньшей степени — запеченные блюда, и наименьшее — приготовленные на пару или отварные. Поэтому при обострении гастрита необходима тщательная кулинарная обработка — приготовление на пару и протирание продуктов.
Поскольку при этой форме гастрита кислотность сохранена или повышена, питание больных организуется в пределах Стола №1А (выраженное обострение), через 10 дней — №1Б (стихание обострения) с переходом на основной Стол №1. Подбираются нейтральные продукты, не возбуждающие секрецию — отварное мясо, молоко, рыба, курица, некислый (лучше кальцинированный) творог, протёртые каши и овощи, легкие супы, омлеты, кисели и некрепкий чай.
Во всех разновидностях диеты исключаются продукты, усиливающие выделение соляной кислоты — это бульоны, специи, жареная рыба и мясо, кисломолочная продукция, алкоголь, кислые соки, копчёности, острые блюда, крепкий чай и кофе.
Диеты отличаются составом белка, жиров и углеводов, количество которых постепенно увеличивается при переходе от одной к другой. Изменяется и степень механического щажения. Если первые две предусматривают употребление только протертых крупяных и мясных блюд в жидком виде или в виде редкого пюре, то основной стол уже включает полувязкие каши, овощные пюре, паровые и даже запеченные котлеты, кнели, зразы, фрикадельки и тефтели из мяса и рыбы.
Мясо до приготовления тщательно зачищается от фасций и сухожилий, а у рыбы и птицы удаляется кожа. При необходимости максимального щажения желудка (Стол №1А) из рациона исключаются любые овощи, как источники грубой клетчатки, крупы из дробленой пшеницы, пшено и бобовые. Из крут отдается предпочтение рису, манной крупе и овсяным хлопьям. В дальнейшем овощи разрешаются в вареном и протертом виде.
Можно готовить паровое суфле из нежирных видов рыбы и мяса
Ограничение углеводов, в том числе сложных из круп и овощей, обеспечивает слизистой «покой» и способствует ее восстановлению. Выбор того или иного варианта зависит от выраженности обострения и чаще на несколько дней назначается Диета №1Б или сразу №1 с умеренным щажением. Ограничения действуют на период обострения, а по мере его устранения рацион расширяется и становится полноценным.
Профилактика заболевания
Важнейший фактор предотвращения заболевания – корректировка образа жизни:
- соблюдение диеты;
- исключение переедания, особенно на ночь, еды на ходу;
- отказ от курения и алкоголя;
- прекращение бесконтрольного приема нестероидных противовоспалительных препаратов;
- избегание стрессовых ситуаций;
- санаторное лечение на курортах Кавказских Минеральных Вод.
Советы врача
Не откладывайте визит к гастроэнтерологу. Вовремя назначенное лечение позволит предотвратить развитие осложнений и переход заболевания в хроническую форму.
Курс терапии для эрадикации H.pylori проходите полностью, не бросая прием препаратов через неделю. В противном случае лечение будет неэффективно.
Применение лекарств, провоцирующих обострение гастрита (НПВС, гормональные препараты), проводится под «прикрытием» гастропротекторов (Де-Нол) или ингибиторов протонной помпы (Омез, Рабепразол).
Отзывы и результаты
Большинство болезней органов пищеварения имеет хроническое течение, и обострение чаще всего сопряжено с погрешностями в питании. Не исключением является и хронический гастрит. Только выполнение диетических рекомендаций позволяет удерживать заболевание в состоянии стойкой ремиссии. Многие больные подтверждают это и считают важной необходимость механического щажения и соблюдение режима приема пищи.
- «… Часто беспокоила изжога, но не придавала этому значения. Пила то соду, то аптечные препараты от изжоги. Когда появились боли в желудке, тяжесть и отрыжка, решила обратиться к терапевту. Обнаружили гастрит (хорошо, что нет язвы или эрозии) с повышенной кислотностью. В госпитализации не было необходимости, лечение проходила амбулаторно. Врач предупредил о необходимости соблюдения диеты на период обострения. Соблюдала ее один месяц. Только первую неделю делала себе протертые блюда, а потом уже не протертые, а хорошо разваренные и подавленные. Чаще всего использовала фарш. Разумеется, что все было отварным или запеченным в фольге без корочки — считайте, пареное. После такого питания и лечения стала себя прекрасно чувствовать, даже не думала, что питание так влияет. За месяц ни разу не было дискомфорта и изжоги»;
- «… Гастрит много лет и замечаю, что ухудшение после стрессов и, если съем острое и жареное. Осенью тоже часто бывают обострения. Сразу перехожу на диетическое питание, подключаю Де-нол или Викалин и Омепразол. Пока обходился без стационара. Лечебное питание в течение 3 недель нормально выдерживаю, а потом немного расширяю. Навсегда исключил острое, кислое и копченое — от этого мне становится хуже и появляется изжога. Жареное иногда могу съесть, но немного. Жена делает мне котлеты, добавляет в фарш немного вываренного лука и укроп и запекает в духовке со сметаной. Чаще ем супы и иногда борщ»;
- «… Если при обострении сразу перейти на лечебное питание, пить отвар ромашки и календулы, Лансопразол, то за 3 недели можно восстановить желудок. Диету уже выучила хорошо, а в пароварке быстро получаются котлеты или отваривать рыбу с овощами. Овощи сразу перебиваю в пюре и добавляю масло. Ем хорошо размятые каши и картофельное пюре. Конечно не получается готовить себе каждый день, как рекомендуют. Суп и котлеты или мясные запеканки делаю на 2 дня. Трудности вижу лишь в том, что приходится брать с собой на работу диетическое питание, и там разогревать».